3 適應證
呼吸系統疾病的抗生菌療法適用於呼吸系統各種細菌感染性疾病的治療和預防
6 呼吸系統感染常用的抗菌藥物
(1)大環內酯類(macrolides):口服者爲大分子內酯類,脂溶性較好;靜脈注射劑爲其乳糖酸鹽或酒石酸鹽。目前常用者有紅黴素及其酯化物;麥迪黴素、螺旋黴素及其乙酰化衍生物和交沙黴素、柱晶白黴素等。近年來新的紅黴素衍生物問世者有羅紅黴素(roxithromycin)、阿齊紅黴素(azithromycin)、氧甲紅黴甲紅黴素(clarithromycin)、地紅黴素(dirithromycin)以及乙酰麥迪黴素(miokamycin)等。
大環內酯類屬抑菌窄譜抗生素,對需氧革蘭陽性(G+)菌,如葡萄菌屬、鏈球菌屬、李斯德菌屬、炭疽桿菌等具有較強的抗菌活性,對腸球菌屬亦有一定的作用。對革蘭陰性(G-)菌的作用較差,除嗜肺軍團菌、百日咳桿菌、腦膜炎球菌、淋球菌、流感桿菌、空腸螺桿菌、志賀菌屬和布魯菌屬外,絕大多數腸杆科細菌均耐藥。支原體屬和衣原體屬對本類抗生素特別敏感。除脆弱類桿菌耐藥者較多外,大多數厭氧菌均敏感。
本類藥物主要作用於細菌細胞質核糖體內的50s亞單位,通過對轉肽作用和mRNA位移的阻斷,而抑制細菌蛋白質的合成。氯黴素、林可黴素與紅黴素的結合靶位相近,由於紅黴素的競爭力強,從而可干擾前二類藥物與靶位的結合,故不宜合用。
大環內酯類在組織中濃度可高出血濃度數倍,在胸、腹水、膿液中的濃度(血濃度之25%~100%)亦可達有效水平。痰及支氣管分泌物中的濃度約爲血濃度的60%。本類藥物不易透過血-腦脊液屏障,炎症時亦僅10%左右進入。主要經膽汁排出,進行肝腸循環;僅3%~15%從尿中排出。血半衰期爲1.5h~3h,血清蛋白結合率一般低於50%。
本類藥物對敏感菌具有抗生素後續作用(post antibiotic effect,PAE),即濃度低於MIC時仍保持有抑菌作用,並可持續數小時,此爲延長給藥時間提供了合理依據。紅黴素與茶鹼類、地高辛等合用時,後二者的血濃度增高和毒性增強,應作兩藥的血濃度監測而調整劑量。大環內酯類大多不耐酸,故常製成腸衣片或酯化衍生物以增加口服的生物利用度。口服常用量每次爲200mg~250mg,血峯濃度於2h~3h到達,一般低於1mg/L,酯化物濃度也很少超過2ms/L。24h內靜滴紅黴素乳酸鹽2g,血濃度範圍爲2.3~6.8mg/L。
本品適用於G+球菌、支原體屬、衣原體屬等所致的咽峽炎、細支氣管炎、肺炎等,對社會獲得性肺炎球菌、流感桿菌、肺炎支原體、嗜肺軍團菌等肺部感染,尤有應用指徵。
大環內酯類的每日口服量和靜脈滴注量爲20~40mg/kg,3~4次分給,療程一般爲7d~10d,軍團菌肺炎的劑量宜較大,療程可稍長。新品種口服制劑如羅紅黴素,由於半衰期長(12h~24h),每日服藥2次,每次150mg。由於血及組織濃度高,對G+菌作用較紅黴素強,且副作用特別是胃腸反應明顯減少。紅黴素口服胃腸反應較著,乳酸鹽靜脈滴注易引起血栓性靜脈炎,酯化衍生物有誘發膽汁淤積性黃疸和血清轉氨酶升高的可能。過敏反應的發生率約0.5%~1.0%,表現爲藥物熱、皮疹、嗜酸粒細胞增多症等。
(2)氨基糖甙類:常用的氨基糖甙類抗生素有鏈黴素(streptomycin)、卡那黴素(kanamycin)、慶大黴黴素(gentamycin)、妥布黴素(tobramycin)、阿米卡星(amikacin)、核糖黴素(ribostamycin)、小諾黴素(micronomycin)、奈替米星(nartilmicin)、西索米星(sisomicin)和新黴素(neomycin)等。鏈黴素對G-菌的活性較弱,其用途已侷限於結核病。卡那黴素對腸桿菌屬細菌、綠膿桿菌等作用亦弱,而耳、腎毒性較強,現已逐漸淘汰。新黴素的耳腎毒性更強,僅限於口服及局部應用。
該類抗生素作用於細菌蛋白質合成的全過程,抑制其合成和釋放,並導致細菌細胞膜通透性增加,胞質內重要物質外漏,使細菌迅速死亡。
氨基糖甙類抗生素性質穩定,水溶性好,口服僅1%~3%吸收。肌注血峯濃度於1/2h~1h到達,生物利用度在90%以上。蛋白結合率大多在5%以下。注射後大多組織中的濃度不到血濃度的50%,胸腹水爲50%~100%,痰及支氣管分泌物爲20%~30%,膽汁可達25%至3倍,腦脊液爲1%,炎症時仍低於5%,胎兒循環中約爲母血濃度的50%。血半衰期爲2h~3h,90%以原形經尿排出,腎功能減退時尿藥濃度明顯減少,血液透析後約50%被清除。
氨基糖甙類的抗菌活性主要對G-桿菌,如綠膿桿菌、沙雷菌屬、腸桿菌屬、枸櫞酸桿菌屬,不動桿菌屬、產鹼桿菌屬等,其中以阿米卡星的作用最好。對G+球菌雖有一定活性,但不如第一、二代頭孢菌素,其中以奈替米星的活性較強。本類藥物對淋球菌和流感桿菌均具有相當活性,但療效一般,爲非首選藥物。本類與β內酰胺類合用常有協同或相加作用,乃細胞壁受損後本類藥物易透入作用於靶位所致。本類對厭氧菌完全無效。
慶大黴黴素、妥布黴素和奈替米星的每日量爲3~5mg/kg,阿米卡星或卡那黴素爲15~20mg/kg。療程爲10d左右。一日量在腎功能正常者中可一次靜脈滴注或肌注,與一日分2次給藥相比其療效或副作用未見遜色或增加。本類藥物殺菌活性強而迅速,且有後續作用(PAE),未被殺滅者也於短時間內不易恢復,因此在血或體液中無需經常保持高於MIC的藥物濃度。腎功能減退者宜給首次衝擊量,約爲正常者每日量之半,使組織和體液中的濃度迅速到達有效水平。然後按患者的肌酐廓清率計算其每日用量(患者肌酐廓清值×正常人每日用量÷100),分兩次給藥。
氨基糖甙類對耳、腎毒性較強,其他尚有神經肌肉接頭阻滯作用、周圍神經炎、顏面及全身麻木、營養吸收不良等。過敏反應約1%~3%,表現爲藥物熱、皮疹、嗜酸粒細胞增多症等,偶可引起過敏性休克。二重感染少見。耳、腎毒性與淋巴液中藥物濃度持續較高、腎皮質內藥物積聚量過多有關,並與劑量和療程成正比。腎毒性大多爲可逆性,而聽力減退則常呈進展性,並有成爲永久性的可能,故孕婦禁用,兒童慎用,腎功能減退者、嬰幼兒和老年人最好避免使用。
(3)β內酰胺類:β內酰胺類(β-lactams)抗生素一般可分爲青黴素類(penicillins)、頭孢菌素類(cephalosporins)和不典型類(atypical β-lactams)三類。青黴素類以青黴素爲代表。頭孢菌素類可分第一、第二、第三和第四代。第一代的主要代表爲頭孢唑啉(cefazolin)、頭孢噻吩(cefalothin)、頭孢拉定(cefradine)、頭孢氨苄(cefalexin)等。第二代的主要代表有頭孢呋辛(cefuroxime)、頭孢孟多(cefamandole)、頭孢替安(cefotiam)、頭孢美唑(cefmetazole)、頭孢西丁(cefoxitin)等。第三代的主要代表有頭孢他啶(ceftazidime)、頭孢三嗪(頭孢曲松,ceftriaxone)、頭孢噻肟(cefotaxime)、頭孢唑肟(ceftizoxime)、頭孢哌酮(cefoperazone)等。新近開發的頭孢匹羅(cefpirome)和頭孢匹姆(cefepime)列爲第四代。不典型類主要有亞胺配能(imipenem)、氨曲南(aztreonam)等。β內酰胺酶抑制劑克拉維酸(clamlanic acid,棒酸)、舒巴坦(sulbactam)等也屬於不典型類。
β內酰胺類作用於不同的青黴素結合蛋白(PBPs),主要爲3及2,阻斷細菌細胞壁的形成,引起細菌形態及滲透壓的改變而導致細菌死亡。因此對無細胞壁的支原體屬無作用。細菌對β內酰胺類的耐藥性主要由於產生或獲得了破壞藥物活力、質粒介導的β內酰胺酶。
β內酰胺類多數以注射法給藥,血峯濃度一般於0.5h~1.0h到達。除頭孢三嗪、替莫西林等外,血半衰期大多在2h以內,血清蛋白結合率自<10%至>90%不等。多數經腎排出,少數爲肝,在尿中濃度可達數百至數千mg/L。在膽汁中的濃度除氨苄西林、苯唑西林、頭孢三嗪、頭孢哌酮等可達血濃度的數倍至數十倍外,一般爲血濃度的50%~100%。在痰及支氣管分泌物中的濃度多在10%以下,約50%~100%的血藥濃度可滲入胸腹腔中,正常腦脊液中的濃度很低,炎症時相應增高,用較大劑量後可達有效水平者有青黴素、氨苄西林、頭孢呋辛、氨曲南、除頭孢哌酮外的其他常用三代頭孢菌素。β內酰胺類不易進入胞質內,對寄生於細胞內的病原微生物,如傷寒桿菌、布魯菌屬、軍團菌屬、衣原體屬等感染無效。本類滲透至前列腺、骨組織的濃度亦較低。
青黴素的主要拮抗對象爲不產酶金黃色葡萄球菌、溶血性鏈球菌、肺炎球菌、草綠色鏈球菌,以及腸球菌屬、厭氧球菌、放線菌屬、炭疽桿菌等所致的各種呼吸道感染。苯唑西林(oxacillin)和氯唑西林(cloxacillin)的主要適應證爲流感桿菌、李斯德菌屬、腸球菌屬,以及敏感的G-桿菌所致的各種感染。氨苄西林與舒巴坦的合劑優立新(unasyn)使本品的抗菌活性有所增強。阿莫西林(amoxillin)的適應證同氨苄西林,其與克拉維酸的合劑奧格門汀(augmentin)對各種呼吸系感染亦有良好療效。
第一代頭孢菌素對產酶金黃色葡萄球菌、肺炎球菌、溶血性鏈球菌等的作用較第二、三代強,對G-桿菌的作用遠較第二、三代爲弱,對綠膿桿菌、產氣桿菌、沙雷菌屬、普通變形桿菌、不動桿菌屬等基本無效。對β內酰胺酶的穩定性較第二、三代差。
第二代頭孢菌素對G+菌包括產酶金黃色葡萄球菌的活性與第一代相仿或略弱,對G-菌的作用較第一代強,但不如第三代。對沙雷菌屬、不動桿菌屬、綠膿桿菌等無效。頭孢呋辛和頭黴素類對β內酰胺酶相當穩定,頭孢孟多的耐酶力較差。頭黴素類對厭氧菌包括脆弱類桿菌有較好的抗菌活性。
第三代頭孢菌素對腸桿菌科細菌有強大抗菌活性,頭孢他啶對綠膿桿菌的作用最強,次爲頭孢哌酮。對產酶金黃色葡萄球菌亦具一定活性,但較第一、二代爲弱。除頭孢哌酮外,均對β內酰胺酶相當穩定。
第四代頭孢菌素對G+菌包括產酶金黃色葡萄球菌具相當抗菌活性,對G-菌包括綠膿桿菌的作用與第三代同。易穿透細菌胞膜,作用較第二、三代迅速。對β內酰胺酶十分穩定,較第二、三代的親酶性低,水解緩慢。
亞胺配能可爲近端腎小管細胞刷狀緣中的去氫肽酶代謝失活,故需與酶抑制劑西拉司丁(cilastatin)以1∶1的比例合用。其抗菌譜特廣,對G+菌包括產酶金黃色葡萄球菌、耐甲氧西西林金黃色葡萄球菌(MRSA)、糞鏈球菌;G-菌包括綠膿桿菌、不動桿菌屬、沙雷菌屬,以及脆弱類桿菌等均具有良好的抗菌活性。其殺菌活性亦強,易透過細菌外膜的蛋白通道,主要作用於青黴素結合蛋白2(PBF-2),使細菌呈球形而迅速破裂死亡。組織分佈廣,但僅1%自膽汁排出,對腸道正常菌羣影響小。對β內酰胺酶非常穩定,有效率及細菌清除率高達90%以上。
氨曲南與青黴素類和頭孢菌素類極少有交叉過敏反應。對G+菌及厭氧菌無作用,故對腸道菌羣影響小,二重感染少見。對G-需氧菌如腸桿菌科細菌、綠膿桿菌、奈瑟菌屬、流感桿菌有強大抗菌活性。對β內酰胺酶非常穩定,且非酶誘導者,腸桿菌科細菌對本品很少產生耐藥性。易透入各組織和體液中,在尿、膽汁、肺、肝、腎、胸腔中的濃度尤高,在痰、支氣管分泌物、骨、前列腺、炎症腦脊液中的濃度亦可達到有效水平。
青黴素至今仍是不產酶葡萄球菌、肺炎球菌、溶血性鏈球菌(A、B組)、綠色鏈球菌、腸球菌屬、除脆弱類桿菌外的各種厭氧菌、各種螺旋體、淋球菌不產酶株等感染的選用藥物。氨苄西林的應用指徵同青黴素,可用於敏感菌所致的呼吸系感染、腦膜炎、尿路感染等。奧格門汀主要用於呼吸道感染和尿路感染。苯唑西林和氯唑西林主要用於產酶金黃色葡萄球菌感染,現已被第一、二代頭孢菌素所取代。哌拉西林與第二、三代頭孢菌素和氨曲南主要用於G-菌所致的各種嚴重感染,如敗血症、腦膜炎、肺部感染、尿路感染、腹腔感染等宜按病原菌藥敏試驗選藥。疑有脆弱桿菌混合感染時可加用甲硝唑、克林黴素等。對病原不明的嚴重感染可選用亞胺配能-西拉司丁。
β內酰胺類的每日量大多爲50~100mg/kg,分2~3次給予。較長期應用宜注意二重感染的發生。第三代頭孢菌素的口服制劑有頭孢克肟(cefixime)、頭孢他美酯(cefetomet pivoxil)等,用量成人每日200mg~400mg,分2次口服。亞胺培南-西拉司丁成人每日1g~4g,大多爲2g,氨曲南成人每日2g~6g,一般爲3g。
β內酰胺類的毒性雖較小,但過敏反應則佔一定比例,諸如青黴素引起的過敏性休克,氨苄西林引起的藥物熱和皮疹,以及嗜酸粒細胞增多症等常有發生,應用青黴素前必須作皮試。本類大劑量或鞘內用藥時可引起“青黴素腦病”的可能。偶可導致血轉氨酶和尿素氮升高、出血徵象、間質性腎炎、Coombs試驗陽性等。自膽汁中排出較高者常有腹瀉。頭孢噻吩、頭孢唑啉等具有一定的腎毒性,與氨基糖甙合用或強烈利尿劑合用時應注意腎功能改變。亞胺配能的副作用與第三代頭孢菌素相似,但要注意頭昏、頭痛、抽搐等神經症狀,除非特殊指徵,不宜用以治療細菌性腦膜炎。氨曲南的副作用少而輕,可用以替代氨基糖甙類藥物。
(4)喹諾酮類:喹諾酮類(quinolones)爲全合成的化學藥物,第一代的主要代表爲奈啶酸(nalidixic acid),因抗菌譜窄,療效一般,已趨淘汰。第二代代表爲吡哌酸(pipemidic acid),用於尿路和腸道感染效果較好。第三代常用者有諾氟沙星(norfloxacin)、環丙沙星(ciprofloxacin)、氧氟沙氟沙氟沙星(ofloxacin)、依諾沙星(enoxacin)和培氟沙星(pefloxacin)等。
本類藥物主要作用於DNA旋轉酶,使細菌或病原微生物無法複製DNA而迅速死亡。細菌對本類藥物的耐藥性乃由於DNA旋轉酶分子結構和細菌外膜通透性的改變而發生。
氟喹諾酮類對G-桿菌的活性較對G+球菌強,其抗菌譜與第三代頭孢菌素相似而較廣。對分枝桿菌屬、衣原體屬、支原體屬、耐甲氧西西林金黃色葡萄球菌(MRSA)等均具有相當活性,對脆弱類桿菌的作用則不強。其中以環丙沙星的抗菌活性最爲突出,其次爲氧氟沙氟沙氟沙星。
氟喹諾酮類口服後血峯濃度於1h~2h到達,口服400mg後以氧氟沙氟沙氟沙星的峯濃度最高(約6mg/L),依次爲培氟沙星、依諾沙星(約3mg/L)、環丙沙星(2mg/L)、諾氟沙星(1.5mg/L)。血半衰期以培氟沙星最長(約11h),依次爲氧氟沙氟沙氟沙星(7h)、依諾沙星(6h)、環丙沙星(4h)和諾氟沙星(3h~4h)。24h尿排出率以氧氟沙氟沙氟沙星最高(70%~90%),依次爲依諾沙星(60%~70%)、環丙沙星(30%~40%)和諾氟沙星(<30%);培氟沙星的排出率最低,靜脈注射後亦僅排出10%左右。血清蛋白結合率爲14%~30%。口服吸收後廣泛分佈於組織和體液中,其濃度大多均高於血濃度,以肝爲最高,其次爲腎、腸、肺、前列腺、淋巴結、脾等。
氟喹諾酮類的適應證爲:①複雜性尿路感染,細菌對其它藥物多重耐藥者;②G-桿菌所致的醫院內肺部感染;③上呼吸道MRSA寄生而需清除者,及不能耐受萬古黴素的MRSA感染者;④傷寒及其他沙門菌屬感染;⑤菌痢及其他腸道感染;⑥前列腺炎;⑦淋病;⑧耐藥於其他抗生素的G-菌骨髓炎和蜂窩織炎;⑨衣原體屬和支原體屬感染;⑩結核,非首選藥物;?其他抗菌藥物治療失敗的G-菌腦膜炎。
本類在組織中的濃度較血濃度高,血半衰期較長,且有抗生素後續作用(PAE),故大多每日用藥2次即可。半衰期特長的氟羅沙星可每日給藥一次,每次800mg,療程7d~14d。治療傷寒效果良好。諾氟沙星每日600mg~1200mg,分2~3次口服,用於尿路及腸道感染和傷寒等沙門菌屬感染。氧氟沙氟沙氟沙星每日口服量爲200mg~600mg,依諾沙星爲400mg~1200mg,環丙沙星每日爲500mg~1500mg,靜脈注射每日200mg~600mg,均分2次給藥。氧氟沙氟沙氟沙星每日一次400mg,已用於各種感染。
氟喹諾酮的副作用發生率爲7%~8%,一般輕微而不影響治療。胃腸道反應如胃部不適、噁心、嘔吐、食慾減退、腹瀉等佔3.8%;中樞神經系統症狀如頭痛、頭昏、失眠等佔1.8%;過敏反應如皮疹、瘙癢等佔0.6%;白細胞降低、血轉氨酶和尿素氮升高等佔2%。較大劑量或長期應用可引起結晶尿、嚴重中樞神經系統症狀如腦瘤樣表現、神志不清、抽搐、嚴重眩暈等。幼齡動物實驗中大劑量可導致軟骨損害。孕婦禁用,16歲以下兒童不宜使用。哺乳期婦女應用時宜停止哺乳。癲癇及精神病患者須在醫師觀察下應用。氫氧化化鋁凝膠和抗酸劑可減少或延遲本類藥物的口服吸收。氟喹諾酮類可與茶鹼、咖啡因等發生相互作用,使其清除減少、血濃度增高,引起中毒反應,同用時應減少茶鹼的劑量,最好能監測其血藥濃度。
(5)四環素類:常用者有四環素(tetracycline)、土黴素(oxytetracycline)、多西環素(強力黴素,doxycycline)和米諾環素(二甲胺四環素,minoeycline)。因常見致病菌如金黃色葡萄球菌、溶血性鏈球菌、肺炎球菌、腸球菌屬、腸桿菌科細菌、脆弱類桿菌對四環素耐藥者日益增多,故臨牀應用已受限制。目前其主要適應證爲支原體肺炎、衣原體感染如鸚鵡熱、立克次體病如斑疹傷寒、Q熱等以及紅黴素合用治療軍團菌病。多西環素每日100mg~200mg,米諾環素每日400mg,用量小,滲入痰及支氣管分泌物中的濃度相對較四環素高,且某些對四環素耐藥的金黃色葡萄球菌、大腸桿菌等對其依然敏感,故仍可用於輕、中症呼吸系感染。本類口服後可引起胃腸道反應如噁心、嘔吐、腹瀉等,靜脈滴注易導致血栓靜脈炎,此外尚有皮疹、二重感染等。米諾環素有引起耳前庭功能失調如眩暈等的可能。幼兒用後可致牙齒黃染及齲齒,孕婦用後可損及肝臟,故8歲以下兒童及孕婦忌用。
(6)氯黴素類:主要有氯黴素(chloramphenicol)和甲碸黴素(thiamphenicol)。對肺炎球菌、流感桿菌、金黃色葡萄球菌、溶血性鏈球菌、腸桿菌科細菌、立克次體屬、支原體屬、衣原體屬、各種厭氧菌等50%~90%均敏感。氯黴素主要適用於傷寒、副傷寒、其他沙門菌屬、流感桿菌、厭氧菌感菌感染及立克次體病等。因進入痰、支氣管分泌物和腦脊液中的濃度較高,故常用以治療呼吸系感染和敏感的腦膜炎球菌、流感桿菌、肺炎球菌等所引起的化膿性腦膜炎。成人每日2g~3g,重症者可靜脈滴注氯黴素琥珀酸鹽,並與其他抗菌藥物合用。氯黴素可引起胃腸道反應、皮疹、白細胞減少、貧血,偶可引起再生障礙性貧血以及精神症狀。
(7)林可黴素類:常用有林可黴素(lincomycin)和克林黴素(氯林可黴素,clindamycin)。該類藥物口服或注射後在組織或體液中分佈廣泛,可滲入胸腹水、膿液、痰液中。其適應證爲G+球菌如金黃色葡萄球菌、溶血性鏈球菌及肺炎球菌,以及厭氧菌包括脆弱類桿菌所致的各種感染。當呼吸系、腹腔、盆腔需氧菌和厭氧菌混合感染時,林可黴素類宜與氨基糖甙類或β內酰胺類合用。用藥後腹瀉的發生率較高,偶可引起僞膜性腸炎,此乃腸道中難辨梭菌繁殖後產生毒素所致。
(8)抗厭氧菌藥物:青黴素、甲硝唑(滅滴靈,metronidazole)、克林黴素、氯黴素等爲常用的抗厭氧菌藥物。羧苄西林、紅黴素、利福平、頭孢西丁、頭孢美唑、亞胺配能-西拉司丁等亦可選用。
甲硝唑口服吸收迅速而完全,口服500mg後2h血峯濃度平均爲13mg/L,血半衰期7h。吸收後廣泛分佈於各組織、體液包括支氣管分泌物、腦脊液中,60%~70%以原形自尿排出。本品對各種專性厭氧菌有強大的殺菌作用,4mg/L可抑制95%脆弱類桿菌,對原蟲如溶組織阿米巴、各種滴蟲、賈第鞭毛蟲等均有相當活性,但對需氧菌和兼性菌無效。廣泛用於預防手術後和治療各種厭氧菌或混合感染。成人每日0.6g~2.4g,分3~4次口服;兒童每日20~50mg/kg。重症成人每次500mg,每日3次靜脈滴注。
青黴素是治療除脆弱類桿菌外的各種厭氧菌感菌感染的首選藥物。一般成人每日600~1000萬U,兒童爲10~30萬U/kg,分2~4次靜脈滴注。
克林黴素和氯黴素對各種厭氧菌感菌感染亦有相當療效。前者成人每日0.6g~1.8g,兒童10~30mg/kg,分3~4次口服;或成人1.2g~2.4g,兒童20~40mg/kg,分2~3次靜脈滴注。
(9)萬古黴素:萬古黴素(vancomycin)對各種G+球菌和桿菌具有強大抗菌活性,MBSA對本品非常敏感幾無耐藥菌株;腸球菌中則已有不少耐藥菌株出現;G-桿菌對本品耐藥。萬古黴素耳、腎毒性多較嚴重,故主要用於嚴重的G+菌感染,如MBSA和腸球菌引起的重症感染。每次0.5g稀釋後靜脈滴注,每日3次。
(10)抗真菌藥物
①兩性黴素B(amphotericin B):對芽生菌、球孢子菌、組織胞漿菌、隱球菌、念珠菌、麴菌和毛黴菌等均具抗菌活性。着色黴菌一般對本品耐藥。本品系通過與真菌孢漿膜的麥角固醇結合,使胞漿膜通透性改變,導致胞內重要物質外漏死亡。本品靜脈滴注給藥,每日0.1mg/kg開始,逐漸增至每日0.5~1mg/kg。因血清消除半衰期長達24h,可隔日給藥一次,以減少不良反應。應用時先以注射用水將藥物溶解,再以250ml~500ml 5%葡萄糖液稀釋,避光於6h內徐緩滴注完畢。本品血峯濃度爲0.3~3.5mg/L,且可維持6h~8h,,貯存於肝臟和其他器官,徐緩再進入血循環。腦脊液中濃度比血低30~50倍,故治療真菌腦膜炎須作鞘內或腦室內注射,每週2~3次,自0.05mg開始,逐漸增至0.5mg~1.0mg,宜與皮質激素合用,以減少反應。爲預防呼吸道感染,可用兩性黴素B 5mg~10mg加蒸餾水10ml/次,行氣溶吸入。
呼吸道念珠菌病、播散性念珠菌病、肺隱球菌病、隱球菌腦膜炎、肺麴菌病、肺毛黴菌病、肺組織胞漿菌病、肺球孢子菌病、肺芽生菌病等,均可首選兩性黴素B治療。
靜脈滴注本品過程中可有寒戰、高熱、頭痛、噁心、嘔吐、靜脈炎等。滴注液內加入皮質激素,滴注前口服或肌注異丙嗪、退熱劑等可減輕此反應。腎毒性較常見。貧血、肝功能損害、低鉀血癥均可發生,心肌損害、室性心律失常偶有出現。神經毒性常表現爲震顫、抽搐、視力模糊、聽覺障礙等。
②氟胞嘧啶:對念珠菌、隱球菌和光滑球擬酵母菌有較強抗菌活性,對某些麴菌和着色黴菌亦有一定抗菌作用。本品通過真菌胞嘧啶透性酶進入真菌細胞內,在胞嘧啶脫氨酶作用下轉爲氟脲嘧啶,後者摻入核糖核酸從而干擾正常核酸的合成。
本品口服後吸收迅速而完全。腎功能正常者每6h口服37.5mg/kg時,血濃度維持在50~100mg/L範圍。約90%以原形自尿中排出。隱球菌腦膜炎者腦脊液中濃度約爲血濃度的60%~80%,支氣管分泌物和唾液中均有較高濃度。靜脈滴注給藥可立即到達高峯血濃度,其血濃度與口服給藥者相仿。腎功能損害時血清半衰期明顯延長(正常約4h)。當肌酐清除率爲20~40ml/min和10~20ml/min時,給藥間隔需分別延長2和4倍,或劑量分別減至1/2和1/4。
單用氟胞嘧啶治療呼吸道或播散性念珠菌病、隱球菌病可獲得療效,對着色黴菌病療效較好,麴菌病的療效不肯定。因真菌對本品易耐藥,故本品一般與兩性黴素B合用,前者每日75~100mg/kg,口服或靜脈滴注;後者0.5mg/kg。聯合用藥除防止耐藥發生外,尚可提高療效和降低毒性反應。消化道反應約6%,如食慾減退、噁心、嘔吐、輕度腹痛、腹瀉等。個別可發生潰瘍性結腸炎甚至腸穿孔。藥疹亦可發生,約5%患者肝酶升高,白細胞或血小板減少。動物本品可致畸,故孕婦不宜使用。
③氟康唑(fluconazole):對常見條件致病真菌多有較好作用。克魯斯念珠菌、球擬酵母菌、麴菌等對本品耐藥。本品在真菌細胞胞漿膜生物合成過程中能抑制羊毛甾醇的14α-去甲基作用,使羊毛甾醇不能轉化爲麥角甾醇,干擾胞漿膜的滲透性,使重要物質外漏而死亡。此外還可能對胞漿膜的脂肪酸有直接作用,使蛋白質和氨基酸漏出,營養物質不能攝取而死亡。
本品常用於治療口咽部、食管、陰道及尿路念珠菌感染,以及念珠菌敗血症或肺炎等療效良好。亦可有效地治療隱球菌腦膜炎、副球孢子蟲病、組織胞漿菌病和孢子絲菌病,對球孢子菌病亦有一定療效。首劑200mg/d,靜脈滴注或口服,以後每日100mg。
氟康唑口服吸收良好,廣泛分佈於體液組織中。一次口服100mg後血清峯濃度爲2.5mg/L,口服400mg的血清峯濃度爲6.7mg/L。腦脊液中濃度爲血濃度的50%~100%,在其他體液中濃度亦高。血清蛋白結合率低,爲12%;血清半衰期爲30h,本品經肝臟代謝少,主要以原形自腎臟排出。
7 抗生素的選用
(1)根據病原菌選用:一般社會獲得性感染,其病原菌主要爲肺炎球菌、流感桿菌、嗜肺軍團菌等;醫院內獲得性感染主要爲G-桿菌,如綠膿桿菌、肺炎桿菌等,以及MRSA、厭氧菌、真菌等;免疫低下性感染除G-桿菌、厭氧菌、真菌外,尚有卡氏肺孢子蟲等;吸入性呼吸道感染,常爲厭氧菌和需氧菌混合存在。不同的致病微生物選用的相應抗菌藥物見表1。
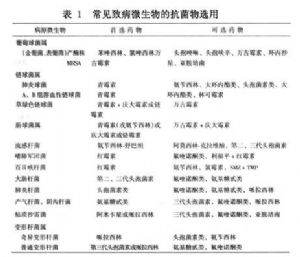
(2)根據感染部位選用:橫膈以上的感染主要爲G+球菌,首選青黴素、第一代頭孢菌素或大環內酯類抗生素,嚴重者可聯合氨基糖甙類。如爲金黃色葡萄球菌可選苯唑青黴黴黴素,如系MRSA則可選用萬古黴素。橫膈以下的感染主要爲G-菌,如膽囊炎、泌尿道感染、腹膜炎、盆腔炎等,可選用氨苄西林或哌拉西林,病情嚴重者聯合應用氨基糖甙類。菌血症或敗血症者常用β內酰胺類聯合氨基糖甙類。
(3)特殊感染的選用:如膽道感染可選用哌拉西林或頭孢哌酮。對綠膿桿菌感染,特別是免疫功能低下原發病者應選用頭孢噻甲羧肟。厭氧菌感菌感染者可加用甲硝唑或氯黴素。對繼發真菌感染者可加用氟康唑,亦可用兩性黴素B。
8 注意事項
1.確立病因學診斷 爲合理選用抗菌藥物的先決條件,儘早分離和鑑定病原菌後還必須作細菌藥物敏感試驗。有條件者應同時測定聯合藥敏及用藥後不同時期的血藥濃度。
2.掌握藥物的適應證、抗菌活性、藥動學、藥效學和副作用 用藥前必須瞭解選用藥物的抗菌範圍和活力,有無後續作用,吸收、分佈、排泄、血半衰期、生物利用度、劑量和療程,過敏反應和耳、腎、肝、骨髓等毒性反應,以及臨牀療效等。
3.應按個體情況合理用藥 新生兒體內酶系發育不全、血漿蛋白結合藥物的能力較弱、腎小球濾過率較低,故按體重應用抗菌藥物後其血藥濃度相對比年長兒和成人爲高,血半衰期也較長。老年人血漿蛋白常減少,腎功能日益減退,故採用同量藥物後血藥濃度較青壯年爲高,血半衰期亦延長。因此,新生兒和老年人用量宜偏小,應根據腎功能情況而調整劑量。孕婦肝臟負擔較重宜免用四環素類,氨基糖甙類可進入胎兒循環而損及第8對腦神經,孕婦應避免使用。肝腎功能減退者給藥方案應儘量個體化,最好能多次測定血峯、谷濃度,並據此調整每日或每次用量,以防止血濃度過高而發生中毒或濃度過低而不能有效地控制感染,氨基糖甙類尤爲重要。
4.下列情況避免使用抗菌藥物 預防用藥僅限於明確指徵者,如青黴素防止風溼熱復發和防止心臟病患者在拔牙、扁桃體切除等引起感染性心內膜炎,以及術前用藥預防術後傷口感染和用於流腦、新生兒眼炎、氣性壞疽等預防。儘量避免皮膚粘膜局部應用抗菌藥物,因易引起過敏反應和耐藥菌產生。病毒感染除非併發細菌感染,並無採用抗菌藥物的指徵。發熱原因未明者不應輕易採用抗菌藥物,以免使臨牀表現不典型和病原菌不易檢出。聯合用藥應有明確的指徵,如病因未明的嚴重感染,一種藥物不易控制的嚴重感染,包括感染性心內膜炎、敗血症、或免疫低下者感染。長時間用藥病原菌可能產生耐藥性者如結核病、慢性骨髓炎等。用以減少藥物毒性反應,如兩性黴素B與氟胞嘧啶合用治療深部真菌病,兩者的劑量均可適當減少。
5.適當選擇給藥方案和療程 口服或肌注可用於輕、中度感染,重症感染則需靜脈給藥。通常3~4個半衰期給藥一次,但並非絕對。具有後續作用的抗生素,每日給藥次數可減少。如氨基糖甙類以往每日2次給藥,現多主張一日量可一次給予。氟喹諾酮類血半衰期多較長,可每日給藥2次,氟羅沙星可每日一次。頭孢三嗪血半衰期長達8h左右仍可每日給藥一次。但頭孢他啶和頭孢哌酮宜每日給藥2~3次。
β內酰胺類1日量一次緩慢應用3h~4h以上,顯然不可取,因緩慢滴注血、組織及體液中濃度較低,抗菌活力較弱,且該類藥物多不穩定,活力易在稀釋的滴液中逐漸下降。氨基糖甙類因對神經肌肉接頭具阻滯作用,出現呼吸抑制,故宜採用靜脈滴注,一次量於1h左右滴完。紅黴素乳酸鹽靜脈滴注時易致局部疼痛和血栓性靜脈炎,宜用葡萄糖液稀釋成1mg/ml緩慢滴注。
抗菌藥物劑量宜適當,劑量過大,如青黴素類易誘發神經毒性反應、電解質失衡等。抗菌藥物宜用至體溫正常、症狀消退後3d~4d,但敗血症、傷寒、結核病等例外。如療效不明顯,急性感染在用藥48h~72h後應考慮改藥。
6.注意藥物間的相互作用與配伍禁忌 青黴素類與氨基糖甙類同瓶靜脈滴注時,後者的生物活性可明顯減弱。四環素類、氟喹諾酮類不宜與含金屬離子的藥物或牛奶同服,因可形成不易溶解的複合體而影響其吸收。很多藥物經肝代謝酶的作用而失去藥理活性,而不少抗菌藥物則具有“酶促”或“酶抑”作用。利福平是一“酶促”作用較強的藥物,可促使同時口服的降糖藥、抗凝劑、洋地黃等的代謝加快和血濃度降低,又可使異煙肼加快乙酰化而加重肝毒性。磺胺藥、氯黴素、四環素、紅黴素、異煙肼等則有“酶抑”作用,可使口服降糖藥、抗凝劑、苯妥英鈉、巴比妥類或茶鹼類等的作用加強。依諾沙星、環丙沙星等與茶鹼類合用可使後者的血濃度增高而發生中毒。
7.強調綜合措施的重要性 應用抗菌藥物同時,應盡力調整人體免疫功能,如給予血漿、抗內毒素抗體、白介素-2~6、粒細胞巨噬細胞集落刺激因子等。糾正水、電解質和酸鹼失衡,補充血容量,改善微循環,處理基礎疾病和局部病竈等均屬重要。