1 西醫·過敏性紫癜
過敏性紫癜(anaphylactoid purpura[1])也稱亨諾-許蘭綜合徵(Henoch-Schönlein syndrome,HSS)、急性血管性紫癜、出血性毛細血管中毒症等。它是一種特殊的過敏性血管炎亞型。過敏性紫癜是由不同病因引起的血管性紫癜,但病因常常難以確定[1]。可能的病因包括細菌、病毒的感染,食物過敏,昆蟲叮咬,寄生蟲感染或藥物過敏等[1]。過敏性紫癜的基本病變是廣泛的毛細血管及小動脈無菌性炎症反應,引起血管壁通透性增高及滲出性出血和水腫。發病機制主要爲免疫異常介導的小血管炎所致組織及臟器損傷[1]。臨牀上以皮膚紫癜最多見,可伴胃腸道、關節及腎臟等器官的症狀,因此臨牀上將過敏性紫癜分爲單純皮膚型、關節型、腹型、過敏性紫癜合併腎炎型及混合型。
過敏性紫癜的發病率不一,可以發病於各年齡組。主要見於2~10歲的兒童,尤其以3~7歲者爲最多見,也可累及成人[1]。本病無明顯的性別差異[1]。
引起本病的因素很多,大致上可歸納爲感染、食物(魚、蝦、蟹等)、藥物(青黴素、磺胺藥、異煙肼等)及其他(如植物花粉、昆蟲咬傷等),其中以細菌或病毒感染較常見,大多數病例在發病前1-3周往往有上呼吸道感染史。
治療過敏性紫癜應清除病因,適當應用抗組胺藥物、糖皮質激素,並加強對症、支持治療。過敏性紫癜一般預後良好,多在6周內自愈,少數病例可發展爲慢性腎功能衰竭。
1.1 疾病名稱
1.2 英文名稱
allergic purpura
1.3 過敏性紫癜的別名
anaphylactic purpura;Henoch-Schonlein syndrome;亨諾-許蘭綜合徵;急性血管性紫癜;anaphylactoid purpura;Henoch-Schonlein紫癜;變態反應性紫癜;變應性紫瘢;葡萄疫;血風瘡;Henoch-Schonlein綜合徵;出血性毛細血管中毒症
1.4 ICD號:D69.0
1.4.1 分類
1.5 ICD號:M36.8*
1.5.1 分類
1.6 過敏性紫癜的流行病學資料
過敏性紫癜主要見於青少年,尤以4~11歲多見。2歲以下兒童罕見,男女之比爲3∶2。多發於學齡前和學齡期兒童,但一年四季均有發病,以春秋兩季居多,國內報告HSP患病率有逐年增高趨勢。
1.7 過敏性紫癜的病因
過敏性紫癜確切的病因目前尚不十分清楚。相關的原因有:細菌(β-溶血性鏈球菌感染等)、病毒、寄生蟲感染(如絲蟲、鉤蟲等)、食物過敏(如魚、蝦等海產品)、藥物過敏(如青黴素、鏈黴素、普魯卡因胺、碘劑)等。
1.7.1 感染因素
最常見的細菌感染爲β溶血性鏈球菌,其次爲金黃色葡萄球菌、結核桿菌、傷寒桿菌、肺炎球菌和假單胞菌等,以上呼吸道炎較爲多見,也可見於肺炎、扁桃體炎、猩紅熱、菌痢、尿路感染、膿皰瘡、結核及病竈感染(皮膚、牙齒、口腔、中耳)等。病毒感染中有風疹、流感、麻疹、水痘、腮腺炎、肝炎等。寄生蟲感染也可引起本病,以蛔蟲感染多見,還有鉤蟲、鞭蟲、絛蟲、血吸蟲、陰道滴蟲、瘧原蟲感染等。
1.7.2 食物因素
主要是動物性異性蛋白對機體過敏所致,魚、蝦、蟹、蛤、蛋、雞和牛奶等均可引起本病。
1.7.3 藥物因素
如氯黴素、鏈黴素、異煙肼、氨基比林、阿司匹林、磺胺類等藥物均有引起本病的報道。
1.7.4 其他因素
昆蟲咬傷、植物花粉、寒冷、外傷、更年期、結核菌素試驗、預防接種、精神因素等均可引起。另外在血液透析病人、淋巴瘤化療後病人及Guillain-Barre綜合徵病人中,也有引起過敏性紫癜的報道。
1.8 過敏性紫癜的發病機制
在上述因素的致敏作用下,體內發生變態反應,其機制有如下可能:
1.8.1 速髮型變態反應
致敏原進入機體後,與體內蛋白質結合形成抗原,抗原經過一定的潛伏期(5~20天),刺激免疫組織和漿細胞產生IgE。IgE吸附於全身各個器官的肥大細胞上(血管周圍、胃腔、皮膚)。當再遇到同一抗原刺激時,抗原便與吸附在肥大細胞上的IgE相結合,激活該細胞中的酶系統,使肥大細胞釋放出一系列的生物活性物質,如組胺、5-TH、緩激肽、過敏慢反應物質(SRS-A),也能興奮交感神經,釋放乙酰膽鹼。SRS-A是由白三烯C4(LTC4)及其代謝產物LTE、LTD4所組成。LTC4在γ谷氨酰轉肽酶作用下,轉變爲LTD4,後者在二肽酶作用下轉變爲LTE4。這一系列生物活性物質,主要作用於平滑肌,引起小動脈、毛細血管擴張、通透性增加,組織、器官出血、水腫。
1.8.2 抗原-抗體複合物反應
抗原-抗體複合物反應是主要發病機制,並且這種免疫複合物是由IgA形成的。當這些具有抗原性的物質進入體內,便可刺激免疫系統,特別是B細胞產生大量的IgA抗體,與其結合成免疫複合物,隨循環到達身體各部並沉積於血管壁上,在補體的參與下,主要有C3和備解素的參與,通過激活補體旁路系統而造成組織的免疫損傷。如此損傷主要發生在皮膚、腎和肺的小血管,特別是微動脈和毛細血管可發生壞死性炎症,血管通透性增加,紅細胞及血漿等外滲,造成皮下組織、黏膜、內臟組織滲出性出血和水腫,從而產生皮膚紫癜、腎及消化道等部位的出血。
通過免疫病理已經證實,在本病受損組織部位有IgA免疫複合物及C3沉積,未發現有C19和C4等。在先天性C2缺乏的患者同樣可發生本病。由此可以說明本病是IgA免疫複合物激活補體旁路系統所致。
當IgA免疫複合物在血管壁上沉積並由C3a、C5a和C5、6、7面的作用下,產生趨化因子,使大量的中性粒細胞在炎症部位聚集,各種血管內皮細胞黏附分子如VCAM-1、ICAM-1和LFA-3在炎症過程中均起到關鍵性作用。局部聚集的炎症細胞釋放大量的炎性介質而導致炎症反應。同時,血管內凝血機制也發生不同程度的改變,參與本病的病理過程。
1.8.3 細胞因子的作用
已有報道過敏性紫癜患者血清中TNFα和可溶性TNF受體(sTNFR)在正常範圍,而sIL-2R水平升高。在伴有腎臟損傷的過敏性紫癜患者腎局部組織細胞中,有多種致炎因子如IL-1α、IL-1β、TNF-α和LT等的表達。最近又有報道過敏性紫癜患者尤其是急性期血清中IL-4水平明顯升高,是正常人水平上限的5~40多倍,提示細胞因子參與過敏性紫癜的發病機制。IL-4促進IgE合成,可能是該病過程中的重要因素。
1.9 過敏性紫癜的病理改變
過敏性紫癜的基本病理改變爲大量中性粒細胞浸潤性壞死性血管炎。皮膚小血管可見有IgA沉積,有出血、水腫等類似Arthus反應性血管炎改變。胃腸道及關節可有同樣的改變。腎臟的改變主要爲增生性腎小球腎病,呈局竈節段性系膜增生伴不同程度的細胞增殖,可有新月體形成,有節段性毛細血管內血栓形成、中性粒細胞浸潤,輕者發生局竈性腎炎,重者則發生壞死性血管炎,且病變範圍較廣。少數病例可發生中樞神經系統及肺的壞死性毛細血管炎。
用電子顯微鏡觀察,可顯示腎臟系膜基質局竈性增生,內皮細胞腫脹,內皮下及上皮下電子緻密顆粒增多,基底膜裂解,管腔中有大量的中性粒細胞、血小板及纖維素等。
免疫病理檢查發現:腎系膜區有廣泛性大量的IgA、C3及少量IgG、IgM沉積,也有纖維蛋白原沉積。基底膜也可見有按一定排列方向分佈的IgA、C3和少量IgG、IgM沉積。
1.10 過敏性紫癜的臨牀表現
過敏性紫癜根據臨牀表現分爲單純型、關節型、胃腸型和腎型紫瘢4類。
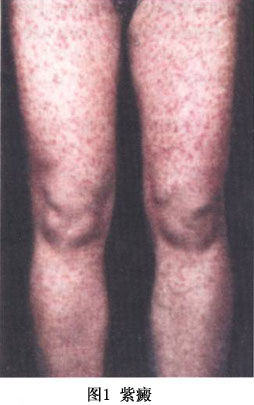
多見於兒童和青少年,男性多見。發病前常有上呼吸道感染、低熱、全身不適等前驅症狀,繼而皮膚黏膜出現散在瘀點,呈斑丘疹狀出血性紫癜,部分皮疹可融合,2~3周後,皮疹顏色由暗紅色變爲黃褐色而漸消退,但新皮疹成批發生。損害多見於小腿伸側(圖1),也可向上發展累及軀幹和上肢。僅累及皮膚者,皮疹往往較輕,稱爲單純型。併發關節症狀者,如出現關節痠痛、腫脹等不適,可累及膝、踝、肘、腕和指關節等處,稱爲關節型。如出現臍周和下腹部絞痛,並伴有噁心、嘔吐、便血等症狀時,稱爲腹型(或胃腸型)。當腎臟受累時,可出現蛋白尿、血尿、管型尿,稱爲腎型。皮疹除瘀點外,還可併發風團、丘疹、血皰等多形損害。
首發症狀以皮膚損害者佔80%以上:以胃腸道症狀首發者佔10%~20%,極少部分患者可以胃腸道症狀爲本病的惟一早期表現;腎臟症狀常在起病1個月內出現也可於3~6個月甚至2年以上纔出現。
起病前患者常有不同程度或不同形式的發熱、頭痛、厭食的全身不適,2/3以上患者有反覆發作的傾向,一次發作持續不到1周,數天或數月的發作間歇後可出現第2次發作,其發作方式可以與第1次相同,常反覆發作4~5次,最後自行消退,但有些患者可頻繁發作達數年之久。儘管起病方式或發作方式如此,但主要的臨牀特徵爲非血小板減少性紫癜、關節症狀、腹痛及腎炎。
1.10.1 皮膚損害
過敏性紫癜皮膚損害常呈對稱性分佈,多見於下肢、臀部外側、上肢和其他部位,尤其是雙小腿及雙踝周圍更常見。皮損的形式開始表現爲紅色斑點、丘疹或蕁麻疹,以後逐漸擴大而融合成特徵性的紫癜,有時可融合成大皰,其中心有出血壞死,皮損大小不等,可高起皮膚。有時可表現爲大小不等的多形性紅斑或侷限性瀰漫性水腫,水腫是由皮下泛發性毛細血管炎所致,侷限性水腫多位於肢端,個別患者有瘙癢感和感覺異常(圖1)。

1.10.2 關節
80%以上的過敏性紫癜患者有關節症狀,其特徵爲多關節疼痛,但也可表現爲單關節疼痛。關節疼痛可爲一過性,也可爲持續性,很少發生關節腫脹及關節腔積液。常受累的關節爲踝、膝、肘和腕關節,當這些關節腫脹伴低熱時,易誤診爲風溼熱。主要是關節周圍病變,可反覆發作,但不留關節畸形,此症又稱Schönlein型,在兒童病人中有關節症狀同時多伴有陰囊累及,可幫助辨別診斷非典型的過敏性紫癜。
1.10.3 消化系統
70%~80%的過敏性紫癜患者有腹痛,尤其是兒童患者多見。以突然發作的腸絞痛多見。腹痛的原因是由消化道黏膜水腫、出血所致,疼痛的部位一般位於臍周和下腹。有時腹痛劇烈,且可反覆發作,此時若皮損不明顯,則極易誤診爲外科急腹症予以手術治療。腹痛發作時常伴有噁心,嘔吐,甚至嘔血、便血,也可伴有便祕、腹瀉交替發生,嚴重病例可由於腸道不規律蠕動而誘發腸套疊。大多數患者腹痛發作一、兩天即自行消失,不留任何後遺症。
1.10.4 泌尿系統
半數以上過敏性紫癜患者發生腎臟病變。可發生明顯的腎小球腎炎樣改變,表現爲鏡下血尿或肉眼血尿、蛋白尿、高血壓和水腫。腎臟受累可爲自限性,也可因反覆發作而轉變成慢性腎炎,嚴重時可出現高血壓或高血壓危象,甚至出現慢性腎功能不全。腎臟的病變程度隨發作次數的增加而加重,成人患者腎臟的病變較重,一般在兩年內可發展爲慢性腎功能不全。
1.10.5 神經症狀
少數病人在出現紫癜後,病變亦可累及腦及腦膜血管,表現爲中樞神經系統的症狀,如頭痛、嘔吐、頭昏、眼花、神志恍惚、煩躁不安、譫妄、癱瘓、顱內出血、昏迷等。
1.11 過敏性紫癜的併發症
1.11.1 腎炎
腎炎是過敏性紫癜最常見的併發症之一。其發病率,國外報道爲22%~60%,國內報道爲12%~49%。一般於紫癜出現後1~8周內發生,輕重不一。有的僅有短暫血尿、有的很快進展爲腎衰竭,主要表現爲肉眼血尿(30%)、蛋白尿(<1g/d佔50%~60%)水腫、高血壓、偶可見腎病綜合徵(尿蛋白>3.5g/d者佔15%~39%)。腎活檢有一定程度改變者爲80%,90%~95%於數週至數月內恢復正常,發展成慢性者少見(6%)。少數可表現爲腎病綜合徵。過敏性紫癜所引起的腎炎與IgA腎炎有時無法區別,但單核及T細胞浸潤只見於前者,而IgA腎炎起病常呈血尿而無全身症狀,多見於青壯年,有助鑑別。腎臟活檢顯示有節段性或少見的瀰漫性腎小球增殖,伴毛細血管被纖維蛋白樣物質閉塞。
1.11.2 其他併發症
偶見有哮喘,聲帶部水腫引起的呼吸道阻塞是一種嚴重的併發症,但較爲罕見,也有併發心肌梗死,肝大,缺血壞死性膽管炎及睾丸出血的報道。
1.12 過敏性紫癜的併發症
少數過敏性紫癜患者可出現中樞神經系統症狀,表現爲抽風、輕度偏癱及腦神經病變。與其他系統性風溼病一樣,本病也可發生眼部病變,但發生的概率較低,可出現虹膜炎、葡萄膜炎和乾燥性角膜炎等。個別患者可因冠狀動脈及其分支受累,或累及心肌,表現爲心絞痛、心律失常、心肌炎、心包積液,甚至可出現心力衰竭等。不到10%的患者可累及呼吸系統,一旦呼吸系統受累則可出現咯血、哮喘、胸膜炎、風溼性肺炎。極少數患者可發生睾丸炎及前列腺炎。
1.13 過敏性紫癜的診斷
對血小板正常而有反覆發作、分批出現的特徵性紫癜性丘疹或瘀斑等皮損及腹痛和關節症狀,伴有或不伴有腎臟病變,可以確診本病。
1.13.1 典型臨牀表現
通常突然起病,以對稱性紫癜、關節痛、腹痛、黑便、血尿爲特徵,其中以紫癜最具診斷特異性[1]。
典型的紫癜呈紅色或紫紅色,多爲高出皮膚的蕁麻疹樣皮疹,壓之不褪色[1]。皮疹可融合成片,重者可爲出血性皰疹、皮膚潰瘍或壞死[1]。紫癜有分批出現的傾向,每批間隔數日至數週不等,多呈對稱性分佈,以四肢(尤其是下肢)的伸側和臀部爲多見,較少累及面部、掌心、足底和軀幹[1]。
1.13.2 診斷標準和依據
過敏性紫癜尚無統一的診斷標準。
(1)美國風溼病學會1990年制定的診斷標準包括以下4條:①皮膚紫癜高於皮面,不伴血小板減少;②初發年齡≤20歲;③腸絞痛,呈瀰漫性,餐後加劇,或腸缺血,通常伴血性腹瀉;④組織活檢,小動脈和小靜脈壁有中性粒細胞浸潤。
符合上述4條中2條或2條以上者可診斷本病。
(2)張之南主編的《血液病診斷及療效標準》一書中擬定的國內診斷標準含以下幾點:
①臨牀表現:
A.發病前1~3周常有低熱、咽痛、上呼吸道感染及全身不適等症狀。
B.以下肢大關節附近及臀部分批出現對稱分佈、大小不等的斑丘疹樣紫癜爲主,可伴蕁麻疹或水腫、多形性紅斑。
C.病程中可有出血性腸炎或關節痛,少數患者腹痛或關節痛可在紫癜出現前2周發生。常有紫癜腎炎。
③組織學檢查:受累部位皮膚真皮層的小血管周圍中性粒細胞聚集,血管壁可有竈性纖維樣壞死,上皮細胞增生和紅細胞滲出血管外,免疫熒光檢查顯示血管炎病竈有IgA和C3在真皮層血管壁沉着。
④除外其他疾病引起的血管炎:如冷球蛋白綜合徵、良性高球蛋白性紫癜、環形毛細血管擴張性紫癜、色素沉着性紫癜性苔蘚樣皮炎等。
臨牀表現符合,特別是非血小板減少性紫癜,有可捫及性典型皮疹,能除外其他類型紫癜者,可以確定診斷。鑑別診斷確有困難的則可做病理檢查。
1.13.3 臨牀分型
根據病變受累範圍和臨牀表現,可將過敏性紫癜分爲皮膚型、腹型、關節型、腎型,若有兩種以上合併存在時稱爲混合型[1]。
1.13.4 診斷評析
美國風溼病學會診斷標準的敏感性爲87.1%,特異性爲87.7%。但每條標準的意義並不相等,以典型的皮膚紫癜最具敏感性和特異性,初發年齡次之。另外,所有患者在發病時或輕或重幾乎均有皮膚紫癜。因此,若將“符合2條或2條以上可診斷”改爲“具備第①條加其他1條或1條以上可診斷”似乎更爲合理。組織活檢的病理表現並不具特異性,因而不是診斷所必備的。具有典型的臨牀表現和常規實驗室檢查結果一般可診斷此病,只有在鑑別診斷確有困難時才考慮做病理檢查。另外,約30%的患者出現腎損害,但美國風溼病學會的標準中未包括此點,是其缺憾之處。張之南主編的《血液病診斷及療效標準》一書中擬定的國內診斷標準雖篇幅較長,但考慮了上述不足,似乎更合理。
過去常根據主要臨牀表現,將本病分爲皮膚型(單純紫癜型)、腹型、關節型和腎炎型(紫癜性腎炎),若有2種以上類型合併存在時稱爲混合型。由於某些臟器的損傷較隱襲,有時很難排除之,目前已不再強調分型。但應清楚,受累部位和程度不同,預後也截然不同。如腎臟受損者預後最差。因此,對於病情反覆者應不斷重新評估受累部位和程度。
1.13.5 實驗室檢查
1.13.5.1 血常規、血沉、出血時間、凝血時間及血小板計數
血常規、血沉、出血時間、凝血時間及血小板計數均正常。部分患者毛細血管脆性試驗陽性。多數患者伴有中性粒細胞增高,偶有嗜酸粒細胞增高;多數患者有不同程度的血沉增快。有出血現象的患者可有貧血。
1.13.5.2 尿常規及大便常規
半數患者可有不同程度的血尿、蛋白尿,少數患者可出現管型尿,以顯微鏡下血尿更常見。患者可有大便隱血。
1.13.5.3 生化學檢查
腎臟受累到一定程度時可出現尿素氮及血肌酐升高,血漿白蛋白蛋白降低,γ球蛋白升高,尿中纖維蛋白裂解產物(FDP)水平升高。
1.13.5.4 免疫學檢查
血清補體滴度降低,特別是C3降低更常見。偶有類風溼因子陽性。半數以上患者血清IgA升高,也可有IgA型抗中性粒細胞胞質抗體陽性。
1.13.5.5 其他檢查
皮膚毛細血管鏡檢查可見視野模糊、血管扭曲或呈鹿角多棘形、“8”字形等不規則形態,血沉速度減慢、間斷或模糊血流,伴有出血。
1.13.6 輔助檢查
X線檢查:病情較重、累及範圍較廣的患者,可有肺部浸潤性陰影或肺栓塞而致的出血表現。全消化道鋇餐透視可見小腸充盈缺損、黏膜粗亂、潰瘍或痙攣等徵象。皮膚活檢發現壞死性出血性毛細血管炎有助於本病診斷。
1.14 需要與過敏性紫癜鑑別的疾病
過敏性紫癜需與血小板減少性紫癜及急腹症、腎炎、腎病綜合徵等相鑑別。
1.14.1 血小板減少性紫癜
1.14.2 急腹症
對於腹部症狀先於皮損或皮損較輕的患者,同時伴有發熱和白細胞升高時,必須注意與急腹症鑑別。胃腸型紫癜與急腹症的鑑別,前者多無固定壓痛點及腹肌強直。
1.14.3 腎炎、腎病綜合徵
腎型紫癜與腎炎、腎病綜合徵,可通過臨牀表現、實驗室檢查加以鑑別。以腎臟病變爲主要表現時,必須與鏈球菌感染後的腎小球腎炎相鑑別:本病抗“O”大多正常,有特徵性紫癜,有助於與其他疾病鑑別。
1.15 過敏性紫癜的治療
1.15.1 清除致病因素
清除病因是本病的首要治療措施。包括控制感染(以上呼吸道感染爲誘因者可給予青黴素等抗感染治療),避免接觸可疑藥物及食物等[1]。
對於鏈球菌感染竈和其他感染竈(如結核)應予及時積極的抗生素治療或配合手術措施,亦可同支持治療措施幫助清除體內致病菌。嚴格掌握藥物及食物的選用,避免應用一些半抗原和完全抗原的藥物及易致敏的食物。
1.15.2 支持及對症治療
急性期可平臥休息數日,通過減輕下肢靜脈壓力,避免下肢紫癜加重[1]。
1.15.3 藥物治療
1.15.3.1 單純皮膚或關節病變者的藥物治療
或異丙嗪12.5mg,一日4次,飯後及睡前服用,必要時睡前可增至25mg[1]。
葡萄糖酸鈣靜脈注射或靜脈滴注:用10%葡萄糖注射液稀釋後緩慢注射,每分鐘不超過5ml,一次1g,需要時可重複[1];
氨甲苯酸口服給藥,0.25~0.5g,一日2~3次,每日總量爲2g[1]。
必要時急性期可給予糖皮質激素(每日潑尼松0.5~1mg/kg,或氫化可的松每日200~300mg),以緩解症狀,減輕炎症滲出,糖皮質激素療程一般不超過30天[1]。
1.15.3.2 腹痛型患者的藥物治療
消化道出血可每日靜脈滴注法莫替丁20~40mg,可給予糖皮質激素(如潑尼松每日1~2mg/kg,或氫化可的松每日200~300mg),有效後逐漸減量,總療程爲2~3周[1]。
1.15.3.3 腎臟病變者的藥物治療
可予免疫抑制劑,如環孢素100mg,一日2次或者雷公藤多苷片10~20mg,一日3次。病情控制後可減量維持或間歇療法[1]。1個月爲一療程[1]。用藥期應複查血象和觀察其他副作用[1]。
糖皮質激素對腎臟損害無顯著療效,僅限用於嚴重腎臟病變者,可試用甲潑尼龍衝擊療法[1]。
1.15.3.4 常用藥物
1.15.3.4.1 抗組胺類藥物
苯海拉明、異丙嗪(非那根)等藥物可減輕症狀,也可應用維生素C和鈣劑。可選用鹽酸異丙嗪(非那根)、氯苯那敏(撲爾敏)、苯噻啶、去氯羥嗪(克敏嗪)或特非那定片等。亦可用10%葡萄糖酸酸酸鈣靜脈注射,但其療效不定。蘆丁和維生素C可作爲輔助劑應用,一般劑量宜大,維生素C以靜脈注射爲好。
1.15.3.4.2 糖皮質激素
對於一般患者在清除病因的同時用較小劑量的糖皮質激素,可幫助改善症狀,縮短髮作過程,但不能阻止病情復發,也不能防止腎炎的發生,症狀緩解後宜逐步減量或停藥。對於病情較重、腎臟病變明顯者,應考慮系統應用糖皮質激素,用法與急、慢性腎炎相同。糖皮質激素可抑制抗原-抗體反應,具有抗過敏及改善血管通透性作用。對關節型、腹型和皮膚型療效較好,但激素對腎臟病損無效,也有人認爲不能縮短病程,一般用潑尼松(強的松)30mg/d,分次口服,如1周皮疹不退,可加至40~60mg/d,症狀控制後逐漸減量直至停用,也可以用氫化可的松100~200mg/d,病情好轉後改用口服。
1.15.3.4.3 止血藥
卡巴克洛(安特諾新,安絡血)10mg,2~3次/d,肌注,或用40~60mg加入葡萄糖溶液中靜滴。酚磺乙胺(止血敏)0.25~0.5g,肌注,2~3次/d或靜注。如有腎臟病變者抗纖溶藥應慎用。
1.15.3.4.4 其他免疫抑制劑
過敏性紫癜併發腎炎,對激素療法不佳或病情遷延者可加用免疫抑制劑,一般常和激素合用,可選用環磷酰胺、硫唑嘌呤等,但應注意併發感染。一般僅限於嚴重患者和有腎臟病變患者。
1.15.3.4.5 抗凝治療
對急進性腎炎、腎病綜合徵病例,除用皮質激素、環磷酰胺(CTX)外,還可用抗凝治療,如肝素10~20U/(kg·h)×4周,使APTT維持至正常值的1.5~2.0倍。
1.15.4 血漿置換
對嚴重病例,特別是腎臟病變較重者,可考慮應用血漿置換,清除IgA免疫複合物,以緩解病情,但不能起到根本性治療作用。
1.15.5 其他療法
可選用適當的抗生素治療;胃腸道症狀明顯者可應用西咪替丁(甲氰咪胍)及雲南白藥;對併發腎炎至低蛋白血症時,可輸注白蛋白。如還有腸套疊或腸壞死,應及時手術治療。目前,國外有報道對於激素和免疫抑制劑無效的嚴重的過敏性紫癜患者,氨苯碸可能是一種有效的治療藥物。治療劑量爲100mg/d,在治療前應檢查G-6-PD水平。治療期間應注意血正鐵血紅蛋白水平。一般治療2周後,其典型症狀可基本控制。國內尚未見報道。
1.16 注意事項
1.兒童出現急性腹痛應考慮到過敏性紫癜,需觀察皮膚、關節等臨牀表現及尿液檢查等[1]。
2.雖然目前無特效療法,但由於無腎臟受累的患者大多預後良好[1]。關節痛者可用非甾體抗炎藥[1]。
3.激素對各型病變的自然病程無明顯影響,也無明確預防復發和腎臟受累的作用,應避免濫用和長期使用[1]。
4.部分患者可反覆發作[1]。腎臟是否受損及受累的程度是決定預後的關鍵因素,故應隨查尿液[1]。
1.17 過敏性紫癜的預後
過敏性紫癜預後大多良好,病程一般3~6個月,一次發作可持續1周~6個月不等。只有關節及皮膚症狀者病程較短,腹部症狀明顯者病程較長。如果併發腎炎進展爲腎功能衰竭,或有腦部病變並發腦出血者預後嚴重。瑞金醫院曾統計350例過敏性紫癜,出院時痊癒者181例(57.71%),好轉者153例(43.72%),未愈者15例(4.29%),死亡者1例(0.28%)。死亡原因爲腎炎進展至腎功能衰竭,伴肺部感染和敗血症。
1.18 過敏性紫癜的預防
1.18.1 一級預防
(1)通過病因調查做好病因預防是預防本病的主要手段,與本病發生有關的因素有:
①感染:如β溶血性鏈球菌、柯薩奇B組病毒、結核桿菌、肝炎病毒、寄生蟲感染等,故應預防感冒,扁桃體炎的發生,消除感染病竈,驅除腸道寄生蟲。
②食物:魚、蝦、蟹、蛋、牛奶等,應儘量避免接觸或食用。
③藥物:青黴素、鏈黴素、氯黴素、磺胺藥、異煙肼、水楊酸類等,用藥前應詳細瞭解藥物過敏史。切勿濫用。
④其他:寒冷刺激、吸入花粉、昆蟲叮咬、精神因素等,應避免風寒、風熱侵襲,避免接觸致敏原及遭受精神刺激。
(2)保持規律的生活節奏,尤其是兒童應保證充足的睡眠,注意室內換氣和呼吸新鮮空氣,加強鍛鍊身體,增強體質,提高自身免疫功能。
(3)反覆發作者,應設法避免損傷,有前驅症狀的可在醫生指導下試用抗過敏藥物。發作時應注意休息,儘量避免手術,如必須手術時,則要嚴格做好手術前準備和術中、術後觀察,防止意外。
(4)在工業生產方面,對有毒物品或放射性物質要做好勞動防護。
1.18.2 二級預防
(1)早期診斷:皮膚紫癜發生前2~3周常有倦怠、乏力、頭痛、全身不適等上呼吸道感染史。結合病史,有鏈球菌感染或柯薩奇B組病毒感染者可早期診斷。另外,皮膚的最早表現可僅有蕁麻疹及紅斑。兒童常伴水腫。本病腹痛特點:①腹痛部位及壓痛點常不固定;②不同發作時間其腹部症狀或體徵的性質往往不一致;③腹部體徵不如症狀明顯,即腹痛雖甚劇烈,但壓痛較輕,且腹肌多無緊張;④多數病例除腹痛外伴有腹瀉。
(2)早期治療:
①病因治療:是治癒本病的關鍵,儘量設法找出引起過敏的食物、藥物或其他致病因素,避免再接觸。
②藥物治療:抗組織胺類藥、止血藥、維生素類藥以及糖皮質激素、免疫抑制藥等。中醫中藥辨證施治及鍼灸。
1.18.3 三級預防
由於該病病程長短很不一致,多數病程短,預後良好。少數患者病情時好時壞,反覆發作,經久不愈,病程可長達數年之久。紫癜性腎臟病變與臨牀表現有密切關係。局竈性腎小球腎炎佔多數,預後良好,瀰漫增殖性腎小球腎炎則預後較差。約50%死於尿毒症。遇以上情況除積極治療外,應加強營養,注意勞逸結合,增強體質及自身免疫功能,防止疾病發作。
1.19 相關藥品
青黴素、鏈黴素、普魯卡因、普魯卡因胺、尿素、組胺、苯海拉明、異丙嗪、維生素C、環磷酰胺、硫唑嘌呤、氯黴素、磺胺、異煙肼、水楊酸、雲南白藥、板藍根、歸脾丸、十灰丸
1.20 相關檢查
2 中醫·過敏性紫癜
過敏性紫癜相當於中醫“葡萄疫”、“血風瘡”範疇。如《外科正宗》記載:“葡萄疫,其患多小兒,感受四時不正之氣,鬱於皮膚不散,結成大小青紫斑點,色若葡萄,發在遍體”。中醫學認爲本症是風溼之邪外襲,與氣血相搏、熱傷脈絡,使血不循經,溢於脈外,滲於肌膚而成。本病常有發熱、口乾煩渴、舌紅、尿赤、皮膚呈暗紫色淤點或淤斑。故中醫常診爲熱毒發斑,採用涼血解毒法治療。熱病消除後再行養血補脾,有一定療效。近幾年也有應用雷公藤總苷片治療的,療效不定。
2.1 過敏性紫癜的中醫辨證治療
中醫學認爲過敏性紫癜是風溼之邪外襲,與氣血相搏、熱傷脈絡,使血不循經,溢於脈外,滲於肌膚而成。本病常有發熱、口乾煩渴、舌紅、尿赤、皮膚呈暗紫色淤點或淤斑。故中醫常診爲熱毒發斑,採用涼血解毒法治療。熱病消除後再行養血補脾,有一定療效。近幾年也有應用雷公藤總苷片治療的,療效不定。
2.1.1 血熱型
主證:發病突然,紫癜顯見,伴有身熱、口乾、咽痛,舌質紅,苔薄黃。脈細數或弦數。
方藥:涼血五根湯加減:銀花炭20g、生地炭20g、板藍根20g、白茅根30g、茜草根10g、瓜萎根15g、丹皮10g、生槐花20g、防風10g。
2.1.2 氣虛型
主證:病程日久,反覆發作,皮疹紫暗,常伴有關節痛,面色萎黃,倦怠無力。舌質淡,有齒痕,苔白。脈沉細或沉緩。
方藥:歸脾湯加減:龍眼肉10g、黃芪15g、白朮10g、黨蔘10g、茯苓15g、當歸10g、白芍10g、蒲黃炭10g、地榆炭10g、阿膠10g(烊化)、枳殼10g、木香10g。
3 參考資料
- ^ [1] 國家基本藥物臨牀應用指南和處方集編委會主編.國家基本藥物臨牀應用指南:2012年版[M].北京:人民衛生出版社,2013:150-152.