2 基本信息
《原發性肝癌診療指南(2022年版)》由國家衛生健康委辦公廳於2022年1月10日《國家衛生健康委辦公廳關於印發原發性肝癌診療指南(2022年版)的通知》(國衛辦醫函〔2022〕12號)印發,要求各地衛生健康行政部門組織做好實施。
3 發佈通知
國家衛生健康委辦公廳關於印發原發性肝癌診療指南(2022年版)的通知
國衛辦醫函〔2022〕12號
各省、自治區、直轄市及新疆生產建設兵團衛生健康委:
爲進一步提高原發性肝癌診療規範化水平,保障醫療質量安全,維護患者健康權益,我委組織對《原發性肝癌診療規範(2019年版)》進行了修訂,形成了《原發性肝癌診療指南(2022年版)》。現印發給你們(可在國家衛生健康委網站醫政醫管欄目下載),請各地衛生健康行政部門組織做好實施。
國家衛生健康委辦公廳
2022年1月10日
4 診療指南全文
4.1 一、概述
原發性肝癌是目前我國第4 位常見惡性腫瘤及第2位腫瘤致死病因,嚴重威脅我國人民的生命和健康[1-3]。原發性肝癌主要包括肝細胞癌(Hepatocellular carcinoma,HCC)、肝內膽管癌(Intrahepatic cholangiocarcinoma,ICC)和混合型肝細胞癌-膽管癌(Combined hepatocellularcholangiocarcinoma, cHCC-CCA)三種不同病理學類型,三者在發病機制、生物學行爲、病理組織學、治療方法以及預後等方面差異較大,其中HCC佔75%~85%、ICC佔10%~15%[4]。本指南中的“肝癌”僅指 HCC。
爲進一步規範我國肝癌診療行爲,2017 年6 月原國家衛生計生委公佈了《原發性肝癌診療規範(2017 年版)》,國家衛生健康委於 2019 年 12 月進行了更新。《原發性肝癌診療規範(2019 年版)》反映了當時我國肝癌診斷和多學科綜合治療以及研究的狀況,對規範肝癌的診療行爲、改善肝癌患者預後、保障醫療質量和醫療安全以及優化醫療資源發揮了重要作用。自《原發性肝癌診療規範(2019 年版)》發佈,國內、外在肝癌的診斷、分期及治療方面出現了許多符合循證醫學原則的高級別證據,尤其是適應中國國情的研究成果相繼問世。爲此,國家衛生健康委委託中華醫學會腫瘤學分會聯合中國抗癌協會肝癌專業委員會、中華醫學會超聲醫學分會、中國醫師協會外科醫師分會和中國醫師協會介入醫師分會等組織全國肝癌領域的多學科專家,結合肝癌臨牀診治和研究的最新實踐,再次修訂並更新形成《原發性肝癌診療指南(2022 年版)》,旨在推動落實並達成《“健康中國2030”規劃綱要》中總體癌症 5 年生存率提高15%的目標。
證據評價與推薦意見分級、制定和評價(GradingofRecommendations, Assessment, DevelopmentandEvaluation,GRADE)方法學,是目前使用最廣泛的證據評價和推薦意見分級系統[5]。GRADE 系統包括兩部分,第一部分爲證據評價,根據證據中的偏倚風險、不一致性、間接性、不精確性和發表偏倚,GRADE 系統將證據質量分爲高、中、低和極低 4 個水平[6]。第二部分爲推薦意見分級,GRADE系統考慮醫學干預的利弊平衡、證據質量、價值觀念與偏好以及成本與資源耗費等因素來制定推薦意見,並且將推薦意見分爲強推薦和弱推薦(有條件推薦)2 種[7]。醫學干預的利弊差別越大,證據質量越高、價值觀念與偏好越清晰越趨同、成本與資源耗費越小,則越應該考慮強推薦。反之,則應考慮弱推薦(有條件推薦)。本指南中的循證醫學證據等級評估參照了上述 GRADE 分級的指導原則,採用了《牛津循證醫學中心分級 2011 版》(OCEBM Levels of Evidence)作爲輔助工具來具體執行證據分級(附錄1)。在從證據轉換成推薦意見的方法上,專家組主要參考了上述的GRADE 對推薦意見分級的指導原則,但是同時結合了ASCO 指南的分級方案[8]對推薦意見分級做了相應的修改(附錄2)。最終將推薦強度分爲三個等級,分別是強推薦、中等程度推薦和弱推薦。強推薦代表專家組對該推薦意見反映了最佳臨牀實踐有很高的信心,絕大多數甚至所有的目標用戶均應採納該推薦意見。中等程度推薦代表專家組對該推薦意見反映了最佳臨牀實踐有中等程度的信心,多數目標用戶會採納該推薦意見,但是執行過程中應注意考慮醫患共同決策。弱推薦代表專家組對該推薦意見反映了最佳臨牀實踐有一定的信心,但是應該有條件地應用於目標羣體,強調醫患共同決策。
4.2 二、篩查和診斷
4.2.1 (一)肝癌高危人羣的篩查與監測。
對肝癌高危人羣的篩查與監測,有助於肝癌的早期發現、早期診斷和早期治療,是提高肝癌療效的關鍵[9]。肝癌高危人羣的快速、便捷識別是實施大範圍肝癌篩查的前提,而對人羣肝癌風險的分層評估是制定不同肝癌篩查策略的基礎。在我國,肝癌高危人羣主要包括:具有乙型肝炎病毒(Hepatitis B virus,HBV)和/或丙型肝炎病毒(HepatitisC virus,HCV)感染、過度飲酒、非酒精性脂肪性肝炎、其他原因引起的肝硬化以及有肝癌家族史等人羣,尤其是年齡>40 歲的男性。目前,儘管抗HBV 和抗HCV 治療可以顯著降低肝癌的發生風險,但是仍然無法完全避免肝癌的發生[10]。由我國學者研發的適用於多種慢性肝病和各種族的肝癌風 險 評 估 模 型 aMAP 評 分(age-Male-AlBi-Platelets score),可以便捷地將肝病人羣分爲肝癌低風險(0~50分)、中風險(50~60 分)和高風險(60~100 分)組,各組肝癌的年發生率分別爲 0-0.2%、0.4%-1%和1.6%-4%,有助於確定肝癌的高風險人羣[11](證據等級2,推薦B)。藉助於肝臟超聲顯像和血清甲胎蛋白(Alpha-fetoprotein,AFP)進行肝癌早期篩查,建議高危人羣至少每隔6 個月進行1次檢查[9](證據等級 2,推薦 A)。通過實現社區、醫院一體化篩查新模式[12],做到應篩盡篩、應治早治。
4.2.2 (二)肝癌的影像學檢查。
各種影像學檢查手段各有特點,應該強調綜合應用、優勢互補、全面評估。
4.2.2.1 1.超聲顯像。
超聲顯像具有便捷、實時、無創和無放射輻射等優勢,是臨牀上最常用的肝臟影像學檢查方法。常規灰階超聲顯像可以早期、敏感地檢出肝內佔位性病變,鑑別其是囊性或實質性,初步判斷良性或惡性。同時,灰階超聲顯像可以全面篩查肝內或腹腔內其他臟器是否有轉移竈、肝內血管及膽管侵犯情況等。彩色多普勒血流成像可以觀察病竈血供狀況,輔助判斷病竈良惡性,顯示病竈與肝內重要血管的毗鄰關係以及有無肝內血管侵犯,也可以初步判斷肝癌局部治療後的療效情況。超聲造影檢查可以實時動態觀察肝腫瘤血流灌注的變化,鑑別診斷不同性質的肝臟腫瘤,術中應用可敏感檢出隱匿性的小病竈、實時引導局部治療,術後評估肝癌局部治療的療效等[13-16](證據等級3,推薦A)。超聲聯合影像導航技術爲肝癌,尤其是常規超聲顯像無法顯示的隱匿性肝癌的精準定位和消融提供了有效的技術手段[13,17](證據等級3,推薦 B)。超聲剪切波彈性成像可以定量評估肝腫瘤的組織硬度及周邊肝實質的纖維化/硬化程度,爲規劃合理的肝癌治療方案提供有用的信息[18](證據等級3,推薦B)。多模態超聲顯像技術的聯合應用,爲肝癌精準的術前診斷、術中定位、術後評估起到了重要作用。
4.2.2.2 2.CT 和 MRI。
動態增強 CT、多參數 MRI 掃描是肝臟超聲和/或血清AFP篩查異常者明確診斷的首選影像學檢查方法。CT/MR(釓噴酸葡胺/釓貝葡胺)動態增強3 期掃描包括:動脈晚期(門靜脈開始強化;通常注射對比劑後35s 左右掃描)、門脈期(門靜脈已完全強化;肝靜脈可見對比劑充盈;肝實質通常達到強化峯值;通常注射對比劑後60~90s 掃描)、延遲期(門靜脈、肝靜脈均有強化但低於門脈期;肝實質可見強化但低於門脈期;通常注射對比劑後3min 掃描)。肝細胞特異性磁共振對比劑(釓塞酸二鈉,Gd-EOB-DTPA)動態增強4期掃描包括:動脈晚期(同上)、門脈期(同上)、移行期(肝臟血管和肝實質信號強度相同;肝臟強化是由細胞內及細胞外協同作用產生;通常在注射Gd-EOB-DTPA 2~5min後掃描)、肝膽特異期(肝臟實質信號高於肝血管;對比劑經由膽管系統排泄;通常在注射釓塞酸二鈉20min 後掃描)。
目前肝臟 CT 平掃及動態增強掃描除常見應用於肝癌的臨牀診斷及分期外,也應用於肝癌局部治療的療效評價,特別是觀察經導管動脈化療栓塞(Transcatheter arterialchemoembolization,TACE)後碘油沉積狀況有優勢。基於術前 CT 的影像組學技術也可以用於預測首次TACE 治療的療效[19]。同時,藉助 CT 後處理技術可以進行三維血管重建、肝臟體積和肝腫瘤體積測量、肺臟和骨骼等其他臟器組織轉移評價,已廣泛應用於臨牀。肝臟多參數 MRI 具有無輻射影響、組織分辨率高、可以多方位多序列多參數成像等優勢,且具有形態結合功能(包括彌散加權成像等)綜合成像技術能力,成爲肝癌臨牀檢出、診斷、分期和療效評價的優選影像技術。多參數MRI對直徑≤2.0cm 肝癌的檢出和診斷能力優於動態增強CT[20,21](證據等級 1,推薦 A)。多參數 MRI 在評價肝癌是否侵犯門靜脈、肝靜脈主幹及其分支,以及腹腔或腹膜後間隙淋巴結轉移等方面,較動態增強 CT 具有優勢。採用多參數MRI 掃描對於肝癌局部治療療效的評價時,推薦使用修訂後實體瘤臨牀療效評價標準(Modified response evaluation criteriainsolid tumor,mRECIST)加 T2加權成像及彌散加權成像進行綜合判斷。
肝癌影像學診斷主要根據爲動態增強掃描的“快進快出”的強化方式[22-24](證據等級1,推薦A)。動態增強CT和多參數 MRI 動脈期(主要在動脈晚期)肝腫瘤呈均勻或不均勻明顯強化,門脈期和/或延遲期肝腫瘤強化低於肝實質。“快進”爲非環形強化,“快出”爲非周邊廓清。“快進”在動脈晚期觀察,“快出”在門脈期及延遲期觀察。Gd-EOB-DTPA只能在門脈期觀察“快出”徵象,移行期及肝膽特異期“快出”徵象可以作爲輔助惡性徵象。Gd-EOB-DTPA 增強 MRI 檢查顯示:肝腫瘤動脈期明顯強化,門脈期強化低於肝實質,肝膽特異期常呈明顯低信號。5%~12%分化較好的小肝癌,肝膽特異期可以呈吸收對比劑的稍高信號[25]。
肝癌多參數 MRI 掃描,尤其用於診斷腫瘤直徑≤2.0cm/<1.0cm 肝癌,強調尚需要結合其他徵象(如包膜樣強化、T2加權成像中等信號和彌散受限等)及超閾值增長[6個月內(含)病竈最大直徑增大 50%(含)]進行綜合判斷[26](證據等級 3,推薦 A)。包膜樣強化定義爲:光滑,均勻,邊界清晰,大部分或全部包繞病竈,特別在門脈期、延遲期或移行期表現爲環形強化。
Gd-EOB-DTPA增強MRI檢查聯合應用肝膽特異期低信號、動脈期強化和擴散受限徵象可以明顯提高直徑<1.0cm肝癌的診斷敏感性[27-31](證據等級2,推薦B),尤其肝硬化患者強烈推薦採用該方法,同時有助於鑑別高度異型增生結節(High-grade dysplastic nodules,HGDN)等癌前病變[32](證據等級 3,推薦 B)。
基於肝癌 CT 和/或 MRI 信息的臨牀數據挖掘建立融合模型有助於改善臨牀決策(患者治療方案選擇、療效評價及預測等)[33]。對於術前預測肝癌微血管侵犯(Microvascularinvasion ,MVI),影像學徵象特異性高但敏感性較低,列線圖及影像組學模型是術前預測MVI 的可能突破點[34-36](證據等級 3,推薦 B)。
4.2.2.3 3.數字減影血管造影。
數字減影血管造影(Digital subtraction angiography,DSA)是一種微創性檢查,採用經選擇性或超選擇性肝動脈進行 DSA 檢查。該技術更多地用於肝癌局部治療或肝癌自發破裂出血的治療等。DSA 檢查可以顯示肝腫瘤血管及肝腫瘤染色,還可以明確顯示肝腫瘤數目、大小及其血供情況。4.核醫學影像學檢查。
(1)正電子發射計算機斷層成像(Positron emissiontomography-CT , PET-CT ) 、氟-18- 氟代脫氧葡萄糖(18F-fluorodeoxyglucose,18F-FDG)PET-CT 全身顯像的優勢在於:
①對腫瘤進行分期,通過一次檢查能夠全面評價有無淋巴結轉移及遠處器官的轉移[37,38](證據等級1,推薦A);
②再分期,因 PET-CT 功能影像不受解剖結構的影響,可以準確顯示解剖結構發生變化後或者解剖結構複雜部位的復發轉移竈[39](證據等級 2,推薦B);
③對於抑制腫瘤活性的靶向藥物的療效評價更加敏感、準確[40,41](證據等級2,推薦 A);
④指導放射治療生物靶區的勾畫、確定穿刺活檢部位[39];
⑤評價腫瘤的惡性程度和預後[42-45] (證據等級2,推薦 B)。
PET-CT 對肝癌的診斷敏感性和特異性有限,可作爲其他影像學檢查的輔助和補充,在肝癌的分期、再分期和療效評價等方面具有優勢。採用碳-11 標記的乙酸鹽(11C-acetate)或膽鹼(11C-choline)等顯像劑PET顯像可以提高對高分化肝癌診斷的靈敏度,與18F-FDG PET-CT顯像具有互補作用[46,47]。
(2)單光子發射計算機斷層成像(Singlephotonemission computed tomography-CT,SPECT-CT):SPECT-CT已逐漸替代 SPECT 成爲核醫學單光子顯像的主流設備,選擇全身平面顯像所發現的病竈,再進行局部SPECT-CT融合影像檢查,可以同時獲得病竈部位的SPECT 和診斷CT圖像,診斷準確性得以顯著提高[48](證據等級3,推薦A)。
(3)正電子發射計算機斷層磁共振成像(Positronemission tomography-MRI, PET-MRI):一次PET-MRI檢查可以同時獲得疾病解剖與功能信息,提高肝癌診斷的靈敏度[49](證據等級 4,推薦 B)。
4.2.3 (三)肝癌的血液學分子標誌物。
血清 AFP 是當前診斷肝癌和療效監測常用且重要的指標。血清 AFP≥400μg/L,在排除妊娠、慢性或活動性肝病、生殖腺胚胎源性腫瘤以及消化道腫瘤後,高度提示肝癌;而血清 AFP 輕度升高者,應結合影像學檢查或進行動態觀察,並與肝功能變化對比分析,有助於診斷。異常凝血酶原(Protein induced by vitamin K absence/antagonist-Ⅱ,PIVKAⅡ;Des-gamma carboxyprothrombin,DCP)、血漿遊離微 RNA(microRNA,miRNA)[50]和血清甲胎蛋白異質體(Lensculinaris agglutinin-reactive fraction of AFP,AFP-L3)也可以作爲肝癌早期診斷標誌物,特別是對於血清AFP陰性人羣(證據等級 1,推薦 A)。基於性別、年齡、AFP、PIVKAⅡ和 AFP-L3 構建的 GALAD 模型在診斷早期肝癌的敏感性和特異性分別爲 85.6%和 93.3%,有助於AFP 陰性肝癌的早期診斷[51](證據等級 1,推薦 A)。目前已有基於中國人羣大樣本數據的優化的類 GALAD 模型用於肝癌的早期診斷。基於7個 miRNA 的檢測試劑盒診斷肝癌的敏感性和特異性分別爲86.1%和 76.8%,對 AFP 陰性肝癌的敏感性和特異性分別爲77.7 %和 84.5%[50](證據等級1,推薦A)。肝癌早期診斷及療效評價的其他新型血液學分子標誌物介紹,參見附錄3。
4.2.4 (四)肝癌的穿刺活檢。
具有典型肝癌影像學特徵的肝佔位性病變,符合肝癌臨牀診斷標準的患者,通常不需要以診斷爲目的的肝病竈穿刺活檢[23,52-54](證據等級 1,推薦A),特別是對於具有外科手術指徵的肝癌患者。能夠手術切除或準備肝移植的肝癌患者,不建議術前行肝病竈穿刺活檢,以減少肝腫瘤破裂出血、播散風險。對於缺乏典型肝癌影像學特徵的肝佔位性病變,肝病竈穿刺活檢可獲得明確的病理診斷。肝病竈穿刺活檢可以明確病竈性質及肝癌分子分型[59],爲明確肝病病因、指導治療、判斷預後和進行研究提供有價值的信息,故應根據肝病竈穿刺活檢的患者受益、潛在風險以及醫師操作經驗綜合評估穿刺活檢的必要性。
肝病竈穿刺活檢通常在超聲或CT 引導下進行,可以採用 18G 或 16G 肝穿刺空芯針活檢獲得病竈組織。其主要風險是可能引起出血和腫瘤針道種植轉移。因此,術前應檢查血小板和出凝血功能,對於有嚴重出血傾向的患者,應避免肝病竈穿刺活檢。穿刺路徑應儘可能經過正常肝組織,避免直接穿刺肝臟表面結節。穿刺部位應選擇影像檢查顯示腫瘤活躍的腫瘤內和腫瘤旁,取材後肉眼觀察取材的完整性以提高診斷準確性。另外,受病竈大小、部位深淺等多種因素影響,肝病竈穿刺病理學診斷也存在一定的假陰性率,特別是對於直徑≤2cm 的病竈,假陰性率較高。因此,肝病竈穿刺活檢陰性結果並不能完全排除肝癌的可能,仍需觀察和定期隨訪。對於活檢組織取樣過少、病理結果陰性但臨牀上高度懷疑肝癌的患者,可以重複進行肝病竈穿刺活檢或者密切隨訪。
要點論述
(1)藉助肝臟超聲顯像聯合血清AFP 進行肝癌早期篩查,建議高危人羣至少每隔 6 個月進行1 次檢查。
(2)動態增強 CT、多參數MRI 掃描是肝臟超聲顯像和/或血清 AFP 篩查異常者明確診斷的首選影像學檢查方法。
(4)肝臟多參數 MRI 檢查是肝癌臨牀診斷、分期和療效評價的優選影像技術。
(5)PET-CT 掃描有助於對肝癌進行分期及療效評價。
(6)血清 AFP 是診斷肝癌和療效監測常用且重要的指標。對血清 AFP 陰性人羣,可以藉助PIVKAⅡ、miRNA檢測試劑盒、AFP-L3 和類 GALAD 模型進行早期診斷。
(7)具有典型肝癌影像學特徵的肝佔位性病變,符合肝癌臨牀診斷標準的患者,通常不需要以診斷爲目的的肝病竈穿刺活檢。
4.2.5 (五)肝癌的病理學診斷。
4.2.5.1 1.肝癌病理診斷術語。
原發性肝癌:統指起源於肝細胞和肝內膽管上皮細胞的惡性腫瘤,主要包括 HCC、ICC 和cHCC-CCA。
4.2.5.1.1 (1)HCC:
是指肝細胞發生的惡性腫瘤。不推薦使用“肝細胞肝癌”或“肝細胞性肝癌”的病理診斷名稱。
4.2.5.1.2 (2)ICC:
是指肝內膽管分支襯覆上皮細胞發生的惡性腫瘤,以腺癌最爲多見。組織學上可以分爲:
①大膽管型:起源於肝小葉隔膽管以上至鄰近肝門區之間較大的膽管,腺管口徑大而不規則;
②小膽管型:起源於肝小葉隔膽管及其以下的小膽管或細膽管,腺管口徑小而較規則,或可呈管腔閉合的實性細條索狀。
有研究顯示,上述兩種亞型ICC的生物學行爲和基因表型特點也有所不同,小膽管型患者的臨牀預後好於大膽管型。
關於 HCC 和 ICC 的分子分型的臨牀和病理學意義多處在研究和論證階段,但近年來有研究顯示,EB 病毒相關的ICC具有特殊的臨牀病理、免疫微環境及分子特徵,預後較好並對免疫檢查點治療有較好的獲益,有望成爲新的亞型[55];而丙糖磷酸異構酶 1 在 ICC 組織中高表達是評估術後復發風險的有用指標等[56]。2019 版《WHO 消化系統腫瘤組織學分類》已不推薦對 ICC 使用“膽管細胞癌(Cholangiocellularcarcinoma 和 Cholangiolocellular carcinoma)”的病理診斷名稱[57]。ICC 的大體取材和鏡下檢查要求主要參照HCC。
4.2.5.1.3 (3)cHCC-CCA:
是指在同一個腫瘤結節內同時出現HCC和 ICC 兩種組織成分,不包括碰撞癌。雖然有學者建議以兩種腫瘤成分佔比分別≥30%作爲cHCC-CCA 的病理診斷標準[58],但是目前還沒有國際統一的cHCC-CCA 中HCC 和ICC兩種腫瘤成分比例的病理診斷標準。爲此,建議在cHCC-CCA病理診斷時對兩種腫瘤成分的比例狀況加以標註,以供臨牀評估腫瘤生物學特性和制定診療方案時參考。
4.2.5.2 2.肝癌病理診斷規範。
肝癌病理診斷規範由標本處理、標本取材、病理檢查和病理報告等部分組成[58,59]。
4.2.5.2.1 (1)標本處理要點:
①手術醫師應在病理檢查申請單上明確標註送檢標本的部位、種類和數量,對手術切緣和重要病變可以用染料染色或縫線加以標記;
②儘可能在離體30min 以內將腫瘤標本完整地送達病理科切開固定。組織庫留取標本時應在病理科的指導下進行以保證取材的準確性,並應首先滿足病理診斷的需要;
③4%中性甲醛(10%中性福爾馬林)溶液固定 12-24h。
4.2.5.2.2 (2)標本取材要點:
肝癌周邊區域是腫瘤生物學行爲的代表性區域。爲此,要求採用7 點基線取材法(圖1),在腫瘤的時鐘位 12 點、3 點、6 點和9 點位置上於癌與癌旁肝組織交界處按 1:1 取材;在腫瘤內部至少取材1塊;對距腫瘤邊緣≤1cm(近癌旁)和>1cm(遠癌旁)範圍內的肝組織分別取材 1 塊。對於單個腫瘤最大直徑≤3cm 的小肝癌,應全部取材檢查。實際取材的部位和數量還鬚根據腫瘤的直徑和數量等情況考慮[60,61](證據等級2,推薦A)。
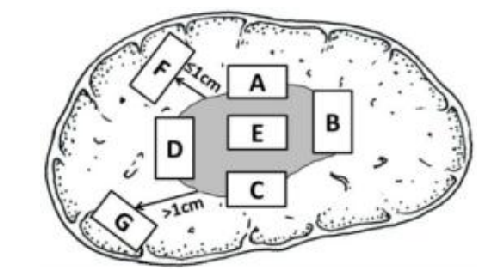
注:A、B、C、D:分別對應腫瘤時鐘位 12 點、3 點、6 點和9 點的癌與癌旁肝組織交界處;E:腫瘤區域;F:近癌旁肝組織區域;G:遠癌旁肝組織區域
4.2.5.3 3.肝癌病理檢查要點。
(1)大體標本觀察與描述[62]:對送檢的所有手術標本全面觀察,重點描述腫瘤的大小、數量、顏色、質地、與血管和膽管的關係、包膜狀況、周圍肝組織病變、肝硬化類型、腫瘤至切緣的距離以及切緣情況等。
(2)顯微鏡下觀察與描述[62]:對所有取材組織全面觀察,肝癌的病理診斷可參照 2019 版《WHO 消化系統腫瘤組織學分類》[58],重點描述以下內容:肝癌的分化程度:可以採用國際上常用的 Edmondson-Steiner 四級(Ⅰ~Ⅳ)分級法或 WHO 推薦的高中低分化。肝癌的組織學形態:常見有細梁型、粗梁型、假腺管型和團片型等;肝癌的特殊亞型:如纖維板層型、硬化型、透明細胞型、富脂型、巨梁型、嫌色型、富中性粒細胞型、富淋巴細胞型和未分化型等;腫瘤壞死(如肝動脈化療栓塞治療後)、淋巴細胞浸潤及間質纖維化的範圍和程度;肝癌生長方式:包括癌周浸潤、包膜侵犯或突破、MVI 和衛星結節等;慢性肝病評估:肝癌常伴隨不同程度的慢性病毒性肝炎或肝硬化,推薦採用較爲簡便的Scheuer評分系統和中國慢性病毒性肝炎組織學分級和分期標準[63-65]。
(3)MVI 診斷:MVI 是指在顯微鏡下於內皮細胞襯覆的血管腔內見到癌細胞巢團[66],肝癌以門靜脈分支侵犯(含包膜內血管)最爲多見,在 ICC 可有淋巴管侵犯。病理分級方法:M0:未發現 MVI;M1(低危組):≤5 個MVI,且均發生於近癌旁肝組織(≤1cm);M2(高危組):>5 個MVI,或MVI 發生於遠癌旁肝組織(>1cm)[67]。MVI 和衛星竈可視爲肝癌發生肝內轉移過程的不同演進階段,當癌旁肝組織內的衛星結節或衛星竈與 MVI 難以區分時,可一併計入MVI病理分級。MVI 是評估肝癌復發風險和選擇治療方案的重要參考依據[58,59,68-70],應作爲組織病理學常規檢查的指標(證據等級2,推薦 A)。
4.2.5.4 4.免疫組織化學檢查。
肝癌免疫組化檢查的主要目的是:①肝細胞良性、惡性腫瘤之間的鑑別;②HCC與ICC以及其他特殊類型的肝臟腫瘤之間的鑑別;③原發性肝癌與轉移性肝癌之間的鑑別。由於肝癌組織學類型的高度異質性,現有的肝癌細胞蛋白標誌物在診斷的特異性和敏感性上均存在某種程度的不足,常需要合理組合、客觀評估,有時還需要與其他系統腫瘤的標誌物聯合使用。
(1)HCC:
以下標誌物對肝細胞標記陽性,有助於提示肝細胞來源的腫瘤,但不能作爲區別肝細胞良性、惡性腫瘤的依據。
③肝細胞膜毛細膽管特異性染色抗體:如CD10、多克隆性癌胚抗原和膽鹽輸出泵蛋白等抗體,可以在肝細胞膜的毛細膽管面出現特異性染色,有助於確認肝細胞性腫瘤。
②CD34:CD34免疫組化染色雖然並不直接標記肝臟實質細胞,但可以顯示不同類型肝臟腫瘤的微血管密度及其分佈模式特點:如肝細胞癌爲瀰漫型、膽管癌爲稀疏型、肝細胞腺瘤爲斑片型、肝局竈性結節性增生爲條索型等,結合腫瘤組織學形態有助於鑑別診斷。
④谷氨醯胺合成酶:肝細胞癌多呈瀰漫性細胞漿強陽性;部分肝細胞腺瘤,特別是β聯蛋白突變激活型肝細胞腺瘤也可以表現爲瀰漫陽性;在HGDN爲中等強度竈性染色,陽性細胞數<50%;在肝局竈性結節性增生呈特徵性不規則地圖樣染色;在正常肝組織僅中央靜脈周圍的肝細胞染色,這些特點有助於鑑別診斷。
(2)ICC:
②細胞角蛋白(cytokeratin,CK)7/CK19:膽管癌細胞胞漿染色。
③黏液蛋白-1(muc-1):膽管癌細胞膜染色。上述標誌物陽性雖然可以提示膽管上皮起源的腫瘤,但在非腫瘤性的膽管上皮也可以陽性表達,需注意鑑別。
(3)cHCC-CCA:
HCC 和 ICC 兩種成分分別表達上述各自腫瘤的標誌物。此外,CD56、CD117 和上皮細胞黏附分子(Epithelialcelladhesion molecule,EpCAM)等標誌物陽性表達則可能提示腫瘤伴有幹細胞分化特徵,侵襲性更強。
4.2.5.5 5.轉化/新輔助治療後切除肝癌標本的病理評估。
(1)標本取材。
對於臨牀標註有術前行轉化/新輔助治療的肝癌切除標本,可以按以下流程處理:在腫瘤牀(腫瘤在治療前所處的原始位置)最大直徑處切開並測量三維尺寸。≤3cm小肝癌應全部取材;而>3cm 的腫瘤應在最大直徑處按0.5-1cm間隔將腫瘤切開,選擇腫瘤壞死及殘留最具代表性的切面進行取材,注意在取材時同時留取腫瘤牀及周邊肝組織以相互對照,也可以對大體標本照相用於組織學觀察的對照。
(2)鏡下評估。
主要評估肝癌切除標本腫瘤牀的3 種成分比例:①壞死腫瘤;②存活腫瘤;③腫瘤間質(纖維組織及炎症)。腫瘤牀的這 3 個面積之和等於 100%。在病理報告中應標註取材數量,在評估每張切片上述 3 種成分百分比的基礎上,取均值確定殘存腫瘤的總百分比。
(3)完全病理緩解和明顯病理緩解評估:是評價術前治療療效和探討最佳手術時機的重要病理指標。完全病理緩解(Complete pathologic response,CPR):是指在術前治療後,完整評估腫瘤牀標本的組織學後未發現存活腫瘤細胞。
明顯病理緩解(Major pathologic response,MPR):是指在術前治療後,存活腫瘤減少到可以影響臨牀預後的閾值以下。在肺癌研究中常將 MPR 定義爲腫瘤牀殘留腫瘤細胞減少到≤10%[71],這與肝癌術前經TACE 治療後,腫瘤壞死程度與預後的相關性研究結果也相同[72]。MPR 具體閾值有待進一步的臨牀研究確認。建議對初診爲MPR 的腫瘤標本進一步擴大取材範圍加以明確。
(4)對免疫檢查點抑制劑治療後肝癌標本壞死程度的組織學評估方法,可參考借鑑一些開展相關研究較多的腫瘤類型[73],在工作中不斷加深對肝癌組織學特點的瞭解,同時注意觀察癌周肝組織有無免疫相關性肝損傷,包括肝細胞損傷、小葉內肝炎及膽管炎等。6.肝癌病理診斷報告。
主要由大體標本描述、顯微鏡下描述、免疫組化檢查和病理診斷名稱等部分組成,必要時還可以向臨牀提出說明和建議(附錄 4)。此外,還可以附有與肝癌克隆起源檢測、藥物靶點檢測、生物學行爲評估以及預後判斷等相關的分子病理學檢查結果,提供臨牀參考。
要點概述
(1)肝癌切除標本的規範化處理和及時送檢對保持組織和細胞的完整及正確病理診斷十分重要。
(2)肝癌標本取材應遵循“七點基線取材”的規範,有利於獲得肝癌代表性的病理生物學特徵信息。
(3)肝癌病理學診斷報告內容應規範全面,應特別重視影響對肝癌預後的重要因素——MVI 的診斷和病理分級評估。
4.2.6 (六)肝癌的臨牀診斷標準及路線圖。
結合肝癌發生的高危因素、影像學特徵以及血清學分子標誌物,依據路線圖的步驟對肝癌進行臨牀診斷(圖2)。
1.有 HBV 或 HCV 感染,或有任何原因引起肝硬化者,至少每隔 6 個月進行 1 次超聲檢查及血清AFP 檢測,發現肝內直徑≤2cm 結節,多參數 MRI、動態增強CT、超聲造影或肝細胞特異性對比劑 Gd-EOB-DTPA 增強MRI 4 項檢查中至少有2 項顯示動脈期病竈明顯強化、門脈期和/或延遲期肝內病竈強化低於肝實質即“快進快出”的肝癌典型特徵,則可以做出肝癌的臨牀診斷;對於發現肝內直徑>2cm 結節,則上述4 種影像學檢查中只要有 1 項典型的肝癌特徵,即可以臨牀診斷爲肝癌。
2.有 HBV 或 HCV 感染,或有任何原因引起肝硬化者,隨訪發現肝內直徑≤2cm 結節,若上述4 種影像學檢查中無或只有 1 項檢查有典型的肝癌特徵,可以進行肝病竈穿刺活檢或每 2~3 個月的影像學檢查隨訪並結合血清AFP 水平以明確診斷;對於發現肝內直徑>2cm 的結節,上述4 種影像學檢查無典型的肝癌特徵,則需進行肝病竈穿刺活檢或每2~3個月的影像學檢查隨訪並結合血清AFP 水平以明確診斷。3.有 HBV 或 HCV 感染,或有任何原因引起肝硬化者,如血清 AFP 升高,特別是持續升高,應進行影像學檢查以明確肝癌診斷;若上述 4 種影像學檢查中只要有1 項檢查有典型的肝癌特徵、即可以臨牀診斷爲肝癌;如未發現肝內結節,在排除妊娠、慢性或活動性肝病、生殖腺胚胎源性腫瘤以及消化道腫瘤的前提下,應密切隨訪血清AFP變化以及每隔2~3 個月進行 1 次影像學複查。
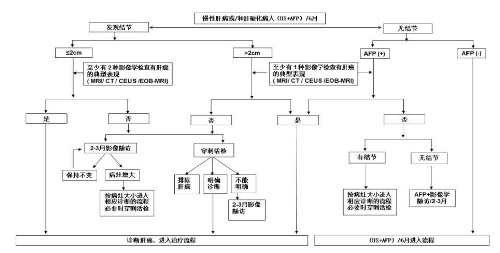
圖 2 肝癌診斷路線圖
注:
典型表現:動脈期(主要動脈晚期)病竈明顯強化,門靜脈和/或延遲期強化下降,呈“快進快出”強化方式。不典型表現:缺乏動脈期病竈強化或門靜脈和延遲期強化沒有下降或下降不明顯,甚至強化稍有增加等。US:超聲檢查。
MRI:多參數 MRI。CT:CT 動態增強掃描。
CEUS:超聲造影,使用超聲對比劑實時觀察正常組織和病變組織的血流灌注情況。
EOB-MRI:肝細胞特異性對比劑釓塞酸二鈉(Gd-EOB-DTPA)增強磁共振掃描。
4.3 三、分期
肝癌的分期對於治療方案的選擇、預後評估至關重要。國外有多種分期方案,如:BCLC、TNM、JSH 和APASL等。結合中國的具體國情及實踐積累,依據患者體力活動狀態(Performance status,PS)、肝腫瘤及肝功能情況,建立中國肝癌的分期方案(China liver cancer staging,CNLC),包括:CNLC Ⅰa 期、Ⅰb 期、Ⅱa 期、Ⅱb 期、Ⅲa 期、Ⅲb期、Ⅳ期,具體分期方案描述見圖3。
CNLC Ⅰa 期:PS 0-2 分,肝功能Child-Pugh A/B級,單個腫瘤、直徑≤5cm,無影像學可見血管癌栓和肝外轉移;
CNLC Ⅰb 期:PS 0-2 分,肝功能Child-Pugh A/B級,單個腫瘤、直徑>5cm,或 2~3 個腫瘤、最大直徑≤3cm,無影像學可見血管癌栓和肝外轉移;
CNLC Ⅱa 期:PS 0-2 分,肝功能Child-Pugh A/B級,2~3 個腫瘤、最大直徑>3cm,無影像學可見血管癌栓和肝外轉移;
CNLC Ⅱb 期:PS 0-2 分,肝功能Child-Pugh A/B級,腫瘤數目≥4 個、腫瘤直徑不論,無影像學可見血管癌栓和肝外轉移;
CNLC Ⅲa 期:PS 0-2 分,肝功能Child-Pugh A/B級,腫瘤情況不論、有影像學可見血管癌栓而無肝外轉移;
CNLC Ⅲb 期:PS 0-2 分,肝功能Child-Pugh A/B級,腫瘤情況不論、有無影像學可見血管癌栓不論、有肝外轉移;
CNLC Ⅳ期:PS 3-4 分,或肝功能Child-Pugh C級,腫瘤情況不論、有無影像學可見血管癌栓不論、有無肝外轉移不論。
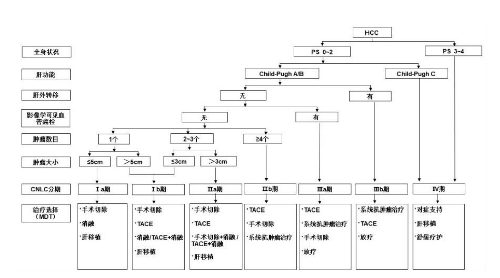
圖 3 中國肝癌臨牀分期與治療路線圖
注:
一線治療:阿替利珠單抗+貝伐單抗、信迪利單抗+貝伐單抗類似物;多納非尼、侖伐替尼、索拉非尼;FOLFOX4
4.4 四、治療
肝癌治療領域的特點是多學科參與、多種治療方法共存,常見治療方法包括肝切除術、肝移植術、消融治療、TACE、放射治療、系統抗腫瘤治療等多種手段,針對不同分期的肝癌患者選擇合理的治療方法可以使療效最大化。合理治療方法的選擇需要有高級別循證醫學證據的支持。目前,有序組合的規範化綜合療法治療肝癌的長期療效最佳,但是基於不同治療手段的現行分科診療體制與實現規範化綜合療法之間存在一定矛盾。因此,肝癌診療須重視多學科診療團隊(Multidisciplinary team,MDT)的診療模式,特別是對疑難復雜病例的診治,從而避免單科治療的侷限性,促進學科交流、提高整體療效。建議肝癌MDT 管理應圍繞國家衛生健康委肝癌診療質控核心指標開展工作,但也需要同時考慮地區經濟水平以及各醫院醫療能力和條件的差異。
4.4.1 (一)外科治療。
肝癌的外科治療是肝癌患者獲得長期生存的重要手段,主要包括肝切除術和肝移植術。
4.4.1.1 1.肝切除術的基本原則。
(2)安全性:保留足夠體積且有功能的肝組織(具有良好血供以及良好的血液和膽汁迴流)以保證術後肝功能代償,減少手術併發症、降低死亡率。
4.4.1.2 2.術前患者的全身情況及肝臟儲備功能評估。
在術前應對患者的全身情況、肝臟儲備功能及肝臟腫瘤情況(分期及位置)進行全面評價,常採用美國東部腫瘤協作組提出的功能狀態評分(ECOG PS)評估患者的全身情況;採用肝功能 Child-Pugh 評分、吲哚菁綠(Indocyaninegreen,ICG)清除試驗或瞬時彈性成像測定肝臟硬度,評價肝臟儲備功能情況[74-79]。研究結果提示:經過選擇的合併門靜脈高壓症的肝癌患者,仍可以接受肝切除手術,其術後長期生存優於接受其他治療[80,81]。因此,更爲精確地評價門靜脈高壓的程度(如肝靜脈壓力梯度測定等)[82,83],有助於篩選適合手術切除的患者。如預期保留肝臟組織體積較小,則採用 CT、MRI 或肝臟三維重建測定剩餘肝臟體積,並計算剩餘肝臟體積佔標準化肝臟體積的百分比[75]。通常認爲,肝功能 Child-Pugh A 級、ICG 15min 滯留率(ICG-R15)<30%是實施手術切除的必要條件;剩餘肝臟體積須佔標準肝臟體積的 40%以上(伴有慢性肝病、肝實質損傷或肝硬化者)或30%以上(無肝肝纖維化或肝硬化者),也是實施手術切除的必要條件。有肝功能損害者,則需保留更多的剩餘肝臟體積。
4.4.1.3 3.肝癌切除的適應證。
(1)肝臟儲備功能良好的CNLC Ⅰa 期、Ⅰb 期和Ⅱa期肝癌的首選治療方式是手術切除。既往研究結果顯示,對於直徑≤3cm 肝癌,手術切除和射頻消融治療療效無顯著差異[84,85](證據等級 1,推薦 B),但是新近的研究顯示手術切除後局部複發率顯著低於射頻消融後[86,87],且手術切除的遠期療效更好[88-90](證據等級 1,推薦A)。即使對於複發性肝癌,手術切除的預後仍然優於射頻消融[91](證據等級2,推薦 B)。
(2)對於 CNLC Ⅱb 期肝癌患者,多數情況下不宜首選手術切除,而以 TACE 爲主的非手術治療爲首選。如果腫瘤侷限在同一段或同側半肝者,或可以同時行術中消融處理切除範圍外的病竈,即使腫瘤數目>3 個,手術切除有可能獲得比其他治療更好的效果[92,93],因此也推薦手術切除(證據等級 2,推薦 B),但是需更爲謹慎地進行術前多學科評估。
(3)對於 CNLC Ⅲa 期肝癌,絕大多數不宜首選手術切除,而以系統抗腫瘤治療爲主的非手術治療爲首選。如符合以下情況也可以考慮手術切除:①合併門靜脈分支癌栓(程氏分型Ⅰ/Ⅱ型)者(附錄 5),若腫瘤侷限於半肝或肝臟同側,可以考慮手術切除腫瘤並經門靜脈取栓,術後再實施TACE 治療、門靜脈化療或其他系統抗腫瘤治療;門靜脈主幹癌栓(程氏分型Ⅲ型)者術後短期複發率較高,多數患者的術後生存不理想,因此不是手術切除的絕對適應證[94](證據等級 3,推薦 B)。對於可以切除的有門靜脈癌栓的肝癌患者,術前接受三維適形放射治療,可以改善術後生存[95](證據等級 2,推薦 B)。②合併膽管癌栓但肝內病竈亦可以切除者。③部分肝靜脈受侵犯但肝內病竈可以切除者。
(4)對於伴有肝門部淋巴結轉移者(CNLC Ⅲb期),可以考慮切除腫瘤的同時行肝門淋巴結清掃或術後外放射治療。周圍臟器受侵犯可以一併切除者,也可以考慮手術切除。
此外,對於術中探查發現不適宜手術切除的肝癌,可以考慮行術中肝動脈、門靜脈插管化療或術中其他的局部治療措施,或待手術創傷恢復後接受後續TACE 治療、系統抗腫瘤治療等非手術治療。
4.4.1.4 4.肝癌根治性切除標準。
(1)術中判斷標準:
③肝臟切緣距腫瘤邊界≥1cm;如切緣<1cm,則切除肝斷面組織學檢查無腫瘤細胞殘留,即切緣陰性。
(2)術後判斷標準:
①術後1-2 個月行超聲、CT、MRI檢查(必須有其中兩項)未發現腫瘤病竈;
②如術前血清AFP、DCP 等血清腫瘤標記物升高者,則要求術後2 個月血清腫瘤標記物定量測定,其水平降至正常範圍內。切除術後血清腫瘤標記物如 AFP 下降速度,可以早期預測手術切除的徹底性[96]。
4.4.1.5 5.手術切除技術。
常用的肝切除技術主要是包括入肝和出肝血流控制技術、肝臟離斷技術以及止血技術。術前三維可視化技術進行個體化肝臟體積計算和虛擬肝切除有助於在實現腫瘤根治性切除目標的前提下,設計更爲精準的切除範圍和路徑以保護剩餘肝臟的管道、保留足夠的殘肝體積[97-99](證據等級2,推薦 A)。
近年來,腹腔鏡肝臟外科飛速發展。腹腔鏡肝切除術具有創傷小和術後恢復快等優點[100],其腫瘤學效果在經過選擇的患者中與開腹肝切除術相當[101](證據等級3,推薦B)。腹腔鏡肝切除術其適應證和禁忌證儘管原則上與開腹手術類似,但是仍然建議根據腫瘤大小、腫瘤部位、腫瘤數目、合併肝臟基礎疾病以及手術團隊的技術水平等綜合評估、謹慎開展。對於巨大肝癌、多發肝癌、位於困難部位及中央區緊鄰重要管道肝癌和肝癌合併重度肝硬化者,建議經嚴格選擇後由經驗豐富的醫師實施該治療。應用腹腔鏡超聲檢查結合吲哚菁綠熒光腫瘤顯像,可以有助於發現微小病竈、標記切除範圍從而獲得腫瘤陰性切緣[102]。解剖性切除與非解剖性切除均爲常用的肝切除技術,都需要保證有足夠的切緣才能獲得良好的腫瘤學效果。解剖性切除對於伴有 MVI 的肝癌病例,相對於非解剖性切除,雖然總體生存沒有區別,但局部複發率更低[103,104](證據等級3,推薦 B)。有研究發現,寬切緣(≥1cm 的切緣)的肝切除效果優於窄切緣的肝切除術[105,106](證據等級2,推薦A),特別是對於術前可預判存在 MVI 的患者[107]。對於巨大肝癌,可以採用最後遊離肝周韌帶的前徑路肝切除法[108]。對於多發性肝癌,可以採用手術切除結合術中消融治療[109](證據等級4,推薦 C)。對於門靜脈癌栓者,行門靜脈取栓術時應暫時阻斷健側門靜脈血流,防止癌栓播散[110]。對於肝靜脈癌栓或腔靜脈癌栓者,可以行全肝血流阻斷,儘可能整塊去除癌栓[111]。對於肝癌伴膽管癌栓者,切除肝臟腫瘤的同時聯合膽管切除,爭取獲得根治切除的機會[80,112,113](證據等級3,推薦C)。
對於開腹後探查發現肝硬化程度較重、腫瘤位置深在、多結節的肝癌,可以考慮僅行術中消融治療以降低手術風險。
4.4.1.6 6.以手術爲主的綜合治療策略。
基於既往的大宗病例的數據,中晚期肝癌(CNLCⅡb、Ⅲa、Ⅲb 期)手術後總體生存雖然不令人滿意,但在缺乏其他有效的治療手段的情況下,手術切除仍可以使部分患者獲益[80](證據等級 4,推薦 C)。當前系統抗腫瘤治療與綜合治療取得了的長足進步,系統抗腫瘤治療和/或局部治療控制腫瘤的效果可以爲中晚期肝癌患者行根治性切除、降低術後復發和改善預後提供更多可能[114](證據等級4,推薦B)。因此,中晚期肝癌患者直接手術切除的策略需要重新認識。探索中晚期肝癌以手術爲主的綜合治療新策略已成爲近期關注重點。
4.4.1.6.1 (1)潛在可切除肝癌的轉化治療。
轉化治療是將不可切除的肝癌轉化爲可切除肝癌,是中晚期肝癌患者獲得根治性切除和長期生存的途徑之一[115]。對於潛在可以切除的肝癌,建議採用多模式、高強度的抗腫瘤治療策略促其轉化[114,116-119],同時必須兼顧治療的安全性和生活質量[115]。
1)針對腫瘤的轉化治療
①系統抗腫瘤治療:系統抗腫瘤治療的單獨或聯合應用是中晚期肝癌轉化治療的主要方式之一[114](證據等級4,推薦 B)。肝癌緩解的深度、速度和持續時間以及器官特異性的緩解,是影響後續治療決策的重要因素。不同的藥物組合對肝臟組織和後續手術安全性的影響,需要更多的探索。
②局部治療:包括 TACE[120](證據等級3,推薦B)、肝動脈置管持續化療灌注(Hepatic arterial infusionchemotherapy,HAIC)[121](證據等級4,推薦C)等局部治療手段爲初始不可切除肝癌患者創造潛在手術切除機會,並且能夠轉化爲生存獲益。放射治療聯合HAIC[122]、HAIC聯合TACE[123]可以進一步提高轉化率。系統抗腫瘤治療聯合局部治療有望獲得更高的腫瘤緩解和更高的轉化切除率[124](證據等級 4,推薦 B)。
2)針對餘肝體積不足的轉化治療:
① 經門靜脈栓塞(Portal vein embolization,PVE)
腫瘤所在的半肝,使剩餘肝臟代償性增生後再切除腫瘤[125]。PVE 成功率爲 60%~80%,併發症發生率約10%~20%。PVE後餘肝增生時間相對較長(通常4~6 周),約有20%以上患者因腫瘤進展或餘肝增生體積不足而失去手術機會(證據等級3,推薦 B)。
② 聯 合 肝 髒 分 隔 和 門靜脈結紮的二步肝切除術(Associating liver partition and portal vein ligationfor staged hepatectomy,ALPPS),適合於預期剩餘肝臟體積佔標準肝臟體積小於 30%~40%的患者。近年來已出現多種 ALPPS 改進術式,主要集中於一期手術肝斷面分隔操作(部分分隔和使用射頻消融、微波、止血帶等方式分隔)以及採用腹腔鏡微創入路行 ALPPS[126,127]。術前評估非常重要,需要綜合考慮肝硬化程度、患者年齡、短期承受兩次手術的能力等[128]。ALPPS 術可以在短期內提高肝癌的切除率,快速誘導餘肝增生的能力優於 PVE[129](證據等級2,推薦A);因兩期手術間隔短,故能最大程度減少腫瘤進展風險,腫瘤切除率達 95%~100%。研究結果顯示,ALPPS 治療巨大或多發肝癌的效果優於 TACE[130](證據等級3,推薦B)。需注意短期內兩次手術的創傷以及二期手術失敗的可能性,建議謹慎、合理地選擇手術對象並由經驗豐富的外科醫師施行ALPPS術。另外,對於老年肝癌患者慎行ALPPS 術。
4.4.1.6.2 (2)新輔助治療。
根據美國國立癌症研究院的定義,新輔助治療是在主要治療(通常是外科手術)之前縮小腫瘤的治療,常見的新輔助治療包括系統抗腫瘤治療、介入治療、放射治療等,其目標是減少術後復發,延長術後生存。對於可以切除的中晚期肝癌(CNLC Ⅱb、Ⅲa 期),通過新輔助治療將腫瘤學特徵較差的肝癌轉化爲腫瘤學特徵較好的肝癌,從而減少術後復發、延長生存。如可手術切除肝癌合併門靜脈癌栓者,術前行三維適形放射治療可以提高療效[95](證據等級2,推薦B)。但對於外科技術上可以切除的肝癌,術前TACE 並不能延長患者生存[131,132](證據等級 2,推薦A)。免疫治療聯合靶向藥物、免疫治療的單藥或聯合治療等策略用於可以手術切除肝癌的術前或圍術期治療,有望進一步提高手術療效[133](證據等級 2,推薦 B)。而對於更爲早期的肝癌(CNLCⅠa、Ⅰb、Ⅱa 期),術前治療能否改善患者生存、減少復發,仍需要臨牀研究證實。
4.4.1.6.3 (3)輔助治療。
肝癌切除術後 5 年腫瘤復發轉移率高達40%~70%,這與術前可能已經存在微小播散竈或多中心發生有關,故所有患者術後需要接受密切隨訪。對於具有高危復發風險的患者,兩項隨機對照研究證實術後 TACE 治療具有減少復發、延長生存的效果[134,135](證據等級 1,推薦A)。另一項隨機對照研究結果顯示,肝切除術後接受槐耳顆粒治療可以減少復發並延長患者生存時間[136](證據等級1,推薦A)。對於HBV感染的肝癌患者,核苷類似物抗病毒治療不僅能夠控制基礎肝病,還有助於降低術後腫瘤複發率[137-139](證據等級1,推薦 A)。對於 HCV 感染的肝癌患者,直接作用抗病毒藥物(direct-acting antiviral agents,DAAs)可以獲得持續的病毒學應答,目前沒有確鑿的數據表明DAAs 治療與肝癌術後腫瘤復發風險增加或降低、復發的時間差異或復發肝癌的侵襲性相關[140](證據等級 3,推薦C)。此外,對於伴有門靜脈癌栓患者術後經門靜脈置管化療聯合TACE,也可以延長患者生存[141](證據等級 2,推薦A)。儘管有臨牀隨機研究提示,α-干擾素可以減少復發、延長生存時間[142-144](證據等級 1,推薦 B),但仍存爭議[145]。有報道發現,肝癌miR-26a表達與α-干擾素治療的療效相關[146],該結果也有待於進一步多中心隨機對照試驗證實。術後利用免疫治療、靶向藥物、免疫調節劑、HAIC 單獨或聯合應用的策略正在積極探索中[147]。一旦發現腫瘤復發,根據復發腫瘤的特徵,可以選擇再次手術切除、消融治療、介入治療、放射治療或系統抗腫瘤治療等,延長患者生存。
4.4.1.6.4 要點論述
(2)肝切除術的原則是完整切除腫瘤並且保留足夠體積且有功能的肝組織,因此完善的術前肝臟儲備功能評估與腫瘤學評估非常重要。
(3)一般認爲肝功能 Child-Pugh A 級、ICG-R15<30%是實施手術切除的必要條件;剩餘肝臟體積須佔標準肝臟體積的 40%以上(伴有慢性肝病、肝實質損傷或肝硬化者)或30%以上(無肝纖維化或肝硬化者),也是實施手術切除的必要條件。有肝功能損害者,則需保留更多的剩餘肝臟體積。術前評估,還包括肝臟硬度、門靜脈高壓程度的測定等。
(4)肝臟儲備功能良好的CNLC Ⅰa 期、Ⅰb 期和Ⅱa期肝癌的首選治療是手術切除。在CNLC Ⅱb 期和Ⅲa期肝癌患者中,不宜首選手術切除,但部分患者經謹慎術前多學科評估,仍有機會從手術切除中獲益。
(5)肝切除時經常採用入肝(肝動脈和門靜脈)和出肝(肝靜脈)血流控制技術;術前三維可視化技術有助於提高肝切除的準確性;腹腔鏡技術有助於減少手術創傷,但對於巨大肝癌、多發肝癌、位於困難部位及中央區緊鄰重要管道肝癌和肝癌合併重度肝硬化者,建議經嚴格選擇後由經驗豐富的醫師實施。
(6)對於潛在可切除的肝癌,建議採用多模式、高強度的治療策略促其轉化。對於剩餘肝臟體積較小的患者,可以採用 ALPPS 或 PVE 使剩餘肝臟代償性增生的方法提高切除率。
(7)肝癌術後輔助治療以減少復發爲主要目標。針對術後復發高危患者的 TACE 治療可以減少復發、延長生存;術後口服槐耳顆粒也有助於減少復發、延長生存。此外,術後使用核苷類似物抗 HBV 治療和α-干擾素等也有抑制復發、延長生存的作用。
(8)系統抗腫瘤治療、局部治療單獨或聯合在圍手術期的應用策略正在積極探索中。
4.4.1.7 7.肝移植術。
4.4.1.7.1 (1)肝癌肝移植適應證。
肝移植是肝癌根治性治療手段之一,尤其適用於肝功能失代償、不適合手術切除及消融治療的小肝癌患者。合適的肝癌肝移植適應證是提高肝癌肝移植療效、保證寶貴的供肝資源得到公平合理應用、平衡有或無腫瘤患者預後差異的關鍵[148](證據等級 3,推薦 A)。關於肝癌肝移植適應證,國際上主要採用米蘭(Milan)標準、美國加州大學舊金山分校(UCSF)標準等。國內尚無統一標準,已有多家單位和學者陸續提出了不同的標準,包括上海復旦標準[149]、杭州標準[150]、華西標準[151]和三亞共識[152]等,這些標準對於無大血管侵犯、淋巴結轉移及肝外轉移的要求都是一致的,但是對於腫瘤大小和數目的要求不盡相同。上述國內標準在未明顯降低術後總體生存率的前提下,均不同程度地擴大了肝癌肝移植的適用範圍,使更多的肝癌患者因肝移植手術受益,但是需要多中心協作研究以支持和證明,從而獲得高級別的循證醫學證據。經專家組充分討論,現階段本指南推薦採用 UCSF 標準,即單個腫瘤直徑≤6.5cm;腫瘤數目≤3 個,其中最大腫瘤直徑≤4.5cm,且腫瘤直徑總和≤8.0cm;無大血管侵犯。中國人體器官分配與共享基本原則和核心政策對肝癌肝移植有特別說明,規定肝癌受體可以申請早期肝細胞癌特例評分,申請成功可以獲得終末期肝病模型(model for end-stage liver disease,MELD)評分22分(≥12 歲肝臟移植等待者),每3 個月進行特例評分續期。符合肝癌肝移植適應證的肝癌患者在等待供肝期間可以接受橋接治療控制腫瘤進展,以防止患者失去肝移植機會,是否降低肝移植術後復發概率目前證據有限[153,154](證據等級 2,推薦 C)。部分腫瘤負荷超出肝移植適應證標準的肝癌患者可以通過降期治療將腫瘤負荷縮小而符合適應證範圍。通常用於治療肝癌的姑息治療方法都可以被用於橋接或者降期治療,包括 TACE、釔-90 放射栓塞、消融治療、立體定向放射治療(Stereotactic body radiation therapy,SBRT)和系統抗腫瘤治療等。降期治療成功後的肝癌病例,肝移植術後療效預後優於非肝移植病例[155,156](證據等級2,推薦 B)。
外科技術的發展擴大了可用供肝的範圍。活體肝移植治療肝癌的適應證可以嘗試進一步擴大[157,158](證據等級4,推薦 C)。
4.4.1.7.2 (2)肝癌肝移植術後復發的預防和治療。
腫瘤復發是肝癌肝移植術後面臨的主要問題[159]。其危險因素包括腫瘤分期、腫瘤血管侵犯、術前血清AFP 水平以及免疫抑制劑用藥方案等。術後早期撤除或無激素方案[160]、減少肝移植後早期鈣調磷酸酶抑制劑的用量可以降低腫瘤複發率[161](證據等級 3,推薦 A)。肝癌肝移植術後採用以哺乳動物雷帕黴素靶蛋白(mammalian target of rapamycin,mTOR)抑制劑(如雷帕黴素、依維莫司)爲主的免疫抑制方案可以能減少腫瘤復發,提高生存率[162-166](證據等級2,推薦 A)。
肝癌肝移植術後一旦腫瘤復發轉移(75%的病例發生在肝移植術後 2 年內),病情進展迅速,復發轉移後患者中位生存時間爲 7~16 個月[167]。在多學科診療的基礎上,採取包括變更免疫抑制方案、再次手術切除、TACE、消融治療、放射治療、系統抗腫瘤治療等綜合治療手段,可能延長患者生存[168,169](證據等級 3,推薦 B)。免疫檢查點抑制劑用於肝癌肝移植術前及術後的治療仍需慎重[170,171](證據等級4,推薦C)。
4.4.1.7.3 要點論述
(1)肝移植是肝癌根治性治療手段之一,尤其適用於肝功能失代償、不適合手術切除及消融治療的小肝癌患者。
(3)肝癌肝移植術後早期撤除/無激素方案、減少肝移植後早期鈣調磷酸酶抑制劑的用量、採用以mTOR 抑制劑(如雷帕黴素、依維莫司)爲主的免疫抑制方案等有助於減少腫瘤復發,提高生存率。
(4)肝癌肝移植術後一旦腫瘤復發轉移,病情進展迅速,在多學科診療基礎上的綜合治療,可能延長患者生存時間。
4.4.2 (二)消融治療。
儘管外科手術被認爲是肝癌根治性治療的首選治療方式,但由於大多數患者合併有不同程度的肝硬化,部分患者不能耐受手術治療。目前已經廣泛應用的消融治療,具有對肝功能影響少、創傷小、療效確切的特點,在一些早期肝癌患者中可以獲得與手術切除相類似的療效。肝癌消融治療是藉助醫學影像技術的引導,對腫瘤病竈靶向定位,局部採用物理或化學的方法直接殺滅腫瘤組織的一 類 治 療 手 段 。 主 要 包 括射頻消融(Radiofrequencyablation,RFA)、微波消融(Microwave ablation,MWA)、無水乙醇注射治療(Percutaneous ethanol injection,PEI)、冷凍消融(Cryoablation,CRA)、高強度超聲聚焦消融(High intensity focused ultrasound ablation,HIFU)、激 光 消 融 ( laser ablation ,LA )、不可逆電穿孔(Irreversible electroporation,IRE)等。消融治療常用的引導方式包括超聲、CT 和MRI,其中最常用的是超聲引導,具有方便、實時、高效的特點。CT、MRI 可以用於觀察和引導常規超聲無法探及的病竈。CT 及MRI 引導技術還可以應用於肺、腎上腺、骨等肝癌轉移竈的消融治療。消融的路徑有經皮、腹腔鏡、開腹或經內鏡四種方式。大多數的小肝癌可以經皮穿刺消融,具有經濟、方便、微創等優點。位於肝包膜下的肝癌、特別是突出肝包膜外的肝癌經皮穿刺消融風險較大,影像學引導困難的肝癌或經皮消融高危部位的肝癌(貼近心臟、膈肌、胃腸道、膽囊等),可以考慮採用經腹腔鏡消融、開腹消融或水隔離技術的方法。消融治療主要適用於 CNLC Ⅰa 期及部分Ⅰb 期肝癌(即單個腫瘤、直徑≤5cm;或 2~3 個腫瘤、最大直徑≤3cm);無血管、膽管和鄰近器官侵犯以及遠處轉移,肝功能Child-Pugh A/B 級者,可以獲得根治性的治療效果[84,89,172-175](證據等級 1,推薦 A)。對於不適合手術切除的直徑3-7cm的單發腫瘤或多發腫瘤,可以聯合TACE 治療,其效果優於單純的消融治療[176-179](證據等級1,推薦B)。
4.4.2.1 1.目前常用消融治療手段。
4.4.2.1.1 (1)RFA:
RFA 是肝癌微創治療常用消融方式,其優點是操作方便、住院時間短、療效確切、消融範圍可控性好,特別適用於高齡、合併其他疾病、嚴重肝硬化、腫瘤位於肝臟深部或中央型肝癌的患者。對於能夠手術的早期肝癌患者,RFA 的無瘤生存率和總生存率類似或略低於手術切除,但併發症發生率低、住院時間較短[84,85,89,172-175](證據等級1,推薦 A)。對於單個直徑≤2cm 肝癌,有證據顯示RFA的療效與手術切除類似,特別是位於中央型的肝癌[180,181](證據等級 3,推薦 A)。RFA 治療的技術要求是腫瘤整體滅活和具有足夠的消融安全邊界,並儘量減少正常肝組織損傷,其前提是對腫瘤浸潤範圍的準確評估和衛星竈的識別。因此,強調治療前精確的影像學檢查。超聲造影技術有助於確認腫瘤的實際大小和形態、界定腫瘤浸潤範圍、檢出微小肝癌和衛星竈,尤其在超聲引導消融過程中可以爲制定消融方案滅活腫瘤提供可靠的參考依據。
4.4.2.1.2 (2) MWA :
近年來 MWA 應用比較廣泛,在局部療效、併發症發生率以及遠期生存方面與RFA 相比都無統計學差異[182-184](證據等級 1,推薦 A)。其特點是消融效率高、所需消融時間短、能降低 RFA 所存在的“熱沉效應”。利用溫度監控系統有助於調控功率等參數,確定有效熱場範圍,保護熱場周邊組織避免熱損傷,提高MWA 消融安全性。至於MWA和RFA 這兩種消融方式的選擇,可以根據腫瘤的大小、位置,選擇更適宜的消融方式[185]。
4.4.2.1.3 (3) PEI:
PEI 對直徑≤2cm 的肝癌消融效果確切,遠期療效與 RFA 類似,但>2cm 腫瘤局部複發率高於RFA[186](證據等級 2,推薦 B)。PEI 的優點是安全,特別適用於癌竈貼近肝門、膽囊及胃腸道組織等高危部位,但需要多次、多點穿刺以實現藥物在瘤內彌散作用。
4.4.2.2 2.基本技術要求。
(1)操作醫師必須經過嚴格培訓和積累足夠的實踐經驗,掌握各種消融技術手段的優缺點與治療選擇適應證。治療前應該全面充分地評估患者的全身狀況、肝功能狀態、凝血功能及腫瘤的大小、位置、數目以及與鄰近器官的關係,制定合理的穿刺路徑、消融計劃及術後照護,在保證安全的前提下,達到有效的消融安全範圍。
(2)根據腫瘤的大小、位置,強調選擇適合的影像引導設備(超聲或 CT 等)和消融方法(RFA、MWA 或PEI等),有條件的可採用多模態融合影像引導。
(3)鄰近肝門部或靠近一、二級膽管的肝癌需要謹慎應用消融治療,避免發生損傷膽管等併發症。採用PEI的方法較爲安全,或消融聯合 PEI 方法。如果採用熱消融方法,腫瘤與一、二級肝管之間要有足夠的安全距離(至少超過5mm),並採用安全的消融參數(低功率、短時間、間斷輻射)。對於有條件的消融設備推薦使用溫度監測方法。對直徑>5cm 的病竈推薦 TACE 聯合消融聯合治療,效果優於單純的消融治療。
(4)消融範圍應力求覆蓋包括至少5mm 的癌旁組織,以獲得“安全邊緣”,徹底殺滅腫瘤。對於邊界不清晰、形狀不規則的癌竈,在鄰近肝組織及結構條件許可的情況下,建議適當擴大消融範圍。
4.4.2.3 3.對於直徑 3~5cm 的肝癌治療選擇。
數項前瞻性隨機對照臨牀試驗和系統回顧性分析顯示,宜首選手術切除[90,172,174](證據等級1,推薦A)。在臨牀實踐中,應該根據患者的一般狀況和肝功能,腫瘤的大小、數目、位置決定,並結合從事消融治療醫師的技術和經驗,全面考慮後選擇合適的初始治療手段。通常認爲,如果患者能夠耐受肝切除術,以及肝癌位置表淺或位於肝臟邊緣或不適合消融的高危部位肝癌,應首選手術切除。對於2-3個癌竈位於不同區域、或者位居肝臟深部或中央型的肝癌,可以選擇消融治療或者手術切除聯合消融治療。4.肝癌消融治療後的評估和隨訪。局部療效評估的推薦方案是在消融後1 個月左右,複查動態增強 CT、多參數 MRI 掃描或超聲造影,以評價消融效果。另外,還要檢測血清學腫瘤標誌物動態變化。影像學評判消融效果可以分爲[187]:
4.4.2.3.1 (1)完全消融:
經動態增強CT、多參數 MRI 掃描或超聲造影隨訪,腫瘤消融病竈動脈期未見強化,提示腫瘤完全壞死;
4.4.2.3.2 (2)不完全消融:
經動態增強CT、多參數 MRI 掃描或超聲造影隨訪,腫瘤消融病竈內動脈期局部有強化,提示有腫瘤殘留。對治療後有腫瘤殘留者,可以進行再次消融治療;若 2 次消融後仍有腫瘤殘留,應放棄消融療法,改用其他療法。完全消融後應定期隨訪複查,通常情況下每隔 2-3 個月複查血清學腫瘤標誌物、超聲顯像、增強CT或多參數 MRI 掃描,以便及時發現可能的局部復發病竈和肝內新發病竈,利用消融治療微創安全和簡便易於反覆施行的優點,有效地控制腫瘤進展。5. 肝癌消融與系統抗腫瘤治療的聯合。消融聯合系統治療尚處於臨牀探索階段。相關研究顯示,消融治療提高腫瘤相關抗原和新抗原釋放;增強肝癌相關抗原特異性 T 細胞應答;激活或者增強機體抗腫瘤的免疫應答反應[188-190]。消融治療聯合免疫治療可以產生協同抗腫瘤作用[188,191,192]。目前多項相關臨牀研究正在開展之中。
4.4.2.3.3 要點論述
(1)消融治療適用於 CNLC Ⅰa 期及部分Ⅰb 期肝癌(即單個腫瘤、直徑≤5cm;或 2~3 個腫瘤、最大直徑≤3cm),可以獲得根治性的治療效果。對於不能手術切除的直徑3~7cm 的單發腫瘤或多發腫瘤,可以聯合TACE 治療。
(2)對於直徑≤3cm 的肝癌患者,消融治療的無瘤生存率和總生存率類似或稍低於手術切除,但併發症發生率、住院時間低於手術切除。對於單個直徑≤2cm 肝癌,消融治療的療效類似於手術切除,特別是中央型肝癌。
(3)RFA 與 MWA 在局部療效、併發症發生率以及遠期生存方面,兩者無顯著差異,可以根據腫瘤的大小、位置來選擇。
(4)PEI 對直徑≤2cm 的肝癌遠期療效與RFA 類似。PEI的優點是安全,特別適用於癌竈貼近肝門、膽囊及胃腸道組織等高危部位,但需要多次、多點穿刺以實現藥物在瘤內彌散作用。
(5)消融治療後定期複查動態增強CT、多參數MRI掃描、超聲造影和血清學腫瘤標誌物,以評價消融效果。
4.4.3 (三)經動脈化療栓塞。
4.4.3.1 1.TACE 的基本原則。
(1)要求在數字減影血管造影機下進行;
(2)必須嚴格掌握治療適應證;
(5)必須強調治療的規範化和個體化;
(6)如經過3~4 次TACE治療後,腫瘤仍繼續進展,應考慮換用或聯合其他治療方法,如消融治療、系統抗腫瘤治療、放射治療以及外科手術等。
4.4.3.2 2.TACE 適應證。
(1)有手術切除或消融治療適應證,但由於高齡、肝功能儲備不足、腫瘤高危部位等非手術原因,不能或不願接受上述治療方法的 CNLC Ⅰa、Ⅰb 和Ⅱa 期肝癌患者;
(2)CNLC Ⅱb、Ⅲa 和部分Ⅲb 期肝癌患者,肝功能Child-PughA/B 級,ECOG PS 評分 0~2;
(3)門靜脈主幹未完全阻塞,或雖完全阻塞但門靜脈代償性側支血管豐富或通過門靜脈支架植入可以恢復門靜脈血流的肝癌患者;
(5)具有高危復發因素(包括腫瘤多發、合併肉眼或鏡下癌栓、姑息性手術、術後 AFP 等腫瘤標誌物未降至正常範圍等)肝癌患者手術切除後,可以採用輔助性 TACE 治療,降低復發、延長生存;
(6)初始不可切除肝癌手術前的TACE 治療,可以實現轉化,爲手術切除及消融創造機會;
(7)肝移植等待期橋接治療;
4.4.3.3 3.TACE 禁忌證。
(1)肝功能嚴重障礙(Child-Pugh C 級),包括黃疸、肝性腦病、難治性腹水或肝腎綜合徵等;
(6)惡病質或多器官功能衰竭者;
(7)腫瘤佔全肝體積的比例≥70%(如果肝功能基本正常,可以考慮採用少量碘油乳劑和顆粒性栓塞劑分次栓塞);
(8)外周血白細胞和血小板顯著減少,白細胞<3.0×109/L,血小板<50×109/L(非絕對禁忌,如脾功能亢進者,排除化療性骨髓抑制);
(9)腎功能障礙:血肌酐>2mg/dl 或者血肌酐清除率<30ml/min。
4.4.3.4 4.TACE 操作程序要點和分類[199,200]。
4.4.3.4.1 (1)規範的動脈造影:
通常採用Seldinger 方法,經皮穿刺股動脈(或橈動脈)途徑插管,將導管置於腹腔幹或肝總動脈行 DSA,減影圖像採集應包括動脈期、實質期及靜脈期;如發現肝臟部分區域血管稀少/缺乏或腫瘤染色不完全,必須尋找腫瘤側支動脈供血,需做腸繫膜上動脈、胃左動脈、膈下動脈、右腎動脈(右腎上腺動脈)或胸廓內動脈等造影,以發現異位起源的肝動脈或肝外動脈側支供養血管。仔細分析造影表現,明確腫瘤部位、大小、數目以及供血動脈支。
4.4.3.4.2 (2)根據動脈插管化療、栓塞操作的不同,通常分爲:
①動脈灌注化療或 HAIC(具體應用見附錄6):是指經腫瘤供血動脈灌注化療,包括留置導管行持續灌注化療,常用化療藥物有蒽環類、鉑類和氟尿嘧啶類等,需根據化療藥物的藥代動力學特點設計灌注藥物的濃度和時間[201]。
②動脈栓塞(Transarterial embolization,TAE):單純用顆粒型栓塞劑栓塞腫瘤的供血動脈分支。
③TACE:是指將帶有化療藥物的碘化油乳劑或載藥微球、補充栓塞劑[明膠海綿顆粒、空白微球、聚乙烯醇顆粒(Polyvinyl alcohol,PVA)]等經腫瘤供血動脈支的栓塞治療。栓塞時應儘可能栓塞腫瘤的所有供養血管,以儘量使腫瘤去血管化。根據栓塞劑的不同,可以分爲常規 TACE(Conventional-TACE,cTACE)和藥物洗脫微球 TACE(Drug-eluting beads-TACE,DEB-TACE;又稱載藥微球 TACE)。cTACE 是指採用以碘化油化療藥物乳劑爲主,輔以明膠海綿顆粒、空白微球或PVA 的栓塞治療。通常先灌注一部分化療藥物,一般灌注時間不應<20 min。然後將另一部分化療藥物與碘化油混合成乳劑進行栓塞。超液化碘化油與化療藥物需充分混合成乳劑,碘化油用量一般爲5~20 ml,最多不超過 30 ml。在透視監視下依據腫瘤區碘化油沉積是否濃密、瘤周是否已出現門靜脈小分支顯影爲碘化油乳劑栓塞的終點。在碘化油乳劑栓塞後加用顆粒性栓塞劑。儘量避免栓塞劑反流栓塞正常肝組織或進入非靶器官。DEB-TACE 是指採用加載化療藥物的藥物洗脫微球爲主的栓塞治療。載藥微球可以負載阿黴素、伊立替康等正電荷化療藥物,載藥微球粒徑大小主要有70-150µm、100-300µm、300-500µm 或 500-700µm 等,應根據腫瘤大小、血供情況和治療目的選擇不同粒徑的微球,常用爲100-300µm、300-500µm。DEB-TACE 可以栓塞肝癌供血動脈使腫瘤缺血壞死,同時作爲化療藥物的載體,持續穩定釋放藥物的優勢,可以使腫瘤局部達到較高血藥濃度。DEB-TACE 推注速度推薦1ml/min,需注意微球栓塞後再分佈,儘可能充分栓塞遠端腫瘤滋養動脈,同時注意保留腫瘤近端供血分支,減少微球返流對正常肝組織損害[202]。
4.4.3.4.3 (3)精細 TACE 治療:
爲減少腫瘤的異質性導致TACE療效的差異,提倡精細 TACE 治療。精細TACE 包括:
①微導管超選擇插管至腫瘤的供血動脈分支進行栓塞[199,202,203];
②推薦TACE術中採用錐形束 CT技術爲輔助的靶血管精確插管及監測栓塞後療效[204];
③ 栓塞材料的合理應用,包括碘化油、微球、藥物洗脫微球等[205];
④根據患者腫瘤狀況、肝功能情況和治療目的採用不同的栓塞終點。
4.4.3.5 5.TACE 術後常見不良反應和併發症。
TACE 治療的最常見不良反應是栓塞後綜合徵,主要表現爲發熱、疼痛、噁心和嘔吐等。發熱、疼痛的發生原因是肝動脈被栓塞後引起局部組織缺血、壞死,而噁心、嘔吐主要與化療藥物有關。此外,還有穿刺部位出血、白細胞下降、一過性肝功能異常、腎功能損害以及排尿困難等其他常見不良反應。介入治療術後的不良反應會持續5~7 天,經對症治療後大多數患者可以完全恢復。併發症:急性肝、腎功能損害;消化道出血;膽囊炎和膽囊穿孔;肝膿腫和膽汁瘤形成;栓塞劑異位栓塞(包括碘化油肺和腦栓塞、消化道穿孔、脊髓損傷、膈肌損傷等)。
4.4.3.6 6.TACE 的療效評價。
根據 mRECIST 以及 EASL 評價標準等評估肝癌局部療效,長期療效指標爲患者總生存時間(Overall survival,OS);短期療效爲客觀緩解率(Objective response rate,ORR)、TACE 治療至疾病進展時間。
4.4.3.7 7.影響 TACE 遠期療效的主要因素[193]。
(2)血清AFP水平;
(3)腫瘤負荷和臨牀分期;
(4)腫瘤包膜是否完整;
(6)腫瘤血供情況;
(7)腫瘤的病理分型;
(10)是否聯合消融、分子靶向治療、免疫治療、放射治療以及外科手術等綜合治療。
4.4.3.8 8.隨訪及 TACE 間隔期間治療。
一般建議第一次 TACE 治療後4~6 周時複查增強CT和/或多參數 MRI 掃描、腫瘤相關標誌物、肝腎功能和血常規檢查等;若影像學隨訪顯示肝臟腫瘤竈內碘油沉積濃密、腫瘤組織壞死無強化且無新病竈,暫時可以不做TACE 治療。後續是否需要 TACE 治療及頻次應依隨訪結果而定,主要包括患者對上一次治療的反應、肝功能和體能狀況的變化。隨訪時間可以間隔 1~3 個月或更長時間,依據CT 和/或MRI動態增強掃描評價肝臟腫瘤的存活情況,以決定是否需要再次進行 TACE 治療。對於大肝癌/巨塊型肝癌常要3-4 次或以上的 TACE 治療。目前主張 TACE 聯合其他治療方法,目的是控制腫瘤、提高患者生活質量和延長生存。
4.4.3.9 9.TACE 治療注意點。
(1)提倡精細 TACE 治療:主要爲微導管超選擇性插管至腫瘤的供血動脈支,精準地注入碘化油乳劑和顆粒性栓塞劑,以提高療效和保護肝功能。
(2)DEB-TACE 與 cTACE 治療的總體療效無顯著差異,但腫瘤的客觀有效率方面 DEB-TACE 具有一定的優勢[205](證據等級 1,推薦 B)。
(3)重視局部治療聯合局部治療、局部治療聯合系統抗腫瘤治療[193]:
① TACE 聯合消融治療:爲了提高TACE 療效,主張在TACE 治療基礎上酌情聯合消融治療,包括RFA、MWA以及冷凍等治療[206,207](證據等級 2,推薦B)。目前臨牀有兩種TACE聯合熱消融治療方式:序貫消融:先行TACE 治療,術後1~4 周內加用消融治療;同步消融:在TACE 治療的同時給予消融治療,可以明顯提高臨牀療效,並減輕肝功能損傷[206]。
② TACE 聯合外放射治療[208,209](證據等級2,推薦B):主要指門靜脈主幹癌栓、下腔靜脈癌栓和侷限性大肝癌介入治療後的治療。
③ TACE 聯合二期外科手術切除:大肝癌或巨塊型肝癌在 TACE 治療後轉化並獲得二期手術機會時,推薦外科手術切除[120,123](證據等級 3,推薦A)。
④ TACE 聯合其他抗腫瘤治療:包括聯合分子靶向藥物、免疫治療、系統抗腫瘤治療、放射免疫和靶向藥物等。⑤ TACE 聯合抗病毒治療:對有HBV、HCV 感染背景肝癌患者 TACE 治療同時應積極抗病毒治療[210,211](證據等級3,推薦 A)。
(4)對肝癌伴門靜脈癌栓患者,在TACE 基礎上可以使用門靜脈內支架置入術聯合碘-125 粒子條或碘-125粒子門靜脈支架置入術,有效處理門靜脈主幹癌栓[212](證據等級2,推薦 B)。採用碘-125 粒子條或直接穿刺植入碘-125粒子治療門靜脈一級分支癌栓[213,214](證據等級4,推薦C)。
(5)外科術後高危復發患者預防性TACE 治療[134,135](證據等級 1,推薦 A):對腫瘤多發、合併肉眼或鏡下癌栓、腫瘤直徑>5cm 的患者,預防性TACE 能延長患者總生存期和無瘤生存期。
要點論述
(1)TACE 是肝癌常用的非手術治療方法,主要適用於CNLC Ⅱb、Ⅲa 和部分Ⅲb 期肝癌患者。
(2)提倡精細TACE治療,以減少腫瘤的異質性導致TACE療效的差異。
(3)TACE 治療(包括 cTACE 和DEB-TACE)必須遵循規範化和個體化的方案。
(4)提倡 TACE 聯合消融治療、放射治療、外科手術、分子靶向藥、免疫治療和抗病毒治療等綜合治療,以進一步提高 TACE 療效。
(5)對肝癌伴門靜脈主幹或一級分支癌栓可以在TACE基礎上聯合使用門靜脈內支架置入術聯合碘-125 粒子治療或直接穿刺植入碘-125 粒子進行治療。
4.4.4 (四)放射治療。
放射治療分爲外放射治療和內放射治療。外放射治療是利用放療設備產生的射線(光子或粒子)從體外對腫瘤照射。內放射治療是利用放射性核素,經機體管道或通過針道植入腫瘤內。
4.4.4.1 1.外放射治療。
4.4.4.1.1 (1)外放射治療適應證。
① CNLC Ⅰa、部分Ⅰb 期肝癌患者,如無手術切除或消融治療適應證或不願接受有創治療,可以酌情考慮採用SBRT作爲治療手段[215-221](證據等級2,推薦B)。
②CNLC Ⅱa、Ⅱb 期肝癌患者,TACE 聯合外放射治療,可以改善局部控制率、延長生存時間,較單用 TACE、索拉非尼或TACE 聯合索拉非尼治療的療效好[208,216,222-226](證據等級2,推薦B),可以適當採用。
③ CNLC Ⅲa 期肝癌患者,可以切除的伴門靜脈癌栓的肝癌行術前新輔助放射治療或術後輔助放射治療,延長生存[95,227](證據等級 2,推薦 B);對於不能手術切除的,可以行姑息性放射治療,或放射治療與TACE 等聯合治療,延長患者生存[208,225,226](證據等級 2,推薦B)。
④CNLC Ⅲb期肝癌患者,部分寡轉移竈者,可以行SBRT,延長生存時間;淋巴結、肺、骨、腦或腎上腺等轉移竈,外放射治療可以減輕轉移竈相關疼痛、梗阻或出血等症狀,延長生存時間[209,228,229](證據等級 3,推薦 A)。
⑤一部分無法手術切除的肝癌患者腫瘤放射治療後縮小或降期,可以轉化爲手術切除[209,218](證據等級 2,推薦 B);外放射治療也可以用於等待肝癌肝移植術前的橋接治療[230];肝癌術後病理示有MVI 者、肝癌手術切緣距腫瘤≤1cm 的窄切緣者,術後輔助放射治療可以減少病竈局部復發或遠處轉移,延長患者無瘤生存期[231,232](證據等級 3,推薦 C)。
4.4.4.1.2 (2)外放射治療禁忌證。
肝癌患者如肝內病竈彌散分佈,或CNLC Ⅳ期者,不建議行外放射治療。
4.4.4.1.3 (3)外放射治療實施原則與要點。
肝癌外放射治療實施原則爲綜合考慮腫瘤照射劑量,周圍正常組織耐受劑量,以及所採用的放射治療技術。肝癌外放射治療實施要點爲:
①放射治療計劃制定時,肝內病竈在增強 CT 中定義,必要時參考MRI 影像等多種影像資料,可以利用正常肝組織的增生能力,放射治療時保留部分正常肝不受照射,可能會使部分正常肝組織獲得增生。
②肝癌照射劑量,與患者生存時間及局部控制率密切相關,基本取決於周邊正常組織的耐受劑量[122,233]。
肝癌照射劑量:立體定向放射治療一般推薦≥45~60Gy/3~10 分次(Fraction,Fx)[234]、放射治療生物等效劑量(Biological effective dose,BED)約≥80Gy 左右(α/β比值取10Gy),病竈可獲得較好的放療療效[215];常規分割放射治療爲50~75Gy;新輔助放射治療門靜脈癌栓的劑量可以爲 3Gy×6Fx[95]。具有圖像引導放射治療(Image guided radiation therapy,IGRT)技術條件者,部分肝內病竈、癌栓或肝外淋巴結、肺、骨等轉移竈可以行低分割放射治療,以提高單次劑量、縮短放射治療時間、療效也不受影響甚至可以提高[235-237];非SBRT 的低分割外放射治療,可以利用模型計算,有HBV 感染患者的肝細胞α/β比值取 8Gy,腫瘤細胞α/β比值取10~15Gy,作爲劑量換算參考[122,209,238]。
③正常組織耐受劑量需考慮:放射治療分割方式、肝功能 Child-Pugh 分級、正常肝(肝臟-腫瘤)體積、胃腸道淤血和凝血功能狀況等(附錄7)。
④肝癌放射治療技術:建議採用三維適形或調強放射治療、IGRT或SBRT等技術。IGRT 優於非 IGRT 技術[233],螺旋斷層放射治療適合多發病竈的肝癌患者。呼吸運動是導致肝臟腫瘤在放射治療過程中運動和形變的主要原因,目前可以採取多種技術以減少呼吸運動帶來的影響,如門控技術、實時追蹤技術、呼吸控制技術以及腹部加壓結合 4D-CT 確定內靶區技術等[239]。
⑤目前缺乏較高級別的臨牀證據以支持肝癌患者質子放射治療的生存率優於光子放射治療[216]。
4.4.4.1.4 (4)外放射治療主要併發症。
放射性肝病(Radiation-induced liver disease,RILD)是肝臟外放射治療的劑量限制性併發症,分典型性和非典型性兩種:①典型 RILD:鹼性磷酸酶升高>2 倍正常值上限、無黃疸性腹腔積液、肝腫大;②非典型RILD:鹼性磷酸酶>2 倍正常值上限、谷丙轉氨酶>正常值上限或治療前水平5倍、肝功能 Child-Pugh 評分下降≥2 分,但是無肝腫大和腹腔積液。診斷 RILD 必須排除肝腫瘤進展、病毒性或藥物性所致臨牀症狀和肝功能損害[209]。2.質子束放射療法與內放射治療質子放射治療(Proton radiotherapy,PBT)對於術後復發或殘留肝癌病竈(大小<3 cm,數目≤2 個)的療效與RFA 相似[240](證據等級 2,推薦C)。內放射治療是局部治療肝癌的一種方法,包括釔-90微球療法、碘-131 單抗、放射性碘化油、碘-125 粒子植入等[47,228,229]。RFA 治療肝癌後序貫使用碘-131-美妥昔單抗治療,可以降低 RFA 治療後局部複發率,改善患者生存[241](證據等級 2,推薦 C)。粒子植入技術包括組織間植入、門靜脈植入、下腔靜脈植入和膽道內植入,分別治療肝內病竈、門靜脈癌栓、下腔靜脈癌栓和膽管內癌或癌栓。氯化鍶(89SrCl2)發射出β射線,可以用於靶向治療肝癌骨轉移病竈[242](證據等級 3,推薦 C)。
4.4.4.1.5 要點論述
(1)CNLC Ⅲa 期肝癌患者,合併可切除門脈癌栓的肝癌可以行術前新輔助放射治療或術後輔助放射治療,延長生存;對於不能手術切除者,可以行姑息性放射治療,或放射治療與 TACE 等聯合治療,延長患者生存。
(2)CNLC Ⅲb 期肝癌患者,部分寡轉移竈者可以行SBRT放射治療,延長生存;外放射治療也可以減輕淋巴結、肺、骨、腦或腎上腺轉移所致疼痛、梗阻或出血等症狀。
(3)部分患者可以通過放射治療轉化獲得手術切除機會。
(4)肝腫瘤照射劑量:立體定向放射治療一般推薦≥45~60Gy/3~10Fx,常規分割放射治療一般爲50~75Gy,照射劑量與患者生存密切相關。部分肝內病竈或肝外轉移竈可以行低分割放射治療,以提高單次劑量、縮短放射治療時間。
(5)正常組織的耐受劑量必須考慮:放射治療分割方式、肝功能 Child-Pugh 分級、正常肝(肝臟-腫瘤)體積、胃腸道瘀血和凝血功能狀況等。
(6)IGRT 優於三維適形放射治療或調強放射治療,立體定向放射治療必須在 IGRT 下進行。
4.4.5 (五)系統抗腫瘤治療。
系統治療或稱之爲全身性治療,主要指抗腫瘤治療,包括分子靶向藥物治療、免疫治療、化學治療和中醫中藥治療等;另外還包括了針對肝癌基礎疾病的治療,如抗病毒治療、保肝利膽和支持對症治療等。
由於肝癌起病隱匿,首次診斷時只有不到30%的肝癌患者適合接受根治性治療,系統抗腫瘤治療在中晚期肝癌的治療過程中發揮重要的作用。系統抗腫瘤治療可以控制疾病的進展,延長患者的生存時間。系統抗腫瘤治療的適應證主要爲:①CNLC Ⅲa、Ⅲb 期肝癌患者;②不適合手術切除或TACE治療的 CNLC Ⅱb 期肝癌患者;③TACE 治療抵抗或TACE治療失敗的肝癌患者。
4.4.5.1 1.一線抗腫瘤治療。
4.4.5.1.1 (1)阿替利珠單抗聯合貝伐珠單抗。
阿替利珠單抗聯合貝伐珠單抗被批准用於既往未接受過全身系統性治療的不可切除肝癌患者(證據等級1,推薦A)。IMbrave150 全球多中心Ⅲ期研究結果顯示[243,244],阿替利珠單抗聯合貝伐珠單抗組的中位生存時間和無進展生存期(Progression free survival,PFS)較索拉非尼組均有明顯延長,死亡風險降低 34%,疾病進展風險降低35%。對於中國亞羣人羣,聯合治療組患者也有明顯的臨牀獲益,與索拉非尼相比死亡風險降低 47%,疾病進展風險降低40%。並且聯合治療延遲了患者報告的中位生活質量惡化時間。常見的不良反應有高血壓、蛋白尿、肝功能異常、甲狀腺功能減退、腹瀉以及食慾下降等。
4.4.5.1.2 (2)信迪利單抗聯合貝伐珠單抗類似物。
信迪利單抗聯合貝伐珠單抗類似物已在我國被批准用於既往未接受過系統抗腫瘤治療的不可切除或轉移性肝癌的一線治療(證據等級 1,推薦A)。ORIENT32 全國多中心Ⅲ期研究結果顯示[245],信迪利單抗聯合貝伐珠單抗類似物療效顯著優於索拉非尼組,與索拉非尼組相比,聯合治療組死亡風險下降 43%,疾病進展風險下降44%。聯合方案安全性較好,聯合治療組最常見的不良反應爲蛋白尿、血小板減少、穀草轉氨酶升高、高血壓和甲狀腺功能減退等。
4.4.5.1.3 (3)多納非尼。
多納非尼在我國已被批准用於既往未接受過全身系統性抗腫瘤治療的不可切除肝癌患者(證據等級1,推薦A)。與索拉非尼相比,多納非尼能夠明顯延長晚期肝癌的中位生存時間,死亡風險下降 17%;多納非尼和索拉非尼兩組的中位 PFS 相似,但多納非尼組具有良好的安全性和耐受性[246]。最常發生的不良反應爲手足皮膚反應、穀草轉氨酶升高、總膽紅素升高、血小板降低和腹瀉等。
4.4.5.1.4 (4)侖伐替尼。
侖伐替尼適用於不可切除的肝功能Child-PughA級的晚期肝癌患者(證據等級 1,推薦A)。REFLECT 全球多中心臨牀Ⅲ期對照研究顯示[247],其中位生存時間非劣於索拉非尼,研究達到非劣效終點 [風險比(hazard ratio,HR)爲0.92,95%置信區間(confidence interval,CI)爲0.79~1.06]。侖伐替尼組中位 PFS 顯著優於索拉非尼組,疾病進展風險下降 34%。常見不良反應爲高血壓、蛋白尿、腹瀉、食慾下降、疲勞以及手足綜合徵等。
4.4.5.1.5 (5)索拉非尼。
索拉非尼是最早用於肝癌系統抗腫瘤治療的分子靶向藥物。多項臨牀研究表明,索拉非尼對於不同國家地區、不同肝病背景的晚期肝癌患者都具有一定的生存獲益[248,249](證據等級 1,推薦 A)。索拉非尼可以用於肝功能Child-PughA級或 B 級的患者,但是相對於肝功能Child-PughB級,Child-Pugh A 級的患者生存獲益比較明顯[250]。治療過程中應定期評估療效和監測毒性。常見的不良反應爲腹瀉、手足綜合徵、皮疹、高血壓、納差以及乏力等,一般發生在治療開始後的 2~6 周內。治療過程中需要密切監測血壓,定期檢查肝腎功能、HBV-DNA、血常規、凝血功能以及尿蛋白等。在治療過程中,還需要注意心肌缺血風險,特別高齡患者應給予必要的監測和相關檢查。
4.4.5.1.6 (6)系統化療。
FOLFOX4 方案在我國被批准用於一線治療不適合手術切除或局部治療的局部晚期和轉移性肝癌[251,252](證據等級1,推薦 A)。另外,三氧化二砷對中晚期肝癌具有一定的姑息治療作用[253](證據等級 3,推薦C),在臨牀應用時應注意監測和防治肝腎毒性。
4.4.5.1.7 (7)其他一線治療進展。
免疫檢查點抑制劑治療廣泛應用於各種實體瘤的治療,單一的免疫檢查點抑制劑有效率較低。目前多項臨牀研究證實 , 抗 血 管 生 成 治 療 可 以改善腫瘤的微環境,增強PD-1/PD-L1 抑制劑抗腫瘤的敏感性,抗血管生成聯合免疫治療可以取得協同抗腫瘤效果。免疫檢查點抑制劑聯合大分子抗血管生成藥物(貝伐珠單抗或生物類似物)一線治療晚期肝癌,已經有兩項Ⅲ期研究(IMbrave150,0RIENT32)取得成功;聯合小分子抗血管生成藥物有多項臨牀研究正在開展之中。這些研究包括且不限於:卡瑞利珠單抗聯合阿帕替尼Ⅲ期臨牀研究(SHR-1210-Ⅲ-310),侖伐替尼聯合帕博利珠單抗Ⅲ期臨牀研究(LEAP 002),侖伐替尼聯合納武利尤單抗Ⅰb 期臨牀研究(Study 117), CS1003(PD-1單抗)聯合侖伐替尼Ⅲ期臨牀研究(CS1003-305),特瑞普利單抗聯合侖伐替尼Ⅲ期臨牀研究等。除此之外,免疫檢查點抑制劑與其他藥物聯合的臨牀研究也在開展中,如卡瑞利珠單抗聯合奧沙利鉑爲主的系統化療的Ⅲ期臨牀研究,度伐利尤單抗聯合曲美木單抗Ⅲ期臨牀研究(HIMALAYA),信迪利單抗聯合 IBI310 (抗 CTLA-4 單抗) Ⅲ期臨牀研究等。
4.4.5.2 2.二線抗腫瘤治療。
4.4.5.2.1 (1)瑞戈非尼。
瑞戈非尼被批准用於既往接受過索拉非尼治療的肝癌患者(證據等級 1,推薦 A)。國際多中心Ⅲ期RESORCE研究評估了瑞戈非尼用於索拉非尼治療後出現進展的肝癌患者的療效和安全性。其結果顯示[254],與安慰劑對照組相比,瑞戈非尼組患者死亡風險顯著降低37%,疾病進展風險下降54%。常見不良反應爲高血壓、手足皮膚反應、乏力及腹瀉等。其不良反應與索拉非尼類似,因此,不適合用於那些對索拉非尼不能耐受的患者。
4.4.5.2.2 (2)阿帕替尼。
甲磺酸阿帕替尼是我國自主研發的小分子靶向新藥,已被批准單藥用於既往接受過至少一線系統性抗腫瘤治療後失敗或不可耐受的晚期肝癌患者(證據等級1,推薦A)。阿帕替尼二線治療中國晚期肝癌的Ⅲ期臨牀研究結果表明[255],與安慰劑相比,阿帕替尼顯著延長二線或以上晚期肝癌患者的中位生存時間,死亡風險降低21.5%, 疾病進展風險下降52.9%。常見不良反應是高血壓、蛋白尿、白細胞減少症以及血小板減少症等。在使用過程中,應密切隨訪患者的不良反應,需要根據患者的耐受性給予必要的劑量調整。
4.4.5.2.3 (3)卡瑞利珠單抗。
卡瑞利珠單抗已被批准用於既往接受過索拉非尼治療和/或含奧沙利鉑系統化療的晚期肝癌患者的治療(證據等級 3,推薦 B)。卡瑞利珠單抗在既往系統抗腫瘤治療過的中國肝癌的Ⅱ期臨牀研究結果顯示[256],ORR 爲14.7%,6個月生存率爲 74.4%,12 個月生存率爲55.9%。常見的不良反應是反應性毛細血管增生症、谷丙轉氨酶/穀草轉氨酶升高、甲狀腺功能減退和乏力等。多項臨牀研究表明[257,258],卡瑞利珠單抗和阿帕替尼聯合應用後,反應性毛細血管增生症的發生率明顯下降。
4.4.5.2.4 (4)替雷利珠單抗。
替雷利珠單抗被批准用於至少經過一次全身抗腫瘤治療的肝癌患者的治療(證據等級3,推薦B)。一項全球、多中心旨在評估替雷利珠單抗用於治療既往接受過至少一種全身治療的不可切除的肝癌的療效和安全性的Ⅱ期研究(RATIONALE 208)結果顯示[259],中位無進展時間2.7個月,中位生存時間 13.2 個月,其中接受過一線治療患者和二線及以上治療患者的中位生存時間分別爲13.8 個月和12.4個月。總人羣的 ORR 爲 13.3%,其中接受過一線全身治療患者的ORR爲13.8%,接受過二線及以上治療患者的ORR爲12.6%。安全性良好,主要不良反應爲穀草轉氨酶升高、谷丙轉氨酶升高、無力和甲狀腺功能減退等。目前替雷利珠單抗對比索拉非尼一線治療不可切除肝癌患者的國際多中心Ⅲ期研究(RATIONALE 301),以及替雷利珠單抗聯合侖伐替尼一線治 療 不 可 切 除 肝 癌 患 者的中國多中心Ⅱ期研究(BGB-A317-211)正在開展中。
4.4.5.2.5 (5)其他二線抗腫瘤治療方案。
美國 FDA 曾附條件批准帕博利珠單抗[260](證據等級3,推薦 B)和納武利尤單抗聯合伊匹木單抗[261](證據等級3,推薦 B),用於既往索拉非尼治療後進展或無法耐受索拉非尼的肝癌患者,卡博替尼用於一線系統抗腫瘤治療後進展的肝癌患者[262](證據等級 1,推薦B),雷莫蘆單抗用於血清AFP 水平≥400μg/L 肝癌患者的二線治療[263,264](證據等級1,推薦 B)。
目前免疫檢查點抑制劑治療與靶向藥物、化療藥物、局部治療的聯合方案用於肝癌的二線治療的研究也在不斷地探索之中。
4.4.5.3 3.其他治療。
4.4.5.3.1 (1)中國醫藥學治療。
在病證辨治[265]中西醫結合臨牀醫學體系指導下,採取病證結合[266]臨牀診療模式,運用中國醫藥學方藥、現代中藥製劑以及中醫藥特色診療技術,統籌治則在肝癌的圍手術期、術後輔助治療期、隨訪康復期、姑息期等不同時期,配合西醫治療以控制症狀、保駕護航、預防復發轉移及延長生存的作用。
1)中國醫藥學方藥①圍手術期的應用
治療目標:改善肝功能,提高手術耐受性。治療原則:理氣、疏肝、健脾。
②術後輔助治療的應用
治療目標:減少術後併發症,加快術後康復。治療原則:扶正、健脾、養血。
推薦方藥:《濟生方》歸脾湯加減。
③隨訪康復期的應用
④姑息期的應用
治療目標:減毒增效,延長生存期。治療原則:養陰、軟堅、化瘀。
推薦方藥:《柳州醫話》一貫煎合《姜春華全集》益肝清癥湯加減。
2)現代中藥製劑
除了中國醫藥學中方藥煎煮成湯劑外,若干種現代中藥製劑[如槐耳顆粒[136](證據等級2,推薦A)、華蟾素聯合解毒顆粒[267](證據等級 2,推薦B)]已被用於肝癌手術切除後的輔助治療。國家藥品監督管理局附條件批准淫羊藿素軟膠囊上市。該藥用於不適合或患者拒絕接受標準治療,且既往未接受過全身系統性治療的、不可切除的肝細胞癌,患者外周血複合標誌物滿足以下檢測指標的至少兩項:AFP≥400ng/mL;TNF-α<2.5 pg/mL;IFN-γ≥7.0 pg/mL。另外,槐耳顆粒、欖香烯、華蟾素、康萊特、康艾、肝復樂、金龍膠囊、艾迪、鴉膽子油、複方斑蝥膠囊和慈丹膠囊等用於治療晚期肝癌[268-275],具有一定的療效,患者的依從性、安全性和耐受性均較好,但是需要進一步開展規範化臨牀研究以獲得高級別的循證醫學證據支持。
根據病情及臨牀實際可以選擇應用體針、頭針、電針、耳針、腕踝針、眼針、灸法、穴位埋線、穴位敷貼、耳穴壓豆和拔罐等方法。
鍼灸治療的取穴以肝俞、足三裏爲主穴,配以陽陵泉、期門、章門、三陰交等;穴位敷貼以章門、期門、肝俞、內關、公孫主穴,疼痛者配外關、足三裏、陽陵泉;腹水配氣海、三陰交、陰陵泉等。
②其他治療
根據病情酌情使用活血化瘀、清熱解毒等中藥、中成藥,進行外敷治療、中藥泡洗、中藥燻洗等。
4.4.5.3.2 (2)抗病毒治療及其他保肝治療。
合併有 HBV 感染的肝癌患者,口服核苷(酸)類似物抗病毒治療應貫穿治療全過程。手術前如果HBV-DNA 水平較高,且谷丙轉氨酶水平>2 倍正常值上限,可以先給予抗病毒及保肝治療,待肝功能好轉後再行手術切除,提高手術安全性;對於 HBV-DNA 水平較高,但肝功能未見明顯異常者可以儘快手術同時給予有效的抗病毒治療。若乙肝表面抗原(HBsAg)陽性 ,均建議應用強效低耐藥的恩替卡韋、替諾福韋酯或丙酚替諾福韋等[211](證據等級1,推薦A)。對於HCV相關肝癌,HCV RNA 陽性均建議採用DAAs 行抗病毒治療[276,277](證據等級 1,推薦 A)。
肝癌患者在自然病程中或治療過程中可能會伴隨肝功能異常,應及時適當地使用具有抗炎、抗氧化、解毒、利膽和肝細胞膜修復保護作用的保肝藥物,如異甘草酸鎂注射液、甘草酸二銨、複方甘草酸苷、雙環醇、水飛薊素、還原型谷胱甘肽、腺苷蛋氨酸、熊去氧膽酸、多烯磷脂酰膽鹼以及烏司他丁等。這些藥物可以保護肝功能、提高治療安全性,降低併發症和改善生活質量。
4.4.5.3.3 (3)對症支持治療
肝癌患者往往合併有肝硬化、脾臟腫大,並因抗腫瘤治療等導致一系或多系血細胞減少,可考慮給予血製品輸注或藥物治療。中性粒細胞減少患者可酌情給予粒細胞集落刺激因子(granulocyte colony stimulating factor,G-CSF),包括聚乙二醇化重組人 G-CSF 和重組人G-CSF([278]。血紅蛋白<80 g/L 的患者可酌情輸注紅細胞懸液或藥物治療,包括鐵劑、葉酸、維生素 B12和促紅細胞生成素。血小板減少患者可酌情考慮輸注血小板,爲減少血小板輸注,非緊急情況下可使用重組人血小板生成素或血小板生成素受體激動劑等提升血小板計數[279]。
對於晚期肝癌患者,應給予最佳支持治療,包括積極鎮痛、糾正低白蛋白血癥、加強營養支持,控制合併糖尿病患者的血糖水平,處理腹水、黃疸、肝性腦病、消化道出血及肝腎綜合徵等併發症。針對有症狀的骨轉移患者,可以使用雙膦酸鹽類藥物。另外,適度的康復運動可以增強患者的免疫功能。同時,要重視患者的心理干預,增強患者戰勝疾病的信心,把消極心理轉化爲積極心理,通過舒緩療護讓其享有安全感、舒適感,而減少抑鬱與焦慮。
4.4.5.4 4.系統抗腫瘤治療的療效評價
對於採用系統抗腫瘤治療的患者,目前大多采用實體瘤臨牀療效評價標準(response evaluation criteriainsolid tumor,RECIST)1.1 進行療效評價。對於接受抗血管分子靶向治療的患者,可以聯合應用mRECIST。對於接受免疫檢查點抑制劑治療的患者,也可以應用實體腫瘤免疫療效評價標準(immune RECIST,iRECIST)[280]。
要點論述
(1)系統抗腫瘤治療的適應證:CNLC Ⅲa、Ⅲb期肝癌患者,不適合手術切除或 TACE 治療的CNLC Ⅱb 期肝癌患者,TACE 治療抵抗或 TACE 治療失敗的肝癌患者。
(2)一線抗腫瘤治療方案可以選擇阿替利珠單抗聯合貝伐珠單抗、信迪利單抗聯合貝伐珠單抗類似物、多納非尼、侖伐替尼、索拉非尼或者含奧沙利鉑的系統化療。
(3)二線抗腫瘤治療方案,在我國可以選擇瑞戈非尼、阿帕替尼、卡瑞利珠單抗或替雷利珠單抗。
(5)在抗腫瘤治療的同時,抗病毒治療應貫穿治療全過程,同時酌情進行保肝利膽、支持對症治療等。
4.4.6 (六)肝癌自發破裂的治療
肝癌自發破裂是肝癌潛在的致死性併發症,單純保守治療在院病死率極高,但並非影響患者長期生存的決定因素。因此,在最初搶救成功後,應充分評估患者血流動力學、肝功能、全身情況以及腫瘤是否可切除,制訂個體化治療方案[281-285]。
1.對於肝腫瘤可切除、肝臟儲備功能良好、血流動力學穩定的患者,首選手術切除[286,287](證據等級2,推薦A)。
2.對於肝臟儲備功能差,血流動力學不穩定、無手術條件的患者,可以選擇 TAE[288](證據等級4,推薦B)。
3.受急診條件限制,肝功能及肝腫瘤情況無法充分評估,可以先行 TAE,結合後續評估再選擇相應治療方案,若能行二期手術切除可以獲得顯著的生存獲益[286](證據等級3,推薦 A)。
4.肝癌自發破裂是手術後的高危復發因素,術中應充分的沖洗腹腔、術後予輔助治療;術後單純腹膜轉移的患者可以考慮行積極根治性切除[289](證據等級3,推薦C)。
4.5 五、聲明
本指南的編撰工作獨立於任何贊助單位,並且所有編寫人員都承諾過編撰內容與是否受到資助無關。
5 附錄
5.1 附錄1 證據等級(牛津循證醫學中心2011 版)
| (臨牀)問題 | 步驟 1 | 步驟 1 | 步驟 3 | 步驟4 | 步驟5 |
| (證據等級 1*) | (證據等級 2*) | (證據等級 3*) | (證據等級4*) | (證據等級5*) | |
這個疾病有多普遍?(患病率) | 當地的,當前的隨機樣本調查(或普查) | 與當地情況相匹配調查的系統綜述** | 當地的,非隨機樣本調查** | 病例系列** | N/A |
診斷或監測實驗是否準確?(診斷) | 一致地應用了參考標準和盲法的橫斷面研究 | 非連續病例研究,或研究未能一致地應用參考標準** | 病例對照研究,或應用了差的或非獨立的參考標準** | 基於機制的推理 | |
若不給予這個治療會發生什麼?(預後) | 起始隊列研究的系統綜述 | 起始隊列研究 | 隊列研究或隨機研究的對照組* | 病例系列或病例對照研究,或低質量預後隊列研究** | N/A |
| 這個治療有用嗎?(治療效益) | 隨機試驗或單病例隨機對照試驗的系統綜述 | 隨機試驗或具有巨大效果的觀察性研究 | 非隨機對照隊列/隨訪研究** | 病例系列,病例對照研究,或歷史對照研究** | 基於機制的推理 |
| 這個治療常見的傷害是什麼?(治療傷害) | 隨機試驗的系統綜述,巢式病例對照研究的系統綜述,針對你所提臨牀問題患者的 n-of-1 試驗,具有巨大效果的觀察性研究 | 單個隨機試驗或(特殊地)具有巨大效果的觀察性研究 | 非隨機對照隊列/隨訪研究(上市後監測)提供,足夠數量來排除常見的傷害(對長期傷害需要足夠長的隨訪時間)** | 病例系列,病例對照研究,或歷史對照研究** | 基於機制的推理 |
| 這個治療少見的傷害是什麼?(治療傷害) | 隨機試驗或 n-of-1 試驗的系統綜述 | 隨機試驗或(特殊地)具有巨大效果的觀察性研究 | |||
| 這個試驗(早期發現)值得嗎? (篩查) | 隨機研究的系統綜述 | 隨機試驗 | 非隨機對照隊列/隨訪研究* | 病例系列,病例對照研究,或歷史對照研究** | 基於機制的推理 |
* 根據研究質量、精確度、間接性,各個研究間不一致,若絕對效應值小,證據等級會被調低;若效應值很大,等級會被上調
** 系統綜述普遍地優於單項研究
5.2 附錄2 推薦強度
| 推薦強度 | 定義描述 |
| 強推薦 | 非常確信真實值接近效應估計值。基於:高質量研究證據支持淨獲益(例如,利大於弊);研究結果一致性好,沒有或很少有例外;對研究質量輕微或沒有疑慮;和/或獲得專家組成員的同意。其他基於高質量證據,確信利明顯大於弊(包括指南的文獻回顧和分析中討論的內容)也可支持強推薦。 |
| 中等程度推薦 | 對效應估計值有中等程度信心。基於:較好研究證據支持淨獲益(例如,利大於弊);研究結果一致,有輕微和/或少數例外;對研究質量輕微或少量疑慮;和/或獲得專家組成員的同意。其他基於中等質量證據且利大於弊(包括指南的文獻回顧和分析中討論的內容)也可形成中度推薦。 |
| 弱推薦 | 對效應估計值信心有限,該推薦爲臨牀實踐提供了目前最好的指導。基於:有限的研究證據支持淨獲益(例如,利大於弊);研究結果一致,但有重要的例外;研究質量有重要的疑慮;和/或獲得專家組成員的同意。其他基於有限的證據(包括指南的文獻回顧和分析中討論的內容)也可導致弱推薦。 |
注:推薦強度“強推薦、中等程度推薦、弱推薦”正文中分別用 ”A、B、C“表示
5.3 附錄3 肝癌的新型標誌物與分子分型介紹
近年來,“液體活檢”(Liquid biopsy)包括循環遊離微 RNA(Circulating cell-free microRNA)、循環腫瘤細胞( Circulating tumor cell ,CTC )、循環腫瘤DNA(Circulating tumor DNA,ctDNA)等,在腫瘤早期診斷和療效評價等方面展現出重要價值。肝癌“液體活檢”也取得較多進展,相比於血清 AFP 等臨牀常用血清學分子標誌物可能具有更高的靈敏度和特異性[290]。CTC 檢測可以成爲一種肝癌預後預測和療效評價的臨牀新工具[291,292]。有報道,外周血EpCAM+ CTC 具有幹細胞樣特性,是肝癌切除術後早期復發的獨立預測指標[293];檢測CTC對經導管動脈化療栓塞術治療後及放射治療後肝癌復發和進展具有預測作用[294];不同部位的CTC 能預測不同轉移類型[295];動態檢測 CTC 可以用於監控肝癌肝移植術後腫瘤復發。ctDNA 是由腫瘤釋放至外周血的特異性突變DNA片段,能夠反應腫瘤的基因組信息,可以用於早期診斷、監測腫瘤進展及對治療反應等。有報道,ctDNA 用於肝癌早期診斷的靈敏度和特異性均優於血清 AFP[296,297],還可以反應肝癌術後動態變化[298,299]。也有報道,利用特定基因表觀遺傳修飾特徵,如甲基化[300]、5-hmc[301]等也可以用於肝癌早期診斷。基因組、轉錄組、表觀基因組及蛋白組學等的研究爲肝癌的分子分型提供了依據,這些不同的分子分型反映了肝癌不同的生物學背景,對肝癌患者療效的預測和治療的選擇有重要影響[302]。目前,可以將中國肝癌患者分爲3 個亞型,即代謝驅動型、微環境失調型和增殖驅動型[303];或3 種蛋白質組亞型,即 S-Ⅰ、S-Ⅱ和 S-Ⅲ型[304]。
5.4 附錄4 推薦肝癌病理診斷報告及主要描述指標
請臨牀協助填寫: | 腫瘤數量(n= );腫瘤大小:(多結節性腫瘤應儘可能逐一測量cm×cm×cm)腫瘤取材方式:7 點取材;其他: |
大體類型: 多結節型 巨塊型 瀰漫型 其他: 肝內膽管癌:管內型 管周浸潤型 腫塊型 其他: 壞死無/有(具體比例) | 組織學類型: 肝細胞癌,非特指:細梁型、粗梁型、假腺管型、團片型等, 特殊亞型:纖維板層型、硬化型、透明細胞型、富脂型、巨梁型、嫌色型、富中性粒細胞型、富淋巴細胞型和未分化型,其他: 肝內膽管癌:大膽管型 小膽管型 其他: |
分化分級: 肝細胞癌 (Ⅰ,Ⅱ,Ⅲ,Ⅳ/高,中,低) 肝內膽管癌(高,中,低) | 衛星結節:無/有 微血管侵犯:無/有 懸浮癌細胞:無/有 |
大血管癌栓:(巨檢/手術所見):無/有 | 大膽管癌栓:無/有 |
MVI 風險分級: M0,未發現 MVI; | |
| 膽管上皮內瘤變低級別/高級別膽管內乳頭狀腫瘤:無/有 | |
| 切緣:無癌,距腫瘤最近距離 cm | 肝被膜:未侵犯/侵犯 |
| 癌周圍肝組織:無/肝細胞大、小細胞變 | 周圍神經侵犯:無/有 |
| 肝炎:無/有;肝炎程度 G;纖維化分期 S | 淋巴結/遠處轉移:無/有,部位: |
| 膽囊侵犯:無/有 | 膈肌侵犯:無/有 |
CPR: MPR: | 小葉內肝炎 膽管炎 |
5.5 附錄5 門靜脈癌栓分型
程氏分型[305]:
日本肝癌研究學會的 Vp 分型[306]:
5.6 附錄6 經導管動脈化療栓塞治療進展
(1)HAIC:作爲一種動脈內灌注化療的介入治療方式,HAIC目前尚未形成統一治療技術標準,療效差異較大。日本多中心、RCT Ⅱ期臨牀試驗研究(SCOOP-2 試驗)對比順鉑HAIC序貫索拉非尼與標準索拉非尼單藥治療晚期肝癌患者,結果顯示 HAIC 聯合治療組的中位生存期爲10 個月,對比索拉非尼單藥治療組的 15.2 個月,療效不理想。HAIC 聯合治療組中有 23%的患者由於一般狀況惡化而無法在HAIC 後接受任何進一步的治療[307]。多中心隨機三期試驗(SILIUS試驗)除證實了該前瞻性隨機Ⅱ期試驗的陰性結果外,還測試了不同的 HAIC 方案(低劑量順鉑-氟尿嘧啶)聯合索拉非尼對比索拉非尼單藥治療日本晚期肝癌患者,同樣爲陰性結果[308]。因此,多數日本專家討論意見: 單獨化療或聯合靶向藥均無可證實的療效,HAIC 不宜作爲晚期肝癌的治療方式(證據等級 2,推薦 B)。近年來我國學者採用mFOLFOX 爲基礎的灌注方案使 HAIC 療效得以提高。有研究表明,HAIC 治療對於多次 TACE 治療產生抵抗、肝癌伴門靜脈癌栓、外科術後存在高危復發、肝外轉移的肝癌患者,療效優於索拉非尼治療[117,121,309](證據等級 2,推薦 B);對肝癌伴門靜脈癌栓患者(CNLC Ⅲa 期)採用 HAIC 聯合索拉非尼治療療效明顯優於單純索拉非尼治療。與 TACE 類似,mFOLFOX-HAIC 對部分腫瘤最大徑>7cm,初始不適合外科手術切除的肝癌患者,有助於轉化,但一般建議連續完成4 次或以上的HAIC治療才能達到轉化治療的機會。
(2)TACE 預後的術前預測模型:①“Six-and-twelve”模型:即腫瘤大小+數量之和≤6,>6 且≤12,>12。該模型對接受 TACE 治療的肝癌患者進行個體化預後評估和危險分層,患者的風險分層不同,其中位生存時間差異顯著。因此,使用“Six-and-twelve”模型,能爲肝癌患者TACE術前提供術後預期生存的參考值,輔助患者選擇不同的治療方式[310](證據等級 2,推薦 A)。②TACE 的預後列線圖模型:包含門靜脈侵犯、腫瘤數目、腫瘤包膜、血清AFP、穀草轉氨酶、ICG-R15 等因素。該模型經868 例肝癌患者驗證,其預測生存相關的 C 指數達 0.755[311]。因此,使用上述兩種模型能爲肝癌患者 TACE 術前提供術後預期生存的參考值,輔助患者選擇不同的治療方式。③“TACE-predict”模型:是針對肝癌 TACE 人羣,可以在術前應用並在術後再次校準的個體化預後評估和危險分層模型。研究發現,腫瘤數目與直徑、AFP、白蛋白、膽紅素、血管侵犯、病因是TACE術前患者的預後因素;腫瘤數目與直徑、AFP、膽紅素、血管侵犯及影像學應答是 TACE 術後患者的預後因素。據此建立了Pre-TACE-Predict 模型和 Post-TACE-Predict 模型,該模型 可 分 別 在 TACE 術 前 和 術後計算患者生存概率。Pre-TACE-Predict 模型和 Post-TACE-Predict 模型的預測能力優於 HAP 和 mHAP Ⅲ評分。Post-TACE-Predict模型能夠在術後對患者進行進一步預後評估和危險分層,並有助於輔助 TACE 後續的治療決策,對指導臨牀實踐具有重大意義[312]。
(3)TACE/HAIC 聯合分子靶向、免疫治療:TACTICSⅡ期臨牀研究表明,TACE 聯合索拉非尼對比單純TACE,聯合組的PFS 有明顯改善(22.8 個月 vs 13.5 個月,P= 0.02)[313],但最終 OS 未達到統計學差異(36.2 個月vs 30.8 個月,P=0.40)(證據等級 2,推薦 B)。TACE/HAIC 等可能影響腫瘤微環境,聯合分子靶向藥物或免疫治療等已經顯示出良好的治療前景,但目前多爲小樣本,循證醫學級別不高的研究,尚需要多中心、大樣本、高質量的臨牀研究進一步明確[314]。
5.7 附錄7 肝癌外放射治療正常組織具體耐受劑量參考
(1)立體定向放射治療:①肝功能Child-Pugh A級,放射治療分次數3~5Fx,正常肝體積[肝臟體積-大體腫瘤體積,Liver-GTV]>700 ml或>800 ml,Liver-GTV平均劑量分別<15 Gy或<18 Gy;放射治療分次數6Fx,Liver-GTV體積>800 ml,平均劑量<20 Gy;每次腫瘤分割劑量4~8Gy,Liver-GTV平均劑量<23 Gy爲安全劑量[315,316](證據等級2,推薦A)。②亞洲肝癌患者常伴有肝硬化和脾功能亢進,導致胃腸道瘀血和凝血功能差,胃腸道的放射耐受劑量低於RTOG推薦的劑量[317];目前文獻及專家共識認爲,放射治療分次數3-5Fx,胃和小腸最大劑量均應﹤22.2~35Gy,最佳﹤30Gy。③放射治療分次數3~5Fx,雙腎平均劑量最佳<10Gy,脊髓最大劑量﹤21.9~30Gy,最佳﹤18~23Gy[318]。
(2)常規分割劑量放射治療:①肝功能Child-PughA級,Liver-GTV平均劑量<28~30 Gy;肝功能Child-PughB級者,肝臟對射線的耐受量明顯下降,最佳<6 Gy, 避免肝功能Child-Pugh C級患者行肝區放射治療[209,316]。②胃和小腸最大劑量均應﹤54Gy,胃V45<45%,小腸V50≤5%。③雙腎平均劑量≤15Gy,如一側腎臟平均劑量大於19Gy,則另一側腎臟儘量避開;脊髓最大劑量﹤45Gy[315]。
5.8 附錄8 正在進行與免疫檢查點抑制劑有關的研究(部分)
5.8.1 納武利尤單抗:
Ⅰ、Ⅱ期研究Checkmate 040 表明,納武利尤單抗用於既往使用索拉非尼的肝癌患者,mOS 達到15.6個月,其中亞洲患者的中位 OS 爲14.9 個月;無論PD-L1表達陽性或陰性,均可以獲得臨牀緩解[319]。因此,美國FDA有條件批准了納武利尤單抗二線治療肝癌。推薦劑量爲一次3mg/kg 或 240mg、每 2 周 1 次;或者1 次480mg、每4周1次。但是,Ⅲ期研究 Checkmate 459,即比較納武利尤單抗對比索拉非尼一線治療肝癌,2020 年1 月公佈的結果納武利尤單抗中位 OS 和 PFS 均有延長趨勢,但並沒有達到預設的終點。納武利尤單抗中位 OS 16.4 個月,索拉非尼14.7個月(HR 0.85,95% CI 0.72~1.00,P=0.0522)[320]。2021年 4 月 FDA 撤回納武利尤單抗二線治療肝癌適應證。
5.8.2 帕博利珠單抗:
Ⅱ期研究 Keynote224 表明,帕博利珠單抗用於既往索拉非尼治療後進展或無法耐受索拉非尼治療、肝功能 Child-Pugh A 級肝癌患者,客觀緩解率17%、疾病穩定率 44%、中位 PFS 爲 4.9 個月、中位OS 爲12.9 個月[260]。因此,美國 FDA 有條件批准了帕博利珠單抗二線治療肝癌。用法爲 1 次 200 mg、每 3 周 1 次。但是,2019 年2 月Ⅲ期研究 Keynote240 結果揭曉,帕博利珠單抗聯合最佳支持治療對比安慰劑聯合最佳支持治療二線治療肝癌,OS 和PFS均有所延長,但未達到預設的終點[321]。2021 年9 月,針對接受過系統抗腫瘤治療、採用帕博利珠單抗二線治療亞太區肝癌患者的的臨牀研究 Keynote394 宣佈獲得陽性結果,其主要終點 OS 和次要終點 PFS、ORR 均達到陽性[322],具體數據將在後續學術會議予以公佈。
5.8.3 卡瑞利珠單抗聯合阿帕替尼:
全國多中心的卡瑞利珠單抗聯合阿帕替尼用於晚期肝細胞癌(RESCUE)的Ⅱ期臨牀研究結果顯示[257,323],卡瑞利珠單抗聯合阿帕替尼用於肝細胞癌一線治療組的 ORR 爲 34.3%,mPFS 爲5.7 個月,中位OS爲20.1個月;二線治療組的 ORR 爲 22.5%,中位PFS 爲5.5個月,中位 OS 爲 21.8 個月(證據等級3,推薦B)。用法爲阿帕替尼 250mg 每天 1 次,卡瑞利珠單抗200mg (體重≥50kg)或3mg/kg(體重<50kg),每 2 周1 次。
5.8.4 侖伐替尼聯合帕博利珠單抗:
侖伐替尼聯合帕博利珠單抗一線治療不可切除肝癌患者的Ⅰb 期研究,旨在評估聯合治療的有效性和安全性[324,325]。共納入了104 例患者,研究結果顯示根據 mRECIST 標準 ORR 爲 46.0%,mPFS 爲9.3 個月,根據RECIST v1.1 標準 ORR 爲 36.0%,mPFS 爲8.6 個月。mOS爲22 個月(證據等級 3,推薦 B)。同時毒性是可控的,沒有意外的安全信號,最常見的 3 級治療相關的不良事件是高血壓(17%)。推薦用法爲侖伐替尼 12 mg(體重≥60 kg)或8mg(體重<60 kg),每日一次;帕博利珠單抗200 mg,每3周1次。侖伐替尼聯合帕博利珠單抗的Ⅲ期臨牀試驗(LEAP-002)正在進行中。
5.8.5 卡瑞利珠單抗聯合 FOLFOX4 全身化療:
卡瑞利珠單抗聯合FOLFOX4 方案或 GEMOX 方案一線治療晚期肝癌患者的Ⅱ期臨牀研究結果顯示[326],在肝癌隊列34 例可評估的患者中,ORR爲 26.5%,DCR 爲 79.4%,mPFS 爲5.5 個月,mDOR 未達到。最常見的不良反應爲中性粒細胞、白細胞和血小板減少,多爲 1~2 級,耐受性良好且安全可控(證據等級4,推薦B)。目前評估卡瑞利珠單抗聯合 FOLFOX4 與對比標準療法(索拉非尼或 FOLFOX4)在晚期肝癌一線治療中作用的Ⅲ期臨牀研究正在開展中。
5.8.6 伊匹木單抗聯合納武利尤單抗:
基於CheckMate040研究,納武利尤單抗聯合伊匹木單抗(納武利尤單抗1 mg/kg聯合伊匹木單抗 3 mg/kg 治療,每3 周1 次,連續用藥4個週期後,序貫納武利尤單抗 240 mg 每2 周1 次)被FDA批准用於索拉非尼治療失敗或無法耐受索拉非尼的肝癌患者[261](證據等級 3,推薦 B)。2021 年3 月更新的長期隨訪結果顯示[327],共納入 148 例患者,中位隨訪至少44 個月,患者隨機分爲三組,A 組:納武利尤單抗1 mg/kg 聯合伊匹木單抗 3 mg/kg 治療,每 3 周 1 次,連續用藥4 個週期後,序貫納武利尤單抗 240 mg,每 2 周1 次;B 組:納武利尤單抗3mg/kg 聯合伊匹木單抗 1 mg/kg 治療,每3 周1 次,連續用藥 4 個週期後,序貫納武利尤單抗240 mg,每2 周1次;C組:納武利尤單抗 3 mg/kg,每2 周1 次,聯合伊匹木單抗1 mg/kg,每 6 周 1 次。三組的ORR(BICR RECIST1.1)分別位 32%、31%和 31%,中位 OS 分別爲22.2 個月、12.5個月和12.7 個月;三組的 36 個月 OS 率分別爲42%、26%和30%。A組免疫治療相關不良事件發生率高於B 組和C 組。最常見的是皮疹、肝炎和腎上腺功能不全。大多數免疫治療相關不良事件是可逆且可控的。
5.8.7 曲美木單抗聯合度伐利尤單抗:
Study22 的Ⅱ期隨機擴展隊列研究旨在評價曲美木單抗(T)聯合度伐利尤單抗(D)治療不可手術切除的肝癌的療效[328]。納入索拉非尼給藥後進展、不耐受或患者拒絕索拉非尼治療,肝功能Child-PughA級的不可手術切除的肝癌患者332 例。研究分爲四組,T300+D(T 300 mg 1 次給藥聯合 D 1500 mg 每4 週一次);T75+D(T75 mg 4 次給藥聯合 D 1500 mg 每4 週一次);單藥D(D1500mg 每 4 周 1 次);單藥 T(T 750 mg 每4 周1 次,7次單獨給藥, 之後每 12 周 1 次)。結果顯示,單獨給藥或聯合治療均沒有發現超出已有安全數據的新的安全隱患。對大部分是二線治療的肝癌患者,單次、啓動劑量的曲美木單抗聯合每 4 週一次的度伐利尤單抗(T300+D 組)顯示出良好的臨牀活性。在 T300+D 組中,RECIST v1.1 的已證實的ORR爲24%(中位 DOR,未達到)。T300+D 組中位OS 爲18.73個月。所有治療組中,T300+D 的收益風險平衡最佳(證據等級3,推薦 B)。主要不良反應爲皮膚毒性,穀草轉氨酶升高、谷丙轉氨酶升高和澱粉酶升高等。目前比較T300+D 和D與索拉非尼一線治療晚期肝癌的療效的Ⅲ期HIMALAYA 研究正在進行中。
5.8.8 安羅替尼聯合派安普利單抗:
一項安羅替尼聯合派安普利單抗一線治療不可切除肝細胞癌的Ⅰb/Ⅱ期研究共入組31例患者,截至 2020 年 12 月 31 日,有29 例患者療效可評估,根據 RECIST 1.1 標準評估的 ORR 爲31.0%,DCR 爲82.8%。中位 PFS 爲 8.8 個月,中位 OS 尚未達到,6 個月和12個月的 OS 率分別爲 93.2%和 69.0%(證據等級4,推薦C)。所有級別不良反應的發生率爲 90.3%,3 級及以上不良反應的發生率爲 19.4%,其中發生率較高的爲皮疹和高血壓[329]。目前派安普利單抗聯合安羅替尼一線治療晚期肝細胞癌的Ⅲ期研究(ALTN-AK105-Ⅲ-02)正在進行中。免疫檢查點抑制劑單藥及聯合治療的研究在肝癌領域尤爲活躍。本指南的後期版本也會根據相應的研究結果及循證級別做出相應的修改。
5.9 附錄9 原發性肝癌診療指南(2022年版)編寫專家委員會
名譽主任委員:湯釗猷、劉允怡、陳孝平、王學浩、孫燕、鄭樹森、董家鴻、滕皋軍、竇科峯
主任委員:樊嘉
副主任委員:秦叔逵、蔡秀軍、周儉、沈鋒、王偉林蔡建強、李強、陳敏山
副組長:任正剛、曾昭衝、梁萍
介入治療學組組長:滕皋軍
副組長:韓國宏、顏志平、王茂強、劉瑞寶、陸驪工
外科學組組長:周儉
副組長:周偉平、別平、劉連新、文天夫、匡銘
影像學組組長:曾蒙蘇
副組長:梁長虹、陳敏、嚴福華、王文平、侯金林
病理學組組長:叢文銘
副組長:紀元、雲徑平
委員(按姓氏拼音排序):白雪莉、蔡定芳、陳衛霞、陳擁軍、成文武、程樹羣代 智、戴朝六、郭文治、郭亞兵、花寶金、黃曉武莢衛東、李 秋、李 濤、李汛、李亞明、李曄雄、梁 軍、凌昌全、劉 嶸、劉天舒、劉秀峯、盧實春呂國悅、毛一雷、孟志強、彭濤、任偉新、施國明石洪成、石 明、史穎弘、宋天強、孫惠川、陶開山王建華、王 葵、王 魯、王文濤、王曉穎、王徵王志明、向邦德、肖永勝、邢寶才、徐建明、楊甲梅楊建勇、楊業發、楊雲柯、葉勝龍、尹震宇、曾勇張必翔、張博恆、張雷達、張水軍、張倜、張豔橋趙 明、趙永福、鄭紅剛、周樂杜、朱繼業、朱康順
祕書長: 周儉、孫惠川、王徵
祕 書: 劉嶸、史穎弘、肖永勝、張嵐、楊春、吳志峯、代智
6 參考文獻
[1] Zhou M, Wang H, Zeng X, et al. Mortality, morbidity, and risk factors in Chinaand its provinces, 1990-2017: a systematic analysis for the Global Burden of DiseaseStudy 2017[J]. Lancet, 2019, 394(10204): 1145-58.
[2] Chen W, Zheng R, Baade PD, et al. Cancer statistics in China, 2015[J]. CACancer J Clin, 2016, 66(2): 115-32.
[3]https://gco.iarc.fr/today/data/factsheets/cancers/11-Liver-fact-sheet.pdf.
[4] Bray F, Ferlay J, Soerjomataram I, et al. Global cancer statistics 2018: GLOBOCAN estimates of incidence and mortality worldwide for 36 cancers in185countries[J]. CA Cancer J Clin, 2018, 68(6): 394-424.
[5] Guyatt G, Oxman AD, Akl EA, et al. GRADE guidelines: 1. Introduction-GRADEevidence profiles and summary of findings tables[J]. J Clin Epidemiol, 2011, 64(4):383-94.
[6] Balshem H, Helfand M, Schünemann HJ, et al. GRADE guidelines: 3. Ratingthequality of evidence[J]. J Clin Epidemiol, 2011, 64(4): 401-6.
[7] Andrews JC, Schünemann HJ, Oxman AD, et al. GRADE guidelines: 15. Goingfrom evidence to recommendation-determinants of a recommendation's directionandstrength[J]. J Clin Epidemiol, 2013, 66(7): 726-35.
[8]https://www.asco.org/sites/new-www.asco.org/files/content-files/advocacy-and-policy/documents/Guidelines-Methodology-Manual_0.pdf
[9] Zhang BH, Yang BH, Tang ZY. Randomized controlled trial of screeningfor hepatocellular carcinoma[J]. J Cancer Res Clin Oncol, 2004, 130(7): 417-22.
[10] Hou JL, Zhao W, Lee C, et al. Outcomes of Long-term Treatment of ChronicHBV Infection With Entecavir or Other Agents From a Randomized Trial in24Countries[J]. Clin Gastroenterol Hepatol, 2020, 18(2): 457-67.e21.
[11] Fan R, Papatheodoridis G, Sun J, et al. aMAP risk score predicts hepatocellular carcinoma development in patients with chronic hepatitis[J]. J Hepatol, 2020, 73(6):1368-78.
[12] 郝新, 樊蓉, 郭亞兵, 等. 創建醫院社區一體化"金字塔"肝癌篩查模式,實現肝癌早篩早診早治[J]. 中華肝臟病雜誌, 2021, 29(4): 289-92.
[13] 王文平, 季正標, 董怡, 等. 實時導航超聲造影在小肝癌診斷中的應用研究[J]. 中華醫學超聲雜誌(電子版), 2016, 13(1): 56-60.
[14] Dong Y, Wang WP, Gan YH, et al. Radiofrequency ablation guidedbycontrast-enhanced ultrasound for hepatic malignancies: preliminary results[J]. ClinRadiol, 2014, 69(11): 1129-35.
[15] Dong Y, Wang WP, Mao F, et al. Contrast-enhanced ultrasound features of hepatocellular carcinoma not detected during the screening procedure[J]. ZGastroenterol, 2017, 55(8): 748-53.
[16] Wang WP, Dong Y, Cao J, et al. Detection and characterization of small superficially located focal liver lesions by contrast-enhanced ultrasound with highfrequency transducers[J]. Med Ultrason, 2017, 19(4): 349-56.
[17] Dong Y, Wang WP, Mao F, et al. Application of imaging fusion combiningcontrast-enhanced ultrasound and magnetic resonance imaging in detection of hepaticcellular carcinomas undetectable by conventional ultrasound[J]. J Gastroenterol Hepatol, 2016, 31(4): 822-8.
[18] Dong Y, Wang WP, Xu Y, et al. Point shear wave speed measurement indifferentiating benign and malignant focal liver lesions[J]. Med Ultrason, 2017, 19(3):259-64.
[19] Chen M, Cao J, Hu J, et al. Clinical-Radiomic Analysis for Pretreatment Prediction of Objective Response to First Transarterial ChemoembolizationinHepatocellular Carcinoma[J]. Liver Cancer, 2021, 10(1): 38-51.
[20] Lee YJ, Lee JM, Lee JS, et al. Hepatocellular carcinoma: diagnostic performanceof multidetector CT and MR imaging-a systematic review and meta-analysis[J]. Radiology, 2015, 275(1): 97-109.
[21] Liu X, Jiang H, Chen J, et al. Gadoxetic acid disodium-enhanced magneticresonance imaging outperformed multidetector computed tomography in diagnosingsmall hepatocellular carcinoma: A meta-analysis[J]. Liver Transpl, 2017, 23(12): 1505-18.
[22] Marrero JA, Kulik LM, Sirlin CB, et al. Diagnosis, Staging, and Management of Hepatocellular Carcinoma: 2018 Practice Guidance by the American Association for the Study of Liver Diseases[J]. Hepatology, 2018, 68(2): 723-50.
[23] Vogel A, Cervantes A, Chau I, et al. Hepatocellular carcinoma: ESMOClinical Practice Guidelines for diagnosis, treatment and follow-up[J]. Ann Oncol, 2018, 29(Suppl 4): iv238-iv55.
[24] Omata M, Cheng AL, Kokudo N, et al. Asia-Pacific clinical practice guidelineson the management of hepatocellular carcinoma: a 2017 update[J]. Hepatol Int, 2017, 11(4): 317-70.
[25] Cho ES, Choi JY. MRI features of hepatocellular carcinoma related to biologicbehavior[J]. Korean J Radiol, 2015, 16(3): 449-64.
[26] Hwang J, Kim YK, Jeong WK, et al. Nonhypervascular Hypointense Nodules at Gadoxetic Acid-enhanced MR Imaging in Chronic Liver Disease: Diffusion-weightedImaging for Characterization[J]. Radiology, 2015, 276(1): 137-46.
[27] Zeng MS, Ye HY, Guo L, et al. Gd-EOB-DTPA-enhanced magnetic resonanceimaging for focal liver lesions in Chinese patients: a multicenter, open-label, phase III study[J]. Hepatobiliary Pancreat Dis Int, 2013, 12(6): 607-16.
[28] Ichikawa T, Saito K, Yoshioka N, et al. Detection and characterization of focal liver lesions: a Japanese phase III, multicenter comparison between gadoxetic aciddisodium-enhanced magnetic resonance imaging and contrast-enhanced computedtomography predominantly in patients with hepatocellular carcinoma and chronicliver disease[J]. Invest Radiol, 2010, 45(3): 133-41.
[29] Wang W, Yang C, Zhu K, et al. Recurrence after Curative Resectionof HBV-related Hepatocellular Carcinoma: Diagnostic Algorithms on GadoxeticAcid-enhanced MRI. Liver Transplantation, 2020, 26(6):751-63.
[30] Yoo SH, Choi JY, Jang JW, et al. Gd-EOB-DTPA-enhanced MRI is better thanMDCT in decision making of curative treatment for hepatocellular carcinoma[J]. AnnSurg Oncol, 2013, 20(9): 2893-900.
[31] Rao SX, Wang J, Wang J, et al. Chinese consensus on the clinical applicationof hepatobiliary magnetic resonance imaging contrast agent: Gadoxetic acid disodium[J]. J Dig Dis, 2019, 20(2): 54-61.
[32] Renzulli M, Biselli M, Brocchi S, et al. New hallmark of hepatocellular carcinoma, early hepatocellular carcinoma and high-grade dysplastic nodules onGd-EOB-DTPA MRI in patients with cirrhosis: a new diagnostic algorithm[J]. Gut, 2018, 67(9): 1674-82.
[33] Xu X, Zhang HL, Liu QP, et al. Radiomic analysis of contrast-enhancedCTpredicts microvascular invasion and outcome in hepatocellular carcinoma[J]. JHepatol, 2019, 70(6): 1133-44.
[34] Chong HH, Yang L, Sheng RF, et al. Multi-scale and multi-parametric radiomicsof gadoxetate disodium-enhanced MRI predicts microvascular invasion and outcomein patients with solitary hepatocellular carcinoma ≤ 5 cm[J]. Eur Radiol, 2021, 31(7): 4824-38.
[35] Yang L, Gu D, Wei J, et al. A Radiomics Nomogram for Preoperative Predictionof Microvascular Invasion in Hepatocellular Carcinoma[J]. Liver Cancer, 2019, 8(5): 373-86.
[36] Lei Z, Li J, Wu D, et al. Nomogram for Preoperative Estimationof Microvascular Invasion Risk in Hepatitis B Virus-Related Hepatocellular CarcinomaWithin the Milan Criteria[J]. JAMA Surg, 2016, 151(4): 356-63.
[37] Lin CY, Chen JH, Liang JA, et al. 18F-FDG PET or PET/CT for detectingextrahepatic metastases or recurrent hepatocellular carcinoma: a systematic reviewand meta-analysis[J]. Eur J Radiol, 2012, 81(9): 2417-22.
[38] Park JW, Kim JH, Kim SK, et al. A prospective evaluation of 18F-FDGand11C-acetate PET/CT for detection of primary and metastatic hepatocellular carcinoma[J]. J Nucl Med, 2008, 49(12): 1912-21.
[39] Boellaard R, O'doherty MJ, Weber WA, et al. FDG PET and PET/CT: EANMprocedure guidelines for tumour PET imaging: version 1.0[J]. Eur J Nucl MedMol Imaging, 2010, 37(1): 181-200.
[40] Chalian H, Tore HG, Horowitz JM, et al. Radiologic assessment of response totherapy: comparison of RECIST Versions 1.1 and 1.0[J]. Radiographics, 2011, 31(7): 2093-105.
[41] Wahl RL, Jacene H, Kasamon Y, et al. From RECIST to PERCIST: EvolvingConsiderations for PET response criteria in solid tumors[J]. J Nucl Med, 2009, 50Suppl 1(Suppl 1): 122S-50S.
[42] Ferda J, Ferdova E, Baxa J, et al. The role of 18F-FDG accumulation and arterial enhancement as biomarkers in the assessment of typing, grading and stagingof hepatocellular carcinoma using 18F-FDG-PET/CT with integrated dual-phase CTangiography[J]. Anticancer Res, 2015, 35(4): 2241-6.
[43] Hyun SH, Eo JS, Lee JW, et al. Prognostic value of 18F-fluorodeoxyglucosepositron emission tomography/computed tomography in patients with BarcelonaClinic Liver Cancer stages 0 and A hepatocellular carcinomas: a multicenter retrospective cohort study[J]. Eur J Nucl Med Mol Imaging, 2016.
[44] Lee JW, Oh JK, Chung YA, et al. Prognostic Significance of ¹⁸F-FDGUptake inHepatocellular Carcinoma Treated with Transarterial Chemoembolizationor Concurrent Chemoradiotherapy: A Multicenter Retrospective Cohort Study[J]. J Nucl Med, 2016, 57(4): 509-16.
[45] Na SJ, Oh JK, Hyun SH, et al. (18)F-FDG PET/CT Can Predict Survival of Advanced Hepatocellular Carcinoma Patients: A Multicenter Retrospective Cohort Study[J]. J Nucl Med, 2017, 58(5): 730-6.
[46] Bertagna F, Bertoli M, Bosio G, et al. Diagnostic role of radiolabelled cholinePET or PET/CT in hepatocellular carcinoma: a systematic reviewandmeta-analysis[J]. Hepatol Int, 2014, 8(4): 493-500.
[47] Cheung TT, Ho CL, Lo CM, et al. 11C-acetate and 18F-FDG PET/CT for clinical staging and selection of patients with hepatocellular carcinoma for liver transplantation on the basis of Milan criteria: surgeon's perspective[J]. J Nucl Med, 2013, 54(2): 192-200.
[48] Zhang Y, Shi H, Cheng D, et al. Added value of SPECT/spiral CT versus SPECTin diagnosing solitary spinal lesions in patients with extraskeletal malignancies[J]. Nucl Med Commun, 2013, 34(5): 451-8.
[49] Hectors SJ, Wagner M, Besa C, et al. Multiparametric FDG-PET/MRI of Hepatocellular Carcinoma: Initial Experience[J]. Contrast Media Mol Imaging, 2018, 2018: 5638283.
[50] Zhou J, Yu L, Gao X, et al. Plasma microRNA panel to diagnose hepatitis Bvirus-related hepatocellular carcinoma[J]. J Clin Oncol, 2011, 29(36): 4781-8.
[51] Best J, Bechmann LP, Sowa JP, et al. GALAD Score Detects EarlyHepatocellular Carcinoma in an International Cohort of Patients With NonalcoholicSteatohepatitis[J]. Clin Gastroenterol Hepatol, 2020, 18(3): 728-35.e4.
[52] Forner A, Vilana R, Ayuso C, et al. Diagnosis of hepatic nodules 20 mmor smaller in cirrhosis: Prospective validation of the noninvasive diagnostic criteria for hepatocellular carcinoma[J]. Hepatology, 2008, 47(1): 97-104.
[53] Roberts LR, Sirlin CB, Zaiem F, et al. Imaging for the diagnosis of hepatocellular carcinoma: A systematic review and meta-analysis[J]. Hepatology, 2018, 67(1): 401-21.
[54] EASL Clinical Practice Guidelines: Management of hepatocellular carcinoma[J]. J Hepatol, 2018, 69(1): 182-236.
[55] Huang YH, Zhang CZ, Huang QS, et al. Clinicopathologic features, tumor immune microenvironment and genomic landscape of Epstein-Barr virus-associatedintrahepatic cholangiocarcinoma[J]. J Hepatol, 2021, 74(4): 838-49.
[56] Yu WL, Yu G, Dong H, et al. Proteomics analysis identified TPI1 as a novel biomarker for predicting recurrence of intrahepatic cholangiocarcinoma[J]. JGastroenterol, 2020, 55(12): 1171-82.
[57] Paradis V, Fukayama M, Park Y, et al. Tumours of liver and intrahepatic bileducts[M]. 5 ed. Lyon, France: IARC Press, 2019.
[58] Cong WM. Surgical pathology of hepatobiliary tumors[M]. 1 ed. Singapore: Springer, 2017.
[59] Cong WM, Bu H, Chen J, et al. Practice guidelines for the pathological diagnosisof primary liver cancer: 2015 update[J]. World J Gastroenterol, 2016, 22(42): 9279-87.
[60] Chen L, Chen S, Zhou Q, et al. Microvascular Invasion Status and Its Survival Impact in Hepatocellular Carcinoma Depend on Tissue Sampling Protocol[J]. AnnSurg Oncol, 2021, 28(11): 6747-57.
[61] Nara S, Shimada K, Sakamoto Y, et al. Prognostic impact of marginal resectionfor patients with solitary hepatocellular carcinoma: evidence from570hepatectomies[J]. Surgery, 2012, 151(4): 526-36.
[62] Cong W: [Hepacocellular Carcinoma], Cong W, editor, Surgical pathology of liver and gallbaldder tumors, Beijing: People's Medical Publishing House, 2015:276-320.
[63] Scheuer PJ. Classification of chronic viral hepatitis: a need for reassessment[J]. JHepatol, 1991, 13(3): 372-4.
[64] Regimens for prevention and treatment of viral hepatitis[J]. Chinese Journal of Infectious Diseases, 2001, 19(1): 56-62.
[65] Guidelines for the Prevention, Care and Treatment of Persons with ChronicHepatitis B Infection, Geneva, 2015.
[66] Rodriguez-Peralvarez M, Luong TV, Andreana L, et al. A systematic review of microvascular invasion in hepatocellular carcinoma: diagnostic and prognosticvariability[J]. Ann Surg Oncol, 2013, 20(1): 325-39.
[67] Chinese Societies of Liver Cancer Ca-CA, Liver Cancer Study Group CSOH, Chinese Medical Association, Chinese Societies of Pathology Ca-CA, et al. Evidence-based practice guidelines for the standardized pathological diagnosis of primary liver cancer(2015 edition)[J]. Chinese Journal of Hepatobiliary Surgery, 2015, 21(3): 145-51.
[68] Sheng X, Ji Y, Ren GP, et al. A standardized pathological proposal for evaluatingmicrovascular invasion of hepatocellular carcinoma: a multicenter studybyLCPGC[J]. Hepatol Int, 2020, 14(6): 1034-47.
[69] Isik B, Gonultas F, Sahin T, et al. Microvascular Venous InvasioninHepatocellular Carcinoma: Why Do Recurrences Occur?[J]. J Gastrointest Cancer, 2020, 51(4): 1133-6.
[70] Zhang X, Li J, Shen F, et al. Significance of presence of microvascular invasionin specimens obtained after surgical treatment of hepatocellular carcinoma[J]. JGastroenterol Hepatol, 2018, 33(2): 347-54.
[71] Travis WD, Dacic S, Wistuba I, et al. IASLC MultidisciplinaryRecommendations for Pathologic Assessment of Lung Cancer Resection SpecimensAfter Neoadjuvant Therapy[J]. J Thorac Oncol, 2020, 15(5): 709-40.
[72] Allard MA, Sebagh M, Ruiz A, et al. Does pathological response after transarterial chemoembolization for hepatocellular carcinoma in cirrhotic patientswith cirrhosis predict outcome after liver resection or transplantation?[J]. J Hepatol, 2015, 63(1): 83-92
[73] Stein JE, Lipson EJ, Cottrell TR, et al. Pan-Tumor Pathologic Scoringof Response to PD-(L)1 Blockade[J]. Clin Cancer Res, 2020, 26(3): 545-51.
[74] Imamura H, Seyama Y, Kokudo N, et al. One thousand fifty-six hepatectomieswithout mortality in 8 years[J]. Arch Surg, 2003, 138(11): 1198-206; discussion 206.
[75] Kubota K, Makuuchi M, Kusaka K, et al. Measurement of liver volume andhepatic functional reserve as a guide to decision-making in resectional surgery for hepatic tumors[J]. Hepatology, 1997, 26(5): 1176-81.
[76] Bruix J, Castells A, Bosch J, et al. Surgical resection of hepatocellular carcinomain cirrhotic patients: prognostic value of preoperative portal pressure[J]. Gastroenterology, 1996, 111(4): 1018-22.
[77] Cescon M, Colecchia A, Cucchetti A, et al. Value of transient elastographymeasured with FibroScan in predicting the outcome of hepatic resection for hepatocellular carcinoma[J]. Ann Surg, 2012, 256(5): 706-12; discussion 12-3.
[78] Shen Y, Zhou C, Zhu G, et al. Liver Stiffness Assessed by Shear WaveElastography Predicts Postoperative Liver Failure in Patients with Hepatocellular Carcinoma[J]. J Gastrointest Surg, 2017, 21(9): 1471-9.
[79] Rajakannu M, Cherqui D, Ciacio O, et al. Liver stiffness measurement bytransient elastography predicts late posthepatectomy outcomes in patients undergoingresection for hepatocellular carcinoma[J]. Surgery, 2017, 162(4): 766-74.
[80] Zhong JH, Ke Y, Gong WF, et al. Hepatic resection associated with good survival for selected patients with intermediate and advanced-stage hepatocellular carcinoma[J]. Ann Surg, 2014, 260(2): 329-40.
[81] Xiao H, Zhang B, Mei B, et al. Hepatic resection for hepatocellular carcinomainpatients with portal hypertension: a long-term benefit compared with transarterial chemoembolization and thermal ablation[J]. Medicine (Baltimore), 2015, 94(7): e495.
[82] Bosch J, Abraldes JG, Berzigotti A, et al. The clinical use of HVPGmeasurements in chronic liver disease[J]. Nat Rev Gastroenterol Hepatol, 2009, 6(10):573-82.
[83] Chen X, Zhai J, Cai X, et al. Severity of portal hypertension and prediction of postoperative liver failure after liver resection in patients with Child-Pugh gradeAcirrhosis[J]. Br J Surg, 2012, 99(12): 1701-10.
[84] Chen MS, Li JQ, Zheng Y, et al. A prospective randomized trial comparingpercutaneous local ablative therapy and partial hepatectomy for small hepatocellular carcinoma[J]. Ann Surg, 2006, 243(3): 321-8.
[85] Kudo M, Hasegawa K, Kawaguchi Y, et al. A multicenter randomized controlledtrial to evaluate the efficacy of surgery versus radiofrequency ablation for small hepatocellular carcinoma (SURF trial): Analysis of overall survival[J]. Journal of Clinical Oncology, 2021, 39(15_suppl): 4093-.
[86] Mohkam K, Dumont PN, Manichon AF, et al. No-touch multibipolar radiofrequency ablation vs. surgical resection for solitary hepatocellular carcinomaranging from 2 to 5cm[J]. J Hepatol, 2018, 68(6): 1172-80.
[87] Xu XL, Liu XD, Liang M, et al. Radiofrequency Ablation versus HepaticResection for Small Hepatocellular Carcinoma: Systematic Review of RandomizedControlled Trials with Meta-Analysis and Trial Sequential Analysis[J]. Radiology, 2018, 287(2): 461-72.
[88] Liu PH, Hsu CY, Hsia CY, et al. Surgical Resection Versus RadiofrequencyAblation for Single Hepatocellular Carcinoma ≤ 2 cm in a Propensity Score Model[J]. Ann Surg, 2016, 263(3): 538-45.
[89] Feng K, Yan J, Li X, et al. A randomized controlled trial of radiofrequencyablation and surgical resection in the treatment of small hepatocellular carcinoma[J]. JHepatol, 2012, 57(4): 794-802.
[90] Xu Q, Kobayashi S, Ye X, et al. Comparison of hepatic resectionandradiofrequency ablation for small hepatocellular carcinoma: a meta-analysis of 16,103patients[J]. Sci Rep, 2014, 4: 7252.
[91] Xia Y, Li J, Liu G, et al. Long-term Effects of Repeat HepatectomyvsPercutaneous Radiofrequency Ablation Among Patients With Recurrent Hepatocellular Carcinoma: A Randomized Clinical Trial[J]. JAMA Oncol, 2020, 6(2):255-63.
[92] Yin L, Li H, Li AJ, et al. Partial hepatectomy vs. transcatheter arterial chemoembolization for resectable multiple hepatocellular carcinoma beyond MilanCriteria: a RCT[J]. J Hepatol, 2014, 61(1): 82-8.
[93] Torzilli G, Belghiti J, Kokudo N, et al. A snapshot of the effective indications andresults of surgery for hepatocellular carcinoma in tertiary referral centers: is it adherent to the EASL/AASLD recommendations?: an observational study of the HCCEast-West study group[J]. Ann Surg, 2013, 257(5): 929-37.
[94] Wang K, Guo WX, Chen MS, et al. Multimodality Treatment for Hepatocellular Carcinoma With Portal Vein Tumor Thrombus: A Large-Scale, Multicenter, Propensity Mathching Score Analysis[J]. Medicine (Baltimore), 2016, 95(11): e3015.
[95] Wei X, Jiang Y, Zhang X, et al. Neoadjuvant Three-Dimensional Conformal Radiotherapy for Resectable Hepatocellular Carcinoma With Portal Vein Tumor Thrombus: A Randomized, Open-Label, Multicenter Controlled Study[J]. J ClinOncol, 2019: Jco1802184.
[96] Li XL, Zhu XD, Cai H, et al. Postoperative alpha-fetoprotein response predictstumor recurrence and survival after hepatectomy for hepatocellular carcinoma: Apropensity score matching analysis[J]. Surgery, 2019, 165(6): 1161-7.
[97] Yang J, Tao HS, Cai W, et al. Accuracy of actual resected liver volume inanatomical liver resections guided by 3-dimensional parenchymal staining usingfusion indocyanine green fluorescence imaging[J]. J Surg Oncol, 2018, 118(7): 1081-7.
[98] Mise Y, Hasegawa K, Satou S, et al. How Has Virtual Hepatectomy ChangedthePractice of Liver Surgery?: Experience of 1194 Virtual Hepatectomy Before Liver Resection and Living Donor Liver Transplantation[J]. Ann Surg, 2018, 268(1):127-33.
[99] 中華醫學會數字醫學分會, 中國研究型醫院學會數字智能化外科專業委員會, 中國醫師協會肝癌專業委員會, 等. 計算機輔助聯合吲哚菁綠分子熒光影像技術在肝臟腫瘤診斷和手術導航中應用指南(2019 版)[J]. 中國實用外科雜誌, 2019, 39(7): 641-50,54.
[100] Jiang HT, Cao JY. Impact of laparoscopic versus open hepatectomyonperioperative clinical outcomes of patients with primary hepatic carcinoma[J]. ChinMed Sci J, 2015, 30(2): 80-3.
[101] 中國研究型醫院學會肝膽胰外科專業委員會. 腹腔鏡肝切除術治療肝細胞癌中國專家共識(2020 版)[J]. 中華消化外科雜誌, 2020, 19(11): 1119-34.
[102] Wang X, Teh CSC, Ishizawa T, et al. Consensus Guidelines for the Use of Fluorescence Imaging in Hepatobiliary Surgery[J]. Ann Surg, 2021, 274(1): 97-106.
[103] 夏永祥, 張峯, 李相成, 等. 原發性肝癌 10 966 例外科治療分析[J]. 中華外科雜誌, 2021, 59(1): 6-17.
[104] Hidaka M, Eguchi S, Okuda K, et al. Impact of Anatomical Resectionfor Hepatocellular Carcinoma With Microportal Invasion (vp1): A Multi-institutional Study by the Kyushu Study Group of Liver Surgery[J]. Ann Surg, 2020, 271(2):339-46.
[105] Zhong FP, Zhang YJ, Liu Y, et al. Prognostic impact of surgical margininpatients with hepatocellular carcinoma: A meta-analysis[J]. Medicine (Baltimore), 2017, 96(37): e8043. [106] Shi M, Guo RP, Lin XJ, et al. Partial hepatectomy with wide versus narrowresection margin for solitary hepatocellular carcinoma: a prospective randomizedtrial[J]. Ann Surg, 2007, 245(1): 36-43. [107] Yang P, Si A, Yang J, et al. A wide-margin liver resection improves long-termoutcomes for patients with HBV-related hepatocellular carcinoma with microvascular invasion[J]. Surgery, 2019, 165(4): 721-30. [108] Liu CL, Fan ST, Lo CM, et al. Anterior approach for major right hepaticresection for large hepatocellular carcinoma[J]. Ann Surg, 2000, 232(1): 25-31.
[109] Zhou C, Peng Y, Zhou K, et al. Surgical resection plus radiofrequency ablationfor the treatment of multifocal hepatocellular carcinoma[J]. Hepatobiliary Surg Nutr, 2019, 8(1): 19-28.
[110] Zhang ZM, Lai EC, Zhang C, et al. The strategies for treating primaryhepatocellular carcinoma with portal vein tumor thrombus[J]. Int J Surg, 2015, 20:8-16.
[111] Fu SY, Lau WY, Li AJ, et al. Liver resection under total vascular exclusionwithor without preceding Pringle manoeuvre[J]. Br J Surg, 2010, 97(1): 50-5.
[112] Satoh S, Ikai I, Honda G, et al. Clinicopathologic evaluation of hepatocellular carcinoma with bile duct thrombi[J]. Surgery, 2000, 128(5): 779-83.
[113] Kim DS, Kim BW, Hatano E, et al. Surgical Outcomes of Hepatocellular Carcinoma With Bile Duct Tumor Thrombus: A Korea-Japan Multicenter Study[J]. Ann Surg, 2020, 271(5): 913-21.
[114] Zhu XD, Huang C, Shen YH, et al. Downstaging and Resection of InitiallyUnresectable Hepatocellular Carcinoma with Tyrosine Kinase Inhibitor andAnti-PD-1 Antibody Combinations[J]. Liver Cancer, 2021, 10(4): 320-9.
[115] 孫惠川, 謝青, 莢衛東, 等. 肝癌轉化治療中國專家共識(2021 版)[J]. 中國實用外科雜誌, 2021, 41(06): 618-32.
[116] 張雯雯, 胡丙洋, 韓駿, 等. PD-1 抑制劑與多靶點酪氨酸激酶抑制劑聯合方案用於進展期肝癌轉化治療研究的初步報告[J]. 中華肝膽外科雜誌, 2020, 26(12): 947-8.
[117] He M, Li Q, Zou R, et al. Sorafenib Plus Hepatic Arterial Infusion of Oxaliplatin, Fluorouracil, and Leucovorin vs Sorafenib Alone for Hepatocellular Carcinoma With Portal Vein Invasion: A Randomized Clinical Trial[J]. JAMAOncol, 2019, 5(7): 953-60.
[118] Chen X, Zhang Y, Zhang N, et al. Lenvatinib combined nivolumab injectionfollowed by extended right hepatectomy is a feasible treatment for patients with 101 massive hepatocellular carcinoma: a case report[J]. Onco Targets Ther, 2019, 12: 7355-9.
[119] He MK, Le Y, Li QJ, et al. Hepatic artery infusion chemotherapy usingmFOLFOX versus transarterial chemoembolization for massive unresectablehepatocellular carcinoma: a prospective non-randomized study[J]. Chin J Cancer, 2017, 36(1): 83.
[120] Zhang Y, Huang G, Wang Y, et al. Is Salvage Liver Resection Necessaryfor Initially Unresectable Hepatocellular Carcinoma Patients Downstaged byTransarterial Chemoembolization? Ten Years of Experience[J]. Oncologist, 2016, 21(12): 1442-9.
[121] Lyu N, Kong Y, Mu L, et al. Hepatic arterial infusion of oxaliplatin plusfluorouracil/leucovorin vs. sorafenib for advanced hepatocellular carcinoma[J]. JHepatol, 2018, 69(1): 60-9.
[122] Byun HK, Kim HJ, Im YR, et al. Dose escalation by intensity modulatedradiotherapy in liver-directed concurrent chemoradiotherapy for locally advancedBCLC stage C hepatocellular carcinoma[J]. Radiother Oncol, 2019, 133: 1-8.
[123] Li B, Qiu J, Zheng Y, et al. Conversion to Resectability Using Transarterial Chemoembolization Combined With Hepatic Arterial Infusion Chemotherapy for Initially Unresectable Hepatocellular Carcinoma[J]. Annals of Surgery Open, 2021, 2(2): e057.
[124] He MK, Liang RB, Zhao Y, et al. Lenvatinib, toripalimab, plus hepatic arterial infusion chemotherapy versus lenvatinib alone for advanced hepatocellular carcinoma[J]. Ther Adv Med Oncol, 2021, 13: 17588359211002720.
[125] Wakabayashi H, Okada S, Maeba T, et al. Effect of preoperative portal veinembolization on major hepatectomy for advanced-stage hepatocellular carcinomas ininjured livers: a preliminary report[J]. Surg Today, 1997, 27(5): 403-10.
[126] 鄭樹國, 李建偉, 肖樂, 等. 全腹腔鏡聯合肝臟離斷和門靜脈結紮的二步肝切除術治療肝硬化肝癌[J]. 中華消化外科雜誌, 2014, 13(7): 502-7.
[127] Hong DF, Zhang YB, Peng SY, et al. Percutaneous Microwave Ablation Liver Partition and Portal Vein Embolization for Rapid Liver Regeneration: AMinimallyInvasive First Step of ALPPS for Hepatocellular Carcinoma[J]. Ann Surg, 2016, 264(1): e1-2.
[128] D'haese JG, Neumann J, Weniger M, et al. Should ALPPS be Used for Liver Resection in Intermediate-Stage HCC?[J]. Ann Surg Oncol, 2016, 23(4): 1335-43.
[129] Li PP, Huang G, Jia NY, et al. Associating liver partition and portal vein ligationfor staged hepatectomy versus sequential transarterial chemoembolization and portal vein embolization in staged hepatectomy for HBV-related hepatocellular carcinoma: arandomized comparative study[J]. Hepatobiliary Surgery and Nutrition, 2020.
[130] Wang Z, Peng Y, Hu J, et al. Associating Liver Partition and Portal VeinLigation for Staged Hepatectomy for Unresectable Hepatitis B Virus-relatedHepatocellular Carcinoma: A Single Center Study of 45 Patients[J]. Ann Surg, 2020, 271(3): 534-41.
[131] Shi HY, Wang SN, Wang SC, et al. Preoperative transarterial chemoembolization and resection for hepatocellular carcinoma: a nationwide Taiwandatabase analysis of long-term outcome predictors[J]. J Surg Oncol, 2014, 109(5): 487-93.
[132] Zhou WP, Lai EC, Li AJ, et al. A prospective, randomized, controlled trial of preoperative transarterial chemoembolization for resectable large hepatocellular carcinoma[J]. Ann Surg, 2009, 249(2): 195-202.
[133] Kaseb AO, Cao HST, Mohamed YI, et al. Final results of a randomized, openlabel, perioperative phase II study evaluating nivolumab alone or nivolumabplusipilimumab in patients with resectable HCC[J]. Journal of Clinical Oncology, 2020, 38(15_suppl): 4599-.
[134] Wang Z, Ren Z, Chen Y, et al. Adjuvant Transarterial Chemoembolization for HBV-Related Hepatocellular Carcinoma After Resection: A Randomized ControlledStudy[J]. Clin Cancer Res, 2018, 24(9): 2074-81.
[135] Wei W, Jian PE, Li SH, et al. Adjuvant transcatheter arterial chemoembolizationafter curative resection for hepatocellular carcinoma patients with solitary tumor andmicrovascular invasion: a randomized clinical trial of efficacy and safety[J]. Cancer Commun (Lond), 2018, 38(1): 61.
[136] Chen Q, Shu C, Laurence AD, et al. Effect of Huaier granule on recurrence after curative resection of HCC: a multicentre, randomised clinical trial[J]. Gut, 2018, 67(11): 2006-16.
[137] Huang G, Li PP, Lau WY, et al. Antiviral Therapy Reduces Hepatocellular Carcinoma Recurrence in Patients With Low HBV-DNA Levels: ARandomizedControlled Trial[J]. Ann Surg, 2018, 268(6): 943-54.
[138] Yin J, Li N, Han Y, et al. Effect of antiviral treatment with nucleotide/nucleosideanalogs on postoperative prognosis of hepatitis B virus-related hepatocellular carcinoma: a two-stage longitudinal clinical study[J]. J Clin Oncol, 2013, 31(29):3647-55.
[139] Huang G, Lau WY, Wang ZG, et al. Antiviral therapy improves postoperativesurvival in patients with hepatocellular carcinoma: a randomized controlled trial[J]. Ann Surg, 2015, 261(1): 56-66.
[140] Singal AG, Lim JK, Kanwal F. AGA Clinical Practice Update on InteractionBetween Oral Direct-Acting Antivirals for Chronic Hepatitis C InfectionandHepatocellular Carcinoma: Expert Review[J]. Gastroenterology, 2019, 156(8):2149-57.
[141] Fan J, Zhou J, Wu ZQ, et al. Efficacy of different treatment strategies for hepatocellular carcinoma with portal vein tumor thrombosis[J]. World J Gastroenterol, 2005, 11(8): 1215-9.
[142] Lo CM, Liu CL, Chan SC, et al. A randomized, controlled trial of postoperativeadjuvant interferon therapy after resection of hepatocellular carcinoma[J]. Ann Surg, 2007, 245(6): 831-42.
[143] Sun HC, Tang ZY, Wang L, et al. Postoperative interferon alpha treatment postponed recurrence and improved overall survival in patients after curative resection of HBV-related hepatocellular carcinoma: a randomized clinical trial[J]. JCancer Res Clin Oncol, 2006, 132(7): 458-65.
[144] Nishiguchi S, Tamori A, Kubo S. Effect of long-term postoperative interferontherapy on intrahepatic recurrence and survival rate after resection of hepatitis Cvirus-related hepatocellular carcinoma[J]. Intervirology, 2005, 48(1): 71-5.
[145] Mazzaferro V, Romito R, Schiavo M, et al. Prevention of hepatocellular carcinoma recurrence with alpha-interferon after liver resection in HCVcirrhosis[J]. Hepatology, 2006, 44(6): 1543-54.
[146] Ji J, Shi J, Budhu A, et al. MicroRNA expression, survival, and response tointerferon in liver cancer[J]. N Engl J Med, 2009, 361(15): 1437-47.
[147] Sun HC, Zhu XD, Zhou J, et al. Effect of postoperative apatinib treatment after resection of hepatocellular carcinoma with portal vein invasion: A phase II study[J]. JClin Oncol, 2020, 38(4_suppl): abstr 514.
[148] Sapisochin G, Bruix J. Liver transplantation for hepatocellular carcinoma: outcomes and novel surgical approaches[J]. Nat Rev Gastroenterol Hepatol, 2017, 14(4): 203-17.
[149] Fan J, Yang GS, Fu ZR, et al. Liver transplantation outcomes in 1,078hepatocellular carcinoma patients: a multi-center experience in Shanghai, China[J]. JCancer Res Clin Oncol, 2009, 135(10): 1403-12.
[150] Zheng SS, Xu X, Wu J, et al. Liver transplantation for hepatocellular carcinoma: Hangzhou experiences[J]. Transplantation, 2008, 85(12): 1726-32.
[151] Li J, Yan LN, Yang J, et al. Indicators of prognosis after liver transplantationinChinese hepatocellular carcinoma patients[J]. World J Gastroenterol, 2009, 15(33): 4170-6.
[152] 邵卓,楊廣順,楊寧,等.三亞共識在原發性肝癌肝移植治療中的運用[J]. 中國實用外科雜誌, 2008, 28(6): 466-9.
[153] Kulik L, Heimbach JK, Zaiem F, et al. Therapies for patients withhepatocellular carcinoma awaiting liver transplantation: A systematic reviewandmeta-analysis[J]. Hepatology, 2018, 67(1): 381-400.
[154] Lee S, Kim KW, Song GW, et al. The Real Impact of Bridging or Downstagingon Survival Outcomes after Liver Transplantation for Hepatocellular Carcinoma[J]. Liver Cancer, 2020, 9(6): 721-33.
[155] Mazzaferro V, Citterio D, Bhoori S, et al. Liver transplantation in hepatocellular carcinoma after tumour downstaging (XXL): a randomised, controlled, phase 2b/3trial[J]. Lancet Oncol, 2020, 21(7): 947-56.
[156] Mehta N, Guy J, Frenette CT, et al. Excellent Outcomes of Liver Transplantation Following Down-Staging of Hepatocellular Carcinoma to WithinMilan Criteria: A Multicenter Study[J]. Clin Gastroenterol Hepatol, 2018, 16(6): 955-64.
[157] Llovet JM, Pavel M, Rimola J, et al. Pilot study of living donor liver transplantation for patients with hepatocellular carcinoma exceeding Milan Criteria(Barcelona Clinic Liver Cancer extended criteria)[J]. Liver Transpl, 2018, 24(3):369-79.
[158] Pinheiro RS, Waisberg DR, Nacif LS, et al. Living donor liver transplantationfor hepatocellular cancer: an (almost) exclusive Eastern procedure?[J]. Transl Gastroenterol Hepatol, 2017, 2: 68.
[159] Sposito C, Cucchetti A, Mazzaferro V. Assessing Competing Risks for DeathFollowing Liver Transplantation for Hepatocellular Carcinoma[J]. Dig Dis Sci, 2019, 64(4): 1001-7.
[160] Segev DL, Sozio SM, Shin EJ, et al. Steroid avoidance in liver transplantation: meta-analysis and meta-regression of randomized trials[J]. Liver Transpl, 2008, 14(4):512-25.
[161] Rodriguez-Peralvarez M, Tsochatzis E, Naveas MC, et al. Reduced exposure tocalcineurin inhibitors early after liver transplantation prevents recurrence of hepatocellular carcinoma[J]. J Hepatol, 2013, 59(6): 1193-9.
[162] Liang W, Wang D, Ling X, et al. Sirolimus-based immunosuppression in liver transplantation for hepatocellular carcinoma: a meta-analysis[J]. Liver Transpl, 2012, 18(1): 62-9.
[163] Zhou J, Wang Z, Wu ZQ, et al. Sirolimus-based immunosuppression therapyinliver transplantation for patients with hepatocellular carcinoma exceeding the Milancriteria[J]. Transplant Proc, 2008, 40(10): 3548-53.
[164] Geissler EK, Schnitzbauer AA, Zulke C, et al. Sirolimus Use in Liver Transplant Recipients With Hepatocellular Carcinoma: A Randomized, Multicenter, Open-Label Phase 3 Trial[J]. Transplantation, 2016, 100(1): 116-25.
[165] Thorat A, Jeng LB, Yang HR, et al. Assessing the role of everolimus in reducinghepatocellular carcinoma recurrence after living donor liver transplantationfor patients within the UCSF criteria: re-inventing the role of mammalian target of rapamycin inhibitors[J]. Ann Hepatobiliary Pancreat Surg, 2017, 21(4): 205-11.
[166] Schnitzbauer AA, Filmann N, Adam R, et al. mTOR Inhibition Is Most Beneficial After Liver Transplantation for Hepatocellular Carcinoma in Patients WithActive Tumors[J]. Ann Surg, 2020, 272(5): 855-62.
[167] Filgueira NA. Hepatocellular carcinoma recurrence after liver transplantation: Risk factors, screening and clinical presentation[J]. World J Hepatol, 2019, 11(3):261-72.
[168] Au KP, Chok KSH. Multidisciplinary approach for post-liver transplant recurrence of hepatocellular carcinoma: A proposed management algorithm[J]. WorldJ Gastroenterol, 2018, 24(45): 5081-94.
[169] Iavarone M, Invernizzi F, Czauderna C, et al. Preliminary experience on safetyof regorafenib after sorafenib failure in recurrent hepatocellular carcinoma after liver transplantation[J]. Am J Transplant, 2019, 19(11): 3176-84.
[170] Nordness MF, Hamel S, Godfrey CM, et al. Fatal hepatic necrosis after nivolumab as a bridge to liver transplant for HCC: Are checkpoint inhibitors safe for the pretransplant patient?[J]. Am J Transplant, 2020, 20(3): 879-83.
[171] Shi GM, Wang J, Huang XW, et al. Graft Programmed Death Ligand1Expression as a Marker for Transplant Rejection Following Anti-Programmed Death1Immunotherapy for Recurrent Liver Tumors[J]. Liver Transpl, 2021, 27(3): 444-9.
[172] Hasegawa K, Aoki T, Ishizawa T, et al. Comparison of the therapeutic outcomesbetween surgical resection and percutaneous ablation for small hepatocellular carcinoma[J]. Ann Surg Oncol, 2014, 21 Suppl 3: S348-55.
[173] Li L, Zhang J, Liu X, et al. Clinical outcomes of radiofrequency ablationandsurgical resection for small hepatocellular carcinoma: a meta-analysis[J]. JGastroenterol Hepatol, 2012, 27(1): 51-8.
[174] Huang J, Yan L, Cheng Z, et al. A randomized trial comparing radiofrequencyablation and surgical resection for HCC conforming to the Milan criteria[J]. AnnSurg, 2010, 252(6): 903-12.
[175] Feng Q, Chi Y, Liu Y, et al. Efficacy and safety of percutaneous radiofrequencyablation versus surgical resection for small hepatocellular carcinoma: a meta-analysisof 23 studies[J]. J Cancer Res Clin Oncol, 2015, 141(1): 1-9.
[176] Chen QW, Ying HF, Gao S, et al. Radiofrequency ablation pluschemoembolization versus radiofrequency ablation alone for hepatocellular carcinoma: A systematic review and meta-analysis[J]. Clin Res Hepatol Gastroenterol, 2016, 40(3): 309-14.
[177] Morimoto M, Numata K, Kondou M, et al. Midterm outcomes in patients withintermediate-sized hepatocellular carcinoma: a randomized controlled trial for determining the efficacy of radiofrequency ablation combined with transcatheter arterial chemoembolization[J]. Cancer, 2010, 116(23): 5452-60.
[178] Peng ZW, Zhang YJ, Chen MS, et al. Radiofrequency ablation with or without transcatheter arterial chemoembolization in the treatment of hepatocellular carcinoma: a prospective randomized trial[J]. J Clin Oncol, 2013, 31(4): 426-32.
[179] Wang L, Ke Q, Lin N, et al. The efficacy of transarterial chemoembolizationcombined with microwave ablation for unresectable hepatocellular carcinoma: asystematic review and meta-analysis[J]. Int J Hyperthermia, 2019, 36(1): 1288-96.
[180] Livraghi T, Meloni F, Di Stasi M, et al. Sustained complete response andcomplications rates after radiofrequency ablation of very early hepatocellular carcinoma in cirrhosis: Is resection still the treatment of choice?[J]. Hepatology, 2008, 47(1): 82-9.
[181] Peng ZW, Lin XJ, Zhang YJ, et al. Radiofrequency ablation versus hepaticresection for the treatment of hepatocellular carcinomas 2 cmor smaller: aretrospective comparative study[J]. Radiology, 2012, 262(3): 1022-33.
[182] Vietti Violi N, Duran R, Guiu B, et al. Efficacy of microwave ablation versusradiofrequency ablation for the treatment of hepatocellular carcinoma in patients withchronic liver disease: a randomised controlled phase 2 trial[J]. Lancet Gastroenterol Hepatol, 2018, 3(5): 317-25.
[183] Yu J, Yu XL, Han ZY, et al. Percutaneous cooled-probe microwave versusradiofrequency ablation in early-stage hepatocellular carcinoma: a phase III randomised controlled trial[J]. Gut, 2017, 66(6): 1172-3.
[184] Tan W, Deng Q, Lin S, et al. Comparison of microwave ablationandradiofrequency ablation for hepatocellular carcinoma: a systematic reviewandmeta-analysis[J]. Int J Hyperthermia, 2019, 36(1): 264-72.
[185] Di Vece F, Tombesi P, Ermili F, et al. Coagulation areas produced by cool-tipradiofrequency ablation and microwave ablation using a device to decreaseback-heating effects: a prospective pilot study[J]. Cardiovasc Intervent Radiol, 2014, 37(3): 723-9.
[186] Lin SM, Lin CJ, Lin CC, et al. Randomised controlled trial comparingpercutaneous radiofrequency thermal ablation, percutaneous ethanol injection, andpercutaneous acetic acid injection to treat hepatocellular carcinoma of 3 cmor less[J]. Gut, 2005, 54(8): 1151-6.
[187] Ahmed M, Solbiati L, Brace CL, et al. Image-guided tumor ablation: standardization of terminology and reporting criteria--a 10-year update[J]. Radiology, 2014, 273(1): 241-60.
[188] Li L, Wang W, Pan H, et al. Microwave ablation combined with OK-432induces Th1-type response and specific antitumor immunity in a murine model of breast cancer[J]. J Transl Med, 2017, 15(1): 23.
[189] Mizukoshi E, Yamashita T, Arai K, et al. Enhancement of tumor-associatedantigen-specific T cell responses by radiofrequency ablation of hepatocellular carcinoma[J]. Hepatology, 2013, 57(4): 1448-57.
[190] Slovak R, Ludwig JM, Gettinger SN, et al. Immuno-thermal ablations - boosting the anticancer immune response[J]. J Immunother Cancer, 2017, 5(1): 78.
[191] Duan X, Wang M, Han X, et al. Combined use of microwave ablation andcell immunotherapy induces nonspecific immunity of hepatocellular carcinoma model mice[J]. Cell Cycle, 2020, 19(24): 3595-607.
[192] Rozeman EA, Prevoo W, Meier MaJ, et al. Phase Ib/II trial testing combinedradiofrequency ablation and ipilimumab in uveal melanoma (SECIRA-UM)[J]. Melanoma Res, 2020, 30(3): 252-60.
[193] Lencioni R, De Baere T, Soulen MC, et al. Lipiodol transarterial chemoembolization for hepatocellular carcinoma: A systematic reviewof efficacyandsafety data[J]. Hepatology, 2016, 64(1): 106-16.
[194] Pelletier G, Ducreux M, Gay F, et al. Treatment of unresectable hepatocellular carcinoma with lipiodol chemoembolization: a multicenter randomized trial. GroupeCHC[J]. J Hepatol, 1998, 29(1): 129-34.
[195] Lo CM, Ngan H, Tso WK, et al. Randomized controlled trial of transarterial lipiodol chemoembolization for unresectable hepatocellular carcinoma[J]. Hepatology, 2002, 35(5): 1164-71.
[196] Llovet JM, Real MI, Montana X, et al. Arterial embolisationor chemoembolisation versus symptomatic treatment in patients with unresectablehepatocellular carcinoma: a randomised controlled trial[J]. Lancet, 2002, 359(9319): 1734-9.
[197] Camma C, Schepis F, Orlando A, et al. Transarterial chemoembolizationfor unresectable hepatocellular carcinoma: meta-analysis of randomized controlledtrials[J]. Radiology, 2002, 224(1): 47-54.
[198] Llovet JM, Bruix J. Systematic review of randomized trials for unresectablehepatocellular carcinoma: Chemoembolization improves survival[J]. Hepatology, 2003, 37(2): 429-42.
[199] 中華醫學會放射學分會介入學組協作組. 原發性肝細胞癌經導管肝動脈化療性栓塞治療技術操作規範專家共識[J]. 中華放射學雜誌, 2011, 45(10): 908-12.
[200] 中國醫師協會介入醫師分會臨牀診療指南專委會. 中國肝細胞癌經動脈化療栓塞(TACE)治療臨牀實踐指南(2021 年版)[J]. 中華醫學雜誌, 2021, 101(24): 1848-62.
[201] 中國抗癌協會腫瘤介入專家委員會. 經導管動脈灌注化療藥物應用原則——中國腫瘤介入專家共識[J]. 介入放射學雜誌, 2017, 26(11): 963-70.
[202] 郭志, 滕皋軍, 鄒英華, 等. 載藥微球治療原發性和轉移性肝癌的技術操作推薦[J]. 中華放射學雜誌, 2019, 53(5): 336-40.
[203] Miyayama S, Matsui O. Superselective Conventional Transarterial Chemoembolization for Hepatocellular Carcinoma: Rationale, Technique, andOutcome[J]. J Vasc Interv Radiol, 2016, 27(9): 1269-78.
[204] Pung L, Ahmad M, Mueller K, et al. The Role of Cone-BeamCTinTranscatheter Arterial Chemoembolization for Hepatocellular Carcinoma: ASystematic Review and Meta-analysis[J]. J Vasc Interv Radiol, 2017, 28(3): 334-41.
[205] Liang B, Makamure J, Shu S, et al. Treatment Response, Survival, and Safetyof Transarterial Chemoembolization With CalliSpheres(®) Microspheres VersusConventional Transarterial Chemoembolization in Hepatocellular Carcinoma: AMeta-Analysis[J]. Front Oncol, 2021, 11: 576232.
[206] Si ZM, Wang GZ, Qian S, et al. Combination Therapies in the Management of Large (≥ 5 cm) Hepatocellular Carcinoma: Microwave Ablation Immediately Followed by Transarterial Chemoembolization[J]. J Vasc Interv Radiol, 2016, 27(10): 1577-83.
[207] Lewis AR, Padula CA, Mckinney JM, et al. Ablation plus Transarterial EmbolicTherapy for Hepatocellular Carcinoma Larger than 3 cm: Science, Evidence, andFuture Directions[J]. Semin Intervent Radiol, 2019, 36(4): 303-9.
[208] Huo YR, Eslick GD. Transcatheter Arterial Chemoembolization PlusRadiotherapy Compared With Chemoembolization Alone for Hepatocellular Carcinoma: A Systematic Review and Meta-analysis[J]. JAMA Oncol, 2015, 1(6): 756-65.
[209] 中華醫學會放射腫瘤學分會, 中國生物醫學工程學會精確放療分會肝癌學組與消化系統腫瘤專家委員會, 中國研究型醫院學會放射腫瘤學分會肝癌學組. 2016 年原發性肝癌放療共識[J]. 中華放射腫瘤學雜誌, 2016, 25(11): 1141-50.
[210] Jang JW, Choi JY, Bae SH, et al. Transarterial chemo-lipiodolizationcanreactivate hepatitis B virus replication in patients with hepatocellular carcinoma[J]. JHepatol, 2004, 41(3): 427-35.
[211] 中華醫學會感染病學分會, 中華醫學會肝病學分會. 慢性乙型肝炎防治指南(2019 年版)[J]. 中華肝臟病雜誌, 2019, 27(12): 938-61.
[212] Yang M, Fang Z, Yan Z, et al. Transarterial chemoembolisation (TACE) combined with endovascular implantation of an iodine-125 seed strand for thetreatment of hepatocellular carcinoma with portal vein tumour thrombosis versusTACE alone: a two-arm, randomised clinical trial[J]. J Cancer Res Clin Oncol, 2014, 140(2): 211-9.
[213] 胡鴻濤, 黎海亮, 郭晨陽, 等. 125I 粒子植入聯合動脈化學栓塞治療原發性肝癌合併門靜脈癌栓[J]. 中華放射學雜誌, 2012, 46(6): 552-6.
[214] Zhang ZH, Zhang W, Gu JY, et al. Treatment of Hepatocellular Carcinoma withTumor Thrombus with the Use of Iodine-125 Seed Strand Implantation andTransarterial Chemoembolization: A Propensity-Score Analysis[J]. J Vasc IntervRadiol, 2018, 29(8): 1085-93.
[215] Chen YX, Zhuang Y, Yang P, et al. Helical IMRT-Based Stereotactic BodyRadiation Therapy Using an Abdominal Compression Technique and ModifiedFractionation Regimen for Small Hepatocellular Carcinoma[J]. Technol Cancer ResTreat, 2020, 19: 1533033820937002.
[216] Chino F, Stephens SJ, Choi SS, et al. The role of external beamradiotherapyinthe treatment of hepatocellular cancer[J]. Cancer, 2018, 124(17): 3476-89.
[217] Hara K, Takeda A, Tsurugai Y, et al. Radiotherapy for Hepatocellular Carcinoma Results in Comparable Survival to Radiofrequency Ablation: APropensityScore Analysis[J]. Hepatology, 2019, 69(6): 2533-45.
[218] Jang WI, Bae SH, Kim MS, et al. A phase 2 multicenter study of stereotacticbody radiotherapy for hepatocellular carcinoma: Safety and efficacy[J]. Cancer, 2020, 126(2): 363-72.
[219] Kim N, Cheng J, Jung I, et al. Stereotactic body radiation therapyvs. radiofrequency ablation in Asian patients with hepatocellular carcinoma[J]. J Hepatol, 2020, 73(1): 121-9.
[220] Su TS, Liang P, Liang J, et al. Long-Term Survival Analysis of StereotacticAblative Radiotherapy Versus Liver Resection for Small Hepatocellular Carcinoma[J]. Int J Radiat Oncol Biol Phys, 2017, 98(3): 639-46.
[221] Wahl DR, Stenmark MH, Tao Y, et al. Outcomes After Stereotactic BodyRadiotherapy or Radiofrequency Ablation for Hepatocellular Carcinoma[J]. J ClinOncol, 2016, 34(5): 452-9.
[222] Meng MB, Cui YL, Lu Y, et al. Transcatheter arterial chemoembolizationincombination with radiotherapy for unresectable hepatocellular carcinoma: asystematic review and meta-analysis[J]. Radiother Oncol, 2009, 92(2): 184-94.
[223] Ohri N, Dawson LA, Krishnan S, et al. Radiotherapy for Hepatocellular Carcinoma: New Indications and Directions for Future Study[J]. J Natl Cancer Inst, 2016, 108(9): djw133.
[224] Yoon SM, Ryoo BY, Lee SJ, et al. Efficacy and Safety of Transarterial Chemoembolization Plus External Beam Radiotherapy vs Sorafenib in Hepatocellular Carcinoma With Macroscopic Vascular Invasion: A Randomized Clinical Trial[J]. JAMA Oncol, 2018, 4(5): 661-9.
[225] Zeng ZC, Fan J, Tang ZY, et al. A comparison of treatment combinations withand without radiotherapy for hepatocellular carcinoma with portal vein and/or inferior vena cava tumor thrombus[J]. Int J Radiat Oncol Biol Phys, 2005, 61(2): 432-43.
[226] Shen L, Xi M, Zhao L, et al. Combination Therapy after TACEfor Hepatocellular Carcinoma with Macroscopic Vascular Invasion: Stereotactic BodyRadiotherapy versus Sorafenib[J]. Cancers (Basel), 2018, 10(12).
[227] Sun J, Yang L, Shi J, et al. Postoperative adjuvant IMRT for patients with HCCand portal vein tumor thrombus: An open-label randomized controlled trial[J]. Radiother Oncol, 2019, 140: 20-5.
[228] Jihye C, Jinsil S. Application of Radiotherapeutic Strategies intheBCLC-Defined Stages of Hepatocellular Carcinoma[J]. Liver Cancer, 2012, 1(3-4): 216-25.
[229] Soliman H, Ringash J, Jiang H, et al. Phase II trial of palliative radiotherapyfor hepatocellular carcinoma and liver metastases[J]. J Clin Oncol, 2013, 31(31): 3980-6.
[230] Sapisochin G, Barry A, Doherty M, et al. Stereotactic body radiotherapyvs. TACE or RFA as a bridge to transplant in patients with hepatocellular carcinoma. Anintention-to-treat analysis[J]. J Hepatol, 2017, 67(1): 92-9.
[231] Wang WH, Wang Z, Wu JX, et al. Survival benefit with IMRT followingnarrow-margin hepatectomy in patients with hepatocellular carcinoma close to major vessels[J]. Liver Int, 2015, 35(12): 2603-10.
[232] Wang L, Wang W, Rong W, et al. Postoperative adjuvant treatment strategyfor hepatocellular carcinoma with microvascular invasion: a non-randomizedinterventional clinical study[J]. BMC Cancer, 2020, 20(1): 614.
[233] Bujold A, Massey CA, Kim JJ, et al. Sequential phase I and II trials of stereotactic body radiotherapy for locally advanced hepatocellular carcinoma[J]. JClin Oncol, 2013, 31(13): 1631-9.
[234] 曾昭衝. 肝細胞癌的立體定向放射治療[J]. 中華腫瘤雜誌, 2015, (9): 650-2,3.
[235] He J, Shi S, Ye L, et al. A randomized trial of conventional fraction versushypofraction radiotherapy for bone metastases from hepatocellular carcinoma[J]. JCancer, 2019, 10(17): 4031-7.
[236] Hou JZ, Zeng ZC, Wang BL, et al. High dose radiotherapy with image-guidedhypo-IMRT for hepatocellular carcinoma with portal vein and/or inferior vena cavatumor thrombi is more feasible and efficacious than conventional 3D-CRT[J]. JpnJClin Oncol, 2016, 46(4): 357-62.
[237] Zhang H, Chen Y, Hu Y, et al. Image-guided intensity-modulated radiotherapyimproves short-term survival for abdominal lymph node metastases fromhepatocellular carcinoma[J]. Ann Palliat Med, 2019, 8(5): 717-27.
[238] Byun HK, Kim HJ, Im YR, et al. Dose escalation in radiotherapy for incompletetransarterial chemoembolization of hepatocellular carcinoma[J]. Strahlenther Onkol, 2020, 196(2): 132-41.
[239] Hu Y, Zhou YK, Chen YX, et al. 4D-CT scans reveal reduced magnitude of respiratory liver motion achieved by different abdominal compression plate positionsin patients with intrahepatic tumors undergoing helical tomotherapy[J]. Med Phys, 2016, 43(7): 4335.
[240] Kim TH, Koh YH, Kim BH, et al. Proton beam radiotherapy vs. radiofrequencyablation for recurrent hepatocellular carcinoma: A randomized phase III trial[J]. JHepatol, 2021, 74(3): 603-12.
[241] Bian H, Zheng JS, Nan G, et al. Randomized trial of [131I] metuximabintreatment of hepatocellular carcinoma after percutaneous radiofrequency ablation[J]. JNatl Cancer Inst, 2014, 106(9).
[242] 中華醫學會核醫學分會轉移性骨腫瘤治療工作委員會. 氯化鍶[89Sr]治療轉移性骨腫瘤專家共識(2017 年版)[J]. 中華覈醫學與分子影像雜誌, 2018, 38(6): 412-5.
[243] Finn RS, Qin S, Ikeda M, et al. Atezolizumab plus BevacizumabinUnresectable Hepatocellular Carcinoma[J]. N Engl J Med, 2020, 382(20): 1894-905.
[244] Finn RS, Qin S, Ikeda M, et al. IMbrave150: Updated overall survival (OS) datafrom a global, randomized, open-label phase III study of atezolizumab (atezo) +bevacizumab (bev) versus sorafenib (sor) in patients (pts) with unresectablehepatocellular carcinoma (HCC)[J]. Journal of Clinical Oncology, 2021, 39(3_suppl): abstr 267.
[245] Ren Z, Xu J, Bai Y, et al. Sintilimab plus a bevacizumab biosimilar (IBI305) versus sorafenib in unresectable hepatocellular carcinoma (ORIENT-32): arandomised, open-label, phase 2-3 study[J]. Lancet Oncol, 2021, 22(7): 977-90.
[246] Qin S, Bi F, Gu S, et al. Donafenib Versus Sorafenib in First-Line Treatment of Unresectable or Metastatic Hepatocellular Carcinoma: A Randomized, Open-Label, Parallel-Controlled Phase II-III Trial[J]. J Clin Oncol, 2021: Jco2100163.
[247] Kudo M, Finn RS, Qin S, et al. Lenvatinib versus sorafenib in first-linetreatment of patients with unresectable hepatocellular carcinoma: a randomised phase3 non-inferiority trial[J]. Lancet, 2018, 391(10126): 1163-73.
[248] Llovet JM, Ricci S, Mazzaferro V, et al. Sorafenib in advanced hepatocellular carcinoma[J]. N Engl J Med, 2008, 359(4): 378-90.
[249] Cheng AL, Kang YK, Chen Z, et al. Efficacy and safety of sorafenib in patientsin the Asia-Pacific region with advanced hepatocellular carcinoma: a phase III randomised, double-blind, placebo-controlled trial[J]. Lancet Oncol, 2009, 10(1): 25-34.
[250] Pressiani T, Boni C, Rimassa L, et al. Sorafenib in patients with Child-Pughclass A and B advanced hepatocellular carcinoma: a prospective feasibility analysis[J]. Ann Oncol, 2013, 24(2): 406-11.
[251] Qin S, Bai Y, Lim HY, et al. Randomized, multicenter, open-label studyof oxaliplatin plus fluorouracil/leucovorin versus doxorubicin as palliative chemotherapyin patients with advanced hepatocellular carcinoma from Asia[J]. J Clin Oncol, 2013, 31(28): 3501-8. [252] Qin S, Cheng Y, Liang J, et al. Efficacy and safety of the FOLFOX4 regimenversus doxorubicin in Chinese patients with advanced hepatocellular carcinoma: asubgroup analysis of the EACH study[J]. Oncologist, 2014, 19(11): 1169-78. [253] 屈鳳蓮, 郝學志, 秦叔逵, 等. 亞砷酸注射液治療原發性肝癌的Ⅱ期多中心臨牀研究[J]. 中華腫瘤雜誌, 2011, 33(9): 697-701. [254] Bruix J, Qin S, Merle P, et al. Regorafenib for patients with hepatocellular carcinoma who progressed on sorafenib treatment (RESORCE): a randomised, double-blind, placebo-controlled, phase 3 trial[J]. Lancet, 2017, 389(10064): 56-66. [255] Qin S, Li Q, Gu S, et al. Apatinib as second-line or later therapy in patients withadvanced hepatocellular carcinoma (AHELP): a multicentre, double-blind, randomised, placebo-controlled, phase 3 trial[J]. Lancet Gastroenterol Hepatol, 2021, 6(7): 559-68. [256] Qin S, Ren Z, Meng Z, et al. Camrelizumab in patients with previously treatedadvanced hepatocellular carcinoma: a multicentre, open-label, parallel-group, randomised, phase 2 trial[J]. Lancet Oncol, 2020, 21(4): 571-80. [257] Xu J, Shen J, Gu S, et al. Camrelizumab in Combination with ApatinibinPatients with Advanced Hepatocellular Carcinoma (RESCUE): A Nonrandomized, Open-label, Phase II Trial[J]. Clin Cancer Res, 2021, 27(4): 1003-11. [258] Xu J, Zhang Y, Jia R, et al. Anti-PD-1 Antibody SHR-1210 Combined withApatinib for Advanced Hepatocellular Carcinoma, Gastric, or EsophagogastricJunction Cancer: An Open-label, Dose Escalation and Expansion Study[J]. ClinCancer Res, 2019, 25(2): 515-23. [259] Ducreux M, Abou-Alfa GK, Ren Z, et al. Results from a global Phase 2 studyof tislelizumab, an investigational PD-1 antibody, in patients with previously treatedadvanced hepatocellular carcinoma[C]. ESMO WCGI, 2021.
[260] Zhu AX, Finn RS, Edeline J, et al. Pembrolizumab in patients with advancedhepatocellular carcinoma previously treated with sorafenib (KEYNOTE-224): anon-randomised, open-label phase 2 trial[J]. Lancet Oncol, 2018, 19(7): 940-52.
[261] Yau T, Kang YK, Kim TY, et al. Efficacy and Safety of Nivolumab PlusIpilimumab in Patients With Advanced Hepatocellular Carcinoma Previously TreatedWith Sorafenib: The CheckMate 040 Randomized Clinical Trial[J]. JAMAOncol, 2020, 6(11): e204564.
[262] Abou-Alfa GK, Meyer T, Cheng AL, et al. Cabozantinib in Patients withAdvanced and Progressing Hepatocellular Carcinoma[J]. N Engl J Med, 2018, 379(1):54-63.
[263] Zhu AX, Park JO, Ryoo BY, et al. Ramucirumab versus placebo as second-linetreatment in patients with advanced hepatocellular carcinoma following first-linetherapy with sorafenib (REACH): a randomised, double-blind, multicentre, phase3trial[J]. Lancet Oncol, 2015, 16(7): 859-70.
[264] Zhu AX, Kang YK, Yen CJ, et al. Ramucirumab after sorafenib in patients withadvanced hepatocellular carcinoma and increased alpha-fetoprotein concentrations(REACH-2): a randomised, double-blind, placebo-controlled, phase 3 trial[J]. Lancet Oncol, 2019, 20(2): 282-96.
[265] 蔡定芳. 病證辨治創建中國中西結合臨牀醫學體系[J]. 中國中西醫結合雜誌, 2019, 39(9): 1034-5.
[266] 蔡定芳. 論病證結合臨牀診療模式[J]. 中國中西醫結合雜誌, 2019, 39(2): 133-5.
[267] Zhai XF, Liu XL, Shen F, et al. Traditional herbal medicine preventspostoperative recurrence of small hepatocellular carcinoma: A randomized controlledstudy[J]. Cancer, 2018, 124(10):2161-8.
[268] Qin SK, Li Q, Ming Xu J, et al. Icaritin-induced immunomodulatory efficacyinadvanced hepatitis B virus-related hepatocellular carcinoma: Immunodynamicbiomarkers and overall survival[J]. Cancer Sci, 2020, 111(11): 4218-31.
[269] Yu Z, Guo J, Hu M, et al. Icaritin Exacerbates Mitophagy and Synergizes withDoxorubicin to Induce Immunogenic Cell Death in Hepatocellular Carcinoma[J]. ACS Nano, 2020, 14(4): 4816-28.
[270] 蔡文輝, 尹春麗, 範慶秋. 艾迪聯合肝動脈化療栓塞術治療中晚期原發性肝癌的臨牀觀察[J]. 中國醫師雜誌, 2018, 20(11): 1723-5.
[271] 成遠, 華海清. 欖香烯治療原發性肝癌的研究進展[J]. 臨牀腫瘤學雜誌, 2017, 22(10): 950-3.
[272] 範隼, 李慶源, 周志濤, 等. TACE 聯合金龍膠囊治療原發性肝癌的效果研究[J]. 中國實用醫藥, 2019, 14(21): 42-4.
[273] 高繼良. 肝復樂方劑治療晚期原發性肝癌的前瞻性、隨機對照臨牀研究[J]. 中國中藥雜誌, 2014, 39(12): 2367-9.
[274] 路大鵬, 王玉強, 趙衛林, 等. 康萊特聯合肝動脈化療栓塞術治療肝癌的臨牀研究[J]. 世界臨牀醫學, 2017, 11(5): 70,2.
[275] 楊新華. TACE聯合鴉膽子油乳液靜脈滴注對肝癌患者的臨牀療效及VEGF水平的影響[J]. 海峽藥學, 2017, 29(9): 176-7.
[276] EASL Recommendations on Treatment of Hepatitis C 2018[J]. J Hepatol, 2018, 69(2): 461-511.
[277] 中華醫學會肝病學分會, 中華醫學會感染病學分會. 丙型肝炎防治指南(2019 年版)[J]. 中華傳染病雜誌, 2020, 38(1): 9-28.
[278] 秦叔逵, 馬軍. 中國臨牀腫瘤學會(CSCO)腫瘤放化療相關中性粒細胞減少症規範化管理指南(2021)[J]. 臨牀腫瘤學雜誌, 2021, 26(7): 638-48.
[279] 史豔俠, 邢鐠元, 張俊, 等. 中國腫瘤化療相關性血小板減少症專家診療共識(2019 版)[J]. 中國腫瘤臨牀, 2019, (18): 923-9.
[280] Seymour L, Bogaerts J, Perrone A, et al. iRECIST: guidelines for responsecriteria for use in trials testing immunotherapeutics[J]. Lancet Oncol, 2017, 18(3):e143-e52.
[281] Moris D, Chakedis J, Sun SH, et al. Management, outcomes, and prognosticfactors of ruptured hepatocellular carcinoma: A systematic review[J]. J Surg Oncol, 2018, 117(3): 341-53.
[282] Sahu SK, Chawla YK, Dhiman RK, et al. Rupture of Hepatocellular Carcinoma: A Review of Literature[J]. J Clin Exp Hepatol, 2019, 9(2): 245-56.
[283] Tan NP, Majeed A, Roberts SK, et al. Survival of patients with rupturedandnon-ruptured hepatocellular carcinoma[J]. Med J Aust, 2020, 212(6): 277-8.
[284] Yoshida H, Mamada Y, Taniai N, et al. Spontaneous ruptured hepatocellular carcinoma[J]. Hepatol Res, 2016, 46(1): 13-21.
[285] Zhong F, Cheng XS, He K, et al. Treatment outcomes of spontaneous rupture of hepatocellular carcinoma with hemorrhagic shock: a multicenter study[J]. Springerplus, 2016, 5(1): 1101.
[286] Aoki T, Kokudo N, Matsuyama Y, et al. Prognostic impact of spontaneoustumor rupture in patients with hepatocellular carcinoma: an analysis of 1160 casesfrom a nationwide survey[J]. Ann Surg, 2014, 259(3): 532-42.
[287] Lai EC, Lau WY. Spontaneous rupture of hepatocellular carcinoma: asystematic review[J]. Arch Surg, 2006, 141(2): 191-8.
[288] Shin BS, Park MH, Jeon GS. Outcome and prognostic factors of spontaneousruptured hepatocellular carcinoma treated with transarterial embolization[J]. ActaRadiol, 2011, 52(3): 331-5.
[289] Roussel E, Bubenheim M, Le Treut YP, et al. Peritoneal Carcinomatosis Riskand Long-Term Survival Following Hepatectomy for Spontaneous Hepatocellular Carcinoma Rupture: Results of a Multicenter French Study (FRENCH-AFC)[J]. AnnSurg Oncol, 2020, 27(9): 3383-92.
[290] Zhou J, Huang A, Yang XR. Liquid Biopsy and its Potential for Management of Hepatocellular Carcinoma[J]. J Gastrointest Cancer, 2016, 47(2): 157-67.
[291] Guo W, Sun YF, Shen MN, et al. Circulating Tumor Cells with Stem-LikePhenotypes for Diagnosis, Prognosis, and Therapeutic Response EvaluationinHepatocellular Carcinoma[J]. Clin Cancer Res, 2018, 24(9): 2203-13.
[292] Zhou Y, Wang B, Wu J, et al. Association of preoperative EpCAMCirculatingTumor Cells and peripheral Treg cell levels with early recurrence of hepatocellular carcinoma following radical hepatic resection[J]. BMC Cancer, 2016, 16: 506.
[293] Sun YF, Xu Y, Yang XR, et al. Circulating stem cell-like epithelial cell adhesionmolecule-positive tumor cells indicate poor prognosis of hepatocellular carcinomaafter curative resection[J]. Hepatology, 2013, 57(4): 1458-68.
[294] Guo W, Yang XR, Sun YF, et al. Clinical significance of EpCAMmRNA-positive circulating tumor cells in hepatocellular carcinoma by an optimizednegative enrichment and qRT-PCR-based platform[J]. Clin Cancer Res, 2014, 20(18): 4794-805.
[295] Sun YF, Guo W, Xu Y, et al. Circulating Tumor Cells from Different Vascular Sites Exhibit Spatial Heterogeneity in Epithelial and Mesenchymal CompositionandDistinct Clinical Significance in Hepatocellular Carcinoma[J]. Clin Cancer Res, 2018, 24(3): 547-59.
[296] Qu C, Wang Y, Wang P, et al. Detection of early-stage hepatocellular carcinomain asymptomatic HBsAg-seropositive individuals by liquid biopsy[J]. Proc Natl AcadSci U S A, 2019, 116(13): 6308-12.
[297] Huang A, Zhang X, Zhou SL, et al. Plasma Circulating Cell-free DNAIntegrityas a Promising Biomarker for Diagnosis and Surveillance in Patients withHepatocellular Carcinoma[J]. J Cancer, 2016, 7(13): 1798-803.
[298] Huang A, Zhao X, Yang XR, et al. Circumventing intratumoral heterogeneitytoidentify potential therapeutic targets in hepatocellular carcinoma[J]. J Hepatol, 2017, 67(2): 293-301.
[299] Huang A, Zhang X, Zhou SL, et al. Detecting Circulating Tumor DNAinHepatocellular Carcinoma Patients Using Droplet Digital PCR Is Feasible andReflects Intratumoral Heterogeneity[J]. J Cancer, 2016, 7(13): 1907-14.
[300] Cai J, Chen L, Zhang Z, et al. Genome-wide mappingof 5-hydroxymethylcytosines in circulating cell-free DNA as a non-invasive approachfor early detection of hepatocellular carcinoma[J]. Gut, 2019, 68(12): 2195-205.
[301] Li W, Zhang X, Lu X, et al. 5-Hydroxymethylcytosine signatures in circulatingcell-free DNA as diagnostic biomarkers for human cancers[J]. Cell Res, 2017, 27(10): 1243-57.
[302] Llovet JM, Montal R, Sia D, et al. Molecular therapies and precision medicinefor hepatocellular carcinoma[J]. Nat Rev Clin Oncol, 2018, 15(10): 599-616. [303] Gao Q, Zhu H, Dong L, et al. Integrated Proteogenomic Characterizationof HBV-Related Hepatocellular Carcinoma[J]. Cell, 2019, 179(2): 561-77.e22.
[304] Jiang Y, Sun A, Zhao Y, et al. Proteomics identifies new therapeutic targets of early-stage hepatocellular carcinoma[J]. Nature, 2019, 567(7747): 257-61.
[305] Shi J, Lai EC, Li N, et al. Surgical treatment of hepatocellular carcinoma withportal vein tumor thrombus[J]. Ann Surg Oncol, 2010, 17(8): 2073-80.
[306] Japan LCSGO. General rules for the clinical and pathological study of primaryliver cancer[M]. Tokyo: Kanehara: 2003.
[307] Kondo M, Morimoto M, Kobayashi S, et al. Randomized, phase II trial of sequential hepatic arterial infusion chemotherapy and sorafenib versus sorafenib aloneas initial therapy for advanced hepatocellular carcinoma: SCOOP-2 trial[J]. BMCCancer, 2019, 19(1): 954.
[308] Kudo M, Ueshima K, Yokosuka O, et al. Sorafenib plus low-dose cisplatinandfluorouracil hepatic arterial infusion chemotherapy versus sorafenib alone in patientswith advanced hepatocellular carcinoma (SILIUS): a randomised, open label, phase3trial[J]. Lancet Gastroenterol Hepatol, 2018, 3(6): 424-32.
[309] Lyu N, Lin Y, Kong Y, et al. FOXAI: a phase II trial evaluating the efficacyandsafety of hepatic arterial infusion of oxaliplatin plus fluorouracil/leucovorinfor advanced hepatocellular carcinoma[J]. Gut, 2018, 67(2): 395-6.
[310] Wang Q, Xia D, Bai W, et al. Development of a prognostic score for recommended TACE candidates with hepatocellular carcinoma: Amulticentreobservational study[J]. J Hepatol, 2019, 70(5): 893-903.
[311] Xu L, Peng ZW, Chen MS, et al. Prognostic nomogram for patients withunresectable hepatocellular carcinoma after transcatheter arterial chemoembolization[J]. J Hepatol, 2015, 63(1): 122-30.
[312] Han G, Berhane S, Toyoda H, et al. Prediction of Survival Among PatientsReceiving Transarterial Chemoembolization for Hepatocellular Carcinoma: AResponse-Based Approach[J]. Hepatology, 2020, 72(1): 198-212.
[313] Kudo M, Ueshima K, Ikeda M, et al. Randomised, multicentre prospective trial of transarterial chemoembolisation (TACE) plus sorafenib as compared with TACEalone in patients with hepatocellular carcinoma: TACTICS trial[J]. Gut, 2020,69(8):1492-501.
[314] Chang X, Lu X, Guo J, et al. Interventional therapy combined with immunecheckpoint inhibitors: Emerging opportunities for cancer treatment in the era of immunotherapy[J]. Cancer Treat Rev, 2019, 74: 49-60.
[315] Marks LB, Yorke ED, Jackson A, et al. Use of normal tissue complicationprobability models in the clinic[J]. Int J Radiat Oncol Biol Phys, 2010, 76(3 Suppl): S10-9.
[316] Pan CC, Kavanagh BD, Dawson LA, et al. Radiation-associated liver injury[J]. Int J Radiat Oncol Biol Phys, 2010, 76(3 Suppl): S94-100.
[317] Chon YE, Seong J, Kim BK, et al. Gastroduodenal complications after concurrent chemoradiation therapy in patients with hepatocellular carcinoma: endoscopic findings and risk factors[J]. Int J Radiat Oncol Biol Phys, 2011, 81(5): 1343-51.
[318] Hanna GG, Murray L, Patel R, et al. UK Consensus on Normal Tissue DoseConstraints for Stereotactic Radiotherapy[J]. Clin Oncol (R Coll Radiol), 2018, 30(1): 5-14.
[319] El-Khoueiry AB, Sangro B, Yau T, et al. Nivolumab in patients with advancedhepatocellular carcinoma (CheckMate 040): an open-label, non-comparative, phase1/2 dose escalation and expansion trial[J]. Lancet, 2017, 389(10088): 2492-502.
[320] Sangro B, Park J-W, Finn RS. CheckMate 459: long-term survival outcomeswith nivolumab versus sorafenib as first-line treatment in patients with advancedhepatocellular carcinoma[C]. ESMO-GI, 2020.
[321] Finn RS, Ryoo BY, Merle P, et al. Pembrolizumab As Second-Line TherapyinPatients With Advanced Hepatocellular Carcinoma in KEYNOTE-240: ARandomized, Double-Blind, Phase III Trial[J]. J Clin Oncol, 2020, 38(3): 193-202.
[322]https://www.merck.com/news/merck-announces-keytruda-pembrolizumab-met-primary-endpoint-of-overall-survival-os-in-patients-with-advanced-hepatocellular-carcinoma-previousily-treated-with-sorafenib.
[323] Zhang Y XJ, Shen J. Update on overall survival (OS) of RESCUE: Anopen-label, phase 2 trial of camrelizumab (C) in combination with apatinib (A) inpatients with advanced hepatocellular carcinoma (HCC )[J]. J Clin Oncol, 2021, 39(15_suppl): abstr 4076.
[324] Finn RS, Ikeda M, Zhu AX, et al. Phase Ib Study of Lenvatinib PlusPembrolizumab in Patients With Unresectable Hepatocellular Carcinoma[J]. J ClinOncol, 2020, 38(26): 2960-70.
[325] Llovet J, Finn RS, Ikeda M, et al. A phase 1b trial of lenvatinib (LEN) pluspembrolizumab (PEMBRO) in unresectable hepatocellular carcinoma (uHCC): updated results[J]. Annals of Oncology, 2019, 30(suppl_5): v253-v324.
[326] Qin S, Chen Z, Liu Y, et al. A phase II study of anti–PD-1 antibodycamrelizumab plus FOLFOX4 or GEMOX systemic chemotherapy as first-linetherapy for advanced hepatocellular carcinoma or biliary tract cancer[J]. J Clin Oncol, 2019, 37(15_suppl): abstr 4074.
[327] El-Khoueiry AB, Yau T, Kang Y-K, et al. Nivolumab (NIVO) plus ipilimumab(IPI) combination therapy in patients (Pts) with advanced hepatocellular carcinoma (aHCC): Long-term results from CheckMate 040[J]. J Clin Oncol, 2021, 39(3_suppl): abstr 269.
[328] Kelley RK, Sangro B, Harris WP, et al. Efficacy, tolerability, and biologicactivity of a novel regimen of tremelimumab (T) in combination with durvalumab(D) for patients (pts) with advanced hepatocellular carcinoma (aHCC)[J]. J Clin Oncol, 2020, 38(15_suppl): abstr 4508.
[329] Han C, Ye S, Hu C, et al. Clinical Activity and Safety of Penpulimab(Anti-PD-1) With Anlotinib as First-Line Therapy for Unresectable Hepatocellular Carcinoma: An Open-Label, Multicenter, Phase Ib/II Trial (AK105-203)[J]. Front Oncol, 2021, 11: 684867.