4 概述
以往玻璃體腔注氣僅作爲視網膜脫離手術中恢復眼壓的一種措施,或當用鞏膜外或層間加壓術等方法封閉裂孔困難時應用。近年來,注氣開始單獨作爲一種視網膜脫離手術的方法應用,稱爲充氣性視網膜固定術(pneumatic retinopexy),即經結膜冷凝封閉視網膜裂孔,並由睫狀體扁平部向玻璃體腔注入膨脹性氣體,通過病人保持特定頭位,使氣泡從球內頂壓封閉裂孔。一旦裂孔被氣泡關閉,色素上皮泵就可很快將視網膜下液吸出,使視網膜復位、裂孔處冷凝形成的粘連,防止氣體逐漸吸收後視網膜脫離的復發。
對於赤道後的裂孔,在視網膜下液吸收後,可經激光光凝封閉裂孔。而在間接眼底鏡下可較方便的完成光凝操作,通過頭位的變動,讓開氣泡對視線的阻擋。
對於黃斑裂孔性視網膜脫離,甚至單純行玻璃體腔注氣,而不對裂孔做任何其他處理,就能達到視網膜復位的目的,使手術損傷小,而且非常簡便。
5 關於視網膜脫離
臨牀上的視網膜脫離(retinal detachment)是視網膜內九層(神經層)與視網膜外一層(色素層)之間的分離,並非視網膜與脈絡膜分離。
視網膜神經層與視網膜色素層同源於神經外胚葉。在胚胎期,眼杯由內、外兩板形成。內板發育爲視網膜的神經層,即從內界膜到視細胞的內九層;外板發育爲視網膜色素上皮層。二者除在視乳頭及鋸齒緣處緊密粘連外,其餘部分僅由色素上皮的突起及黏多糖物質將二者鬆鬆地貼在一起。視網膜色素上皮層的外面爲脈絡膜的玻璃膜,是一層彈力膜。該膜有兩個組成部分:外層被稱爲彈力層,系脈絡膜毛細血管層的濃縮,很薄,厚度僅0.5μm。其來源於中胚葉,因而稱爲玻璃膜的中胚葉之部。內層被稱爲表皮層(culicular lamina),爲色素上皮的分泌產物,比外層厚(約2μm厚),爲均勻一致的膜組織,爲黏多糖所構成。因其來自色素上皮,故被視爲玻璃膜的外胚葉之部。內層實際上就是色素上皮細胞的基底膜。因爲色素上皮層內面與視網膜神經層僅爲接觸,而外面與脈絡膜的玻璃膜牢固結合,故在一些致病因素作用下,色素上皮與神經上皮之間分離,形成臨牀的視網膜脫離。
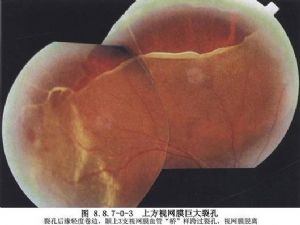
自1851年Helmholtz發明檢眼鏡後,人們纔對視網膜脫離有了進一步的瞭解。1923年Gonin首先用燒灼視網膜裂孔部位的方法,通過組織粘連封閉裂孔使視網膜脫離復位。此後,在檢查技術和診斷方法上的進步,如雙目間接眼底鏡和三面鏡結合的術前檢查,使醫生能充分了解眼內情況,特別是視網膜裂孔數目、位置、形狀、大小以及和玻璃體的關係等情況,爲選擇手術治療提供重要依據。手術技術方面的進步,如晶控電凝器的使用及電極的改進、冷凝器及激光機的應用,使視網膜脫離手術有了更有效、損傷更小的封閉裂孔手段。但迄今Gonin的手術原則仍被人們所公認。即:首先必須找到並封閉所有裂孔,這是視網膜復位的關鍵。其次,放出視網膜下液,可促進脫離的視網膜復位。但如果存在視網膜與玻璃體之間的粘連牽拉,單純靠封閉裂孔及放液手段難以使手術成功,需要縮小眼球內容積,鬆弛或除去對視網膜的粘連牽拉。爲此,20世紀30年代Lidner開始採用鞏膜縮短方法,到50年代,Schepens和Custodis分別開始採用鞏膜層間加壓術和鞏膜外加壓術。目前,結合玻璃體手術等方法,使手術成功率大大提高。而且對某些以往認爲無法手術的孔源性視網膜脫離或以往認爲不適合手術治療的非孔源性視網膜脫離,可以通過不同手術方法的有機結合,進行手術治療(圖8.8.7-0-1~8.8.7-0-3)。


6 應用解剖
6.1 (1)重要的眼球表面標誌(Surface Marks of the Eyeball):
①鋸齒緣(ora serrata):與角膜緣的距離在鼻側爲7mm,顳側爲8mm。在遠視眼,此距離稍短,而高度近視眼可增至9~10mm。
②赤道部(equator):距角膜緣約14mm。
③渦狀靜脈(vortex veins):一般有4支。下面2支位於下直肌兩側,在赤道部後5~6mm;上面2支位於上直肌兩側,在赤道部後6~8mm;在上斜肌之後或被它覆蓋。渦狀靜脈均向後傾斜地穿出眼球,有時在鞏膜內潛行1~1.5mm。渦狀靜脈的數目有時也可爲5~6支。
④黃斑部(macula):在下斜肌止端的鼻側緣向後上方2.2~2.3mm處。但仍有個體的差異。有些高度近視眼病人,黃斑部的眼球外標誌可達到下斜肌止端內上方4~6mm處(圖8.8.7-0-4)。

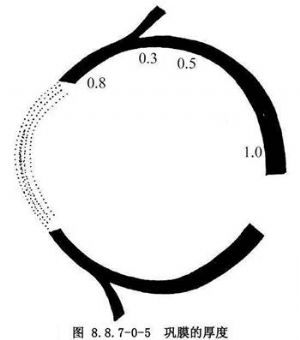
6.2 (2)鞏膜的厚度(Thickness of the Schlera)
鞏膜(sclera)在眼球壁各部的厚度有所不同。角膜緣至直肌止端處厚0.8mm;直肌及斜肌肌腱附着處下方厚0.3mm;該處肌腱與鞏膜融合後的厚度爲0.6mm;赤道部和各眼外肌下面厚0.5mm;其餘各部包括鋸齒緣後各直肌之間,赤道部後至眼球後極厚0.75~1.0mm(圖8.8.7-0-5)。
視網膜(retina)在鋸齒緣處最薄,向後逐漸增厚。在黃斑部及視乳頭邊緣處最厚,而中心凹最薄。由於周邊部視網膜薄,營養差(易發生終末小血管閉塞),故視網膜變性和萎縮多發生於此處,所以大多數裂孔位於周邊部。
脈絡膜(choroid)前部厚約0.1mm,血管較細。後部較厚約爲0.22mm。所含血管較多、較粗大。
6.3 (3)視網膜與周圍組織的黏着(Retinal Adhension with the Surrounding Tissues)
玻璃體(vitreous)是由膠原樣原纖維構成網架,其上附有透明質酸分子,後者結合大量水分子形成的黏彈性膠體。外圍部分密度較高,稱玻璃體膜(hyaloid membrane)。視網膜在視乳頭邊緣和黃斑部周圍與此膜粘連緊密,其次爲赤道部附近。
在鋸齒緣前有2mm寬的區域,玻璃體與睫狀體平坦部(pars plaua)睫狀上皮緊密黏着,該部稱玻璃體基部(vitreous base)。當該部脫離時,睫狀上皮隨之脫離附於玻璃體上。視網膜色素上皮(retinal pigment epithelium,RPE)與感光細胞外節有着生理性的嵌合式粘連(interdigital adhesion),這種粘連較弱。但在黃斑部,錐細胞密集,外節較長,此處RPE絨毛也細長,包繞錐細胞外節,其間隙中充滿黏多糖,故黏着牢固。而越向周邊,這種黏着力越弱,這是構成單純黃斑裂孔視網膜脫離,僅採用球內注氣是視網膜粘連復位的解剖基礎。
7 適應症
玻璃體腔注氣術適用於:
1.單純黃斑裂孔性視網膜脫離(圖8.8.7-1,8.8.7-2)。


2.單一或一組裂孔,直徑小於1個鐘點,且位於上方8個鐘點內的孔源性視網膜脫離(並符合單純透熱凝固術的適應證和禁忌證),可採用充氣性視網膜固定術。
4.視網膜脫離術中或術後用於展平視網膜,封閉其他後極部裂孔、巨大裂孔等。
5.眼內手術的氣-液交換(見玻璃體手術)。
9 術前檢查
9.1 (1)病史與檢查
手術前必須詳細瞭解病史。眼科病史應包括:①現有的眼病及其特殊症狀和時間;②以往患過的眼病;③有無頭部及眼外傷;④眼科治療情況;⑤家族史。除眼科病史外,還應詳細瞭解全身疾病史。
術前應對病人做全身檢查,包括血壓、血、尿、便常規、血糖、胸片、心電圖、肝功能包括HBsAg檢查等;眼科常規檢查,包括視力、光感光定位、視野、眼壓、房角、屈光狀態、眼位及眼球運動等。此外,應充分散大瞳孔,詳細檢查眼底及玻璃體並繪製眼底圖。
眼底檢查應注意:①視網膜脫離範圍、部位、形態;②裂孔大小、形狀、數目及部位,裂孔是否卷邊;③視網膜變性區的類型、部位及範圍;④視網膜固定皺襞及範圍;⑤裂孔附近的標記如血管、色素、出血等,以便於手術時覈對裂孔位置。
玻璃體檢查應注意是否有玻璃體視網膜牽拉(vitreoretinal traction)及牽拉的部位。玻璃體後脫離、渾濁、出血、濃縮及萎縮情況。如爲無晶狀體眼,還應注意玻璃體前界膜的完整性及是否有玻璃體脫入前房。
對側眼檢查可爲患眼的鑑別診斷提供一定依據。如發現視網膜乾性裂孔、變性或炎症等,視情況還可給予預防性治療。
有條件或必要時可選擇視網膜電流圖、超聲波檢查等。爲鑑別診斷可做熒光眼底血管造影、眼部CT、磁共振、透照試驗及放射性核素32P試驗等檢查,對判定視網膜功能、鑑別診斷有很大幫助。結膜囊細菌培養對術後感染時的治療可提供參考。
診斷要求滿足下列四點:①全部視網膜裂孔;②玻璃體視網膜牽拉;③眼部併發疾病;④全身併發疾病。
眼底繪圖對於視網膜脫離手術具有重要意義。眼底描繪圖記錄方法如圖8.8.7-0-6。圖中羅馬數字代表時鐘位,內圈爲赤道,中圈爲鋸齒緣;外圈爲睫狀體扁平部的前界。如用雙目間接眼底鏡檢查時,將圖倒放繪製後正過來即可獲得眼底正位圖。

繪製眼底圖的顏色選擇:
紅色加藍邊——視網膜裂孔;
紅色——動脈、微血管瘤、出血(視網膜前、視網膜內或視網膜下出血);
綠色——屈光間質渾濁,包括玻璃體出血;
白色——正常的視網膜;
黃色——新鮮的電凝或光凝斑、活動性脈絡膜視網膜炎和視網膜水腫(如黃斑水腫);
紫色——扁平的新生血管;
橘黃色——隆起的新生血管。
9.2 (2)視網膜裂孔查找方法(Method of Finding Retinal Breaks)
查找視網膜裂孔(retinal breaks)是手術治療視網膜脫離的關鍵步驟。裂孔可有不同形狀,如圓形裂孔(retinal hole)多爲變性引起,故常在視網膜變性區內;馬蹄形裂孔(horseshoe-shapedtear)多與牽拉有關,因此常可見玻璃體索條;而鋸齒緣離斷(retinal dialysis)常有外傷史。超過90°的裂孔稱爲巨大裂孔(giant retinal tear)。
9.2.1 ①間接眼底鏡檢查(Indirect Ophthalmoscopy)
雙目間接眼底鏡的可視範圍廣、景深大、照明強,結合鞏膜壓陷方法,可以查找從後極部至眼底周邊部的各視網膜區域裂孔,有時屈光間質比較渾濁也可以檢查。但看到的是倒像,初學者需多加練習才能熟練掌握。
間接眼底鏡檢查時,應注意:手持透鏡(一般爲+20D,放大倍數2.3×)較凸的一面朝向檢查者(圖8.8.7-0-7,8.8.7-0-8),才能獲得最佳眼底圖像效果。爲避免反光位於透鏡中央,可將透鏡稍傾斜。一般先檢查上方周邊部,因爲向上方注視光幻視作用最弱,而且周邊部視網膜對光的敏感性不如後極部。開始光源可暗些,病人適應後逐漸增加亮度。由於視網膜脫離的面積越大,對光的敏感性越差,所以對全視網膜脫離的病人,亮度調至最大往往也能耐受,但由於黃斑部不能用強光照射時間久,應注意光損傷問題。


可讓病人轉動眼球或檢查者移動頭位,使檢查者的視線正對着要檢查的象限,將4個象限及後極部全部查完,確定了視網膜脫離的界限及所有裂孔後,再跟蹤視網膜血管從視乳頭至周邊部。
結合鞏膜壓陷方法不僅能看到平時看不到的周邊眼底以查找靠近鋸齒緣的裂孔(圖8.8.7-0-9),還可通過不斷地輕輕移動鞏膜壓陷器,增加立體感並改變光反射的方向,使裂孔看的更清楚,並有助於發現小裂孔。壓陷部位脈絡膜、視網膜色素上皮較未壓陷處暗,而且比視網膜暗,因此增加了裂孔與視網膜的對比度,使裂孔呈黑點狀。由於壓陷處視網膜傾斜度增加,視網膜透明度減低,裂孔後緣更容易看清楚。另外,有時壓陷眼球可看到玻璃體基底後部的小裂孔瓣。
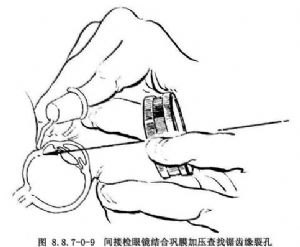
一般可隔着眼瞼壓陷鞏膜。如檢查上方周邊部,把壓陷器的頭放在上瞼瞼板上緣,讓病人睜眼向上看。如檢查中周部,讓病人向正前方注視。
檢查下方眼底時,要讓病人睜眼,以免閉眼時Bells反射使眼球上轉影響檢查。在做鼻側或顳側周邊部檢查時,隔眼瞼檢查有時稍困難些,必要時,表面麻醉後,經結膜面壓陷鞏膜。
應注意壓陷器頭對鞏膜加壓的力量方向應與眼球近切線(圖8.8.7-0-10A),而不要對球壁垂直加壓(圖8.8.7-0-10B),以免引起病人疼痛。壓陷器的軸向與要檢查的子午線一致,不要斜方向,以免對壓陷的部位判斷不準確。壓陷力量不要過大,特別是對白內障等手術後不久,或青光眼病人,有使傷口裂開或眼壓驟升的危險。


9.2.2 ②裂隙燈三面鏡檢查(Biomicroscopy with Three-Mirror Contact Lens)
裂隙燈三面鏡不但可清楚地觀察眼底各部,還可詳細瞭解玻璃體情況。三面鏡各部分能看到的範圍分別爲:Ⅰ號鏡—後極部30°;Ⅱ號鏡—30°至赤道部;Ⅲ號鏡—赤道部至鋸齒緣;Ⅳ號鏡—房角,也可見極周邊部眼底(圖8.8.7-0-11~8.8.7-0-13)。



特別對眼底鏡不易識別的小裂孔、板層裂孔層間劈裂、扁平脫離等細微改變的判別非常有用。視網膜裂孔是全層抑或板層的,有時不易鑑別。當裂孔外圍視網膜下有積液,範圍不超過10D者,算作真裂孔無視網膜脫離。當裂隙燈光通過視網膜裂孔時,光線不連續有錯位,如視網膜下積液較多,錯位更明顯,這樣的裂孔屬全層穿通;如光切線雖中斷,但錯位不明顯且裂孔邊緣平貼,無網膜下積液,則爲板層裂孔。
近年在三面鏡檢查基礎上又結合了鞏膜壓陷方法。這種類似三面鏡的接觸鏡上附有鞏膜壓陷裝置,稱睫狀體鏡(圖8.8.7-0-14),在通過反光鏡檢查眼底時,該部位鞏膜被壓陷使視網膜隆起,周邊部眼底和睫狀體平部均一覽無餘。對查找鋸齒緣部小裂孔特別是裂隙樣裂孔等,較普通三面鏡更好。

9.2.3 ③根據臨牀判斷查找裂孔(Finding Retinal Breaks According to Clinical Features)
病人最初的視力障礙部位及視野缺損情況,對推測裂孔位置很有意義,如病人述說鼻下方視野最先受損,就應重點檢查顳上方視網膜是否存在裂孔。
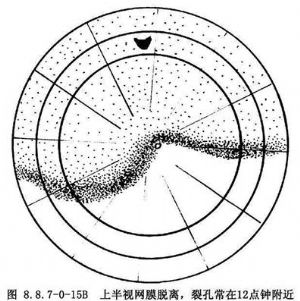
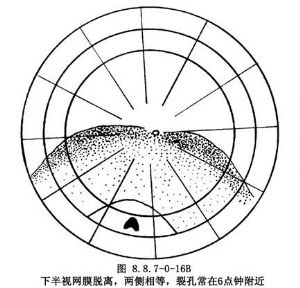
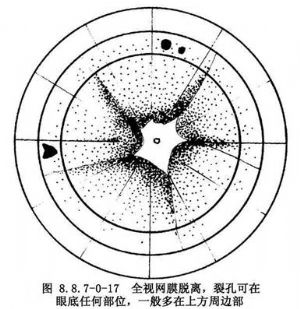
視網膜脫離的形態對推測裂孔位置也有重要意義:①上方某象限視網膜脫離,裂孔常在脫離區的上部(圖8.8.7-0-15A);②上半視網膜脫離。裂孔常在12點鐘附近(圖8.8.7-0-15B);③下半視網膜脫離,裂孔常在視網膜脫離向上延伸的一側上部(圖8.8.7-0-16A);④下半視網膜脫離,兩側相等,裂孔常在6點鐘附近(圖8.8.7-0-16B)。對有分界線(demarcation line)的視網膜脫離,裂孔常在分界區內。如分界線較長,裂孔多在分界區的高位處(圖8.8.7-0-16C)。分界線表明以前曾有過靜止性的視網膜脫離,其顏色爲白色,如有色素沉着呈棕褐色,代表着脈絡膜視網膜炎症粘連、視網膜膠質增生、視網膜色素上皮色素增生或脫色素改變;⑤視網膜脫離超過3~4周,下方呈半球形隆起,則裂孔常在上方某一象限內(圖8.8.7-0-16D);⑥全視網膜脫離,裂孔可在眼底任何部位,但多在上方周邊部(圖8.8.7-0-17)。




9.2.4 ④根據裂孔分佈頻度查找裂孔(Finding Retinal Breaks According to Distributive Frequency)
由於裂孔在各象限發生的頻度不同,有無明確眼鈍傷史,裂孔發生部位的比率也不同。因此,在查找裂孔時的注意力和時間分配上應有所側重,有助於快速、準確地查到裂孔,特別是門診初診時。一般裂孔最多發生在顳上象限,顳下及鼻上象限次之,鼻下象限最少。Schepens對1489例非外傷性視網膜脫離病人的統計,60.2%裂孔位於赤道部附近,21.5%位於鋸齒緣附近,1.3%位於後極部,17%位於其他部位。而對143例眼鈍挫傷後視網膜脫離病人的統計,59.4%裂孔位於鋸齒緣附近,8.4%位於赤道部附近,9.1%位於後極部,23.1%位於其他部位。
9.2.5 ⑤裂孔查找困難時的處理(Management of Difficulties to Find Retinal Breaks)
約有5%~10%的孔源性視網膜脫離病人查不到裂孔。常見的有如下一些原因:
A.視網膜呈泡狀隆起,遮擋住存在裂孔處的視網膜。可採用雙眼包紮臥牀1~2d,使視網膜平復些常可能查到裂孔。同樣方法對玻璃體出血或渾濁病人也適用。注意頭位置於能使出血或渾濁下沉,暴露出視網膜脫離區或可疑裂孔的部位。如果在病人晨起前檢查眼底更清晰些。
B.瞳孔散大困難。一般局部點用一次10%去氧腎上腺素和1%阿托品可使瞳孔能充分散大。但有些病人可能需要先塗3%阿托品眼膏,再點10%去氧腎上腺素2~3次,甚至需結膜下注射混合散瞳劑。應特別注意:對老年或心血管疾病病人用藥需慎重,用去氧腎上腺素濃度以5%或2.5%相對安全些。如瞳孔散不大,不要反覆多次點藥,以免造成全身中毒。對前列腺肥大病人儘量不用阿托品眼膏和眼液。有虹膜後粘連或機化膜影響瞳孔散大時,行激光鬆解粘連或虹膜切除後再檢查眼底。
C.晶狀體渾濁。如只是在赤道部,影響周邊部視網膜觀察,可在繪眼底圖時空下未看見的區域,留在術中,放出視網膜下液,眼球較軟時,通過鞏膜壓陷查找該部位裂孔。如晶狀體渾濁,眼底根本看不清,可同時做晶狀體切割和視網膜復位手術,術中通過眼內照明查找裂孔(此法也適用於重度玻璃體渾濁)。一般不分兩步手術,因爲無晶狀體眼的視網膜脫離手術預後較差。
D.鋸齒緣部裂孔,有時用三面鏡等看不到極周邊部,特別是裂孔較小或不易顯露時,用睫狀體鏡或間接檢眼鏡結合鞏膜外加壓能清楚看到裂孔。
9.3 (3)視網膜裂孔定位方法(Localization of Retinal Breaks)
找到所有裂孔後,要對每一裂孔的位置準確定位,才能縮短手術時間,有把握而又損傷小地封閉裂孔,提高手術成功率。同時,對制定手術方案也有重要意義。視網膜裂孔定位方法也適用於眼內囊蟲定位。
9.3.1 ①直接檢眼鏡定位法(Direct OphthalmoscopeMethod)
充分散瞳後,病人向正前方注視,用直接檢眼鏡可以看到的裂孔,一般在40°以內,如果要盡力向周邊尋找才能看到的裂孔在60°左右。眼球向一側轉動才能看見的裂孔在70°左右,相當於角膜緣後11mm。視乳頭直徑爲1.5mm(弧距),因此裂孔位置可用視乳頭直徑爲尺度測量。例如裂孔位在眼底可見的最周邊部後1個視乳頭直徑,則裂孔在鞏膜上應位於角膜緣後11+1.5×1=12.5mm,同時標註上裂孔所在時鐘位。這種定位方法比較適用於較靠周邊和位於視乳頭或黃斑不遠的裂孔,因爲根據這些標誌與角膜緣的已知距離加以計算即可。
9.3.2 ②手持弧形視野計定位法(PerimeterMethod)
病人手持視野計,並注視中央固視標,檢查者用直接檢眼鏡看到裂孔,邊遠移檢眼鏡邊調節屈光度數,使始終能看清裂孔,然後迅速轉動視野弓到檢眼鏡光束上,光束落在視野弓上的角度即爲投射角。可取幾次測得角度的平均值。依據視野計角度數值查表獲得裂孔距角膜緣的距離。方位可根據視野計軸心部的指針獲得或直接估計時鐘位。
如果裂孔≥2個視乳頭直徑,需分別確定出裂孔前後緣與角膜緣的距離及兩端子午線方位。此法較適合於赤道附近的裂孔定位,比較準確。但對於視網膜脫離較高處的裂孔,定位較實際裂孔位置偏後一些(圖8.8.7-0-18),特別是上方球形脫離,遮蓋視乳頭及黃斑,赤道部裂孔可能在相當視乳頭的位置。如同時伴鋸齒緣脫離,裂孔移位就更明顯。子午線方位有時也稍偏離,特別是球形脫離而裂孔位於其邊緣時(圖8.8.7-0-19),應在術中放液後加以修正。


9.3.3 ③術中定位法Localization During Operation)
裂孔定位在暴露鞏膜後進行。常用的手術檯上定位方法有如下幾種:
A.鞏膜透熱定位法。按術前計算的裂孔位置,在鞏膜表面用亞甲藍或煌綠乙醇作出標記,然後用球形電極在該處做透熱,用檢眼鏡觀察視網膜上白色透熱斑與裂孔位置是否符合,如有誤差按視乳頭直徑計算校正,以確定裂孔確切位置。當視網膜下液多,鞏膜距視網膜遠時,視網膜透熱斑不易出現。
B.直接定位法。這是在眼底鏡觀察下使用鞏膜壓陷法確定裂孔位置的方法,多采用間接立體檢眼鏡。如術中瞳孔縮小或屈光間質渾濁,可選用直徑28mm的透鏡(+20~+30D)或Nikon非球形透鏡(aspheric lens)。Urrets-Zavalia定位器是一種兼有鞏膜壓陷並鞏膜標記的器械(圖8.8.7-0-20)。

先把該器械頭端平放,當鞏膜壓陷器用。隨着鞏膜的壓陷,視網膜向內隆起,呈波紋狀,棕褐色的突起部位即是壓陷處。當壓陷位置恰位於裂孔處,將器械頭端旋轉90°,稍用力使尖端在鞏膜上壓出深灰色印記,立即翻轉眼球標記(圖8.8.7-0-21),這種器械印記清楚,不會使鞏膜穿孔。也可用有齒彎鑷或其他類似器械代替,但忌用尖端銳利器械,加壓應適當,以防鞏膜穿孔(圖8.8.7-0-22)。


隨着冷凝器的廣泛應用,在直視下冷凝已成爲主要的定位手段,可直接證實位置的正確與否(圖8.8.7-0-23),並封閉裂孔。

直接定位法簡便、準確,能明顯縮短手術時間,並可避免反覆鞏膜透熱或冷凝定位所致的損傷和炎症刺激,特別是對鞏膜透熱視網膜無反應時,只能根據此法定位。同時可對術中新發現的裂孔或新形成的裂孔定位。
C.鞏膜透照定位法。將特製的導光纖維鞏膜透照燈置於術前測定的裂孔位置處,觀察眼底,當裂孔位於透照燈光斑區中央時,立即用導光纖維頭端附有的透熱電極透熱電凝,使在眼底及鞏膜表面均留有痕跡。鞏膜上的透熱點是爲裂孔位置。此法可同時區別是否存在眼內腫瘤等。
有些病人採用上述幾種方法均不能精確定位。如視網膜高度隆起,需先放出視網膜下液,視網膜較平坦後,再定位就不會再困難。如放液後眼壓過低,應採取措施,用棉棒在眼球表面施壓,或向玻璃體腔注射平衡鹽水,這樣纔不致因眼壓突降產生脈絡膜滲漏或出血。有時,通過放視網膜下液,玻璃體注射平衡鹽水,可能展平視網膜皺襞,發現術前未能發現的隱藏裂孔。
10 手術前準備(Preoperative Preparation)
視網膜脫離手術前,術者應在詳細瞭解病史情況下(包括現有眼病及其特殊症狀和發生時間;以往患過的眼病;外傷或眼部手術史;家族史;全身情況等),仔細檢查眼底,必要時可反複檢查,以充分了解視網膜脫離範圍、部位及形態;裂孔大小形狀、數目及部位;視網膜變性情況;玻璃體視網膜增殖情況;熟悉裂孔附近的解剖標記等,便於術中核對和辨認。有必要時,可選擇透照試驗及輔助檢查如超聲波、視網膜電流圖、眼底血管造影、眼部CT、磁共振、放射性核素32P檢查等,以資診斷和鑑別診斷。總之,在手術前,術者應盡力明確下列五點,以便做到心中有數:①診斷;②全部裂孔;③玻璃體視網膜牽拉;④眼部併發疾病;⑤全身併發疾病。
10.1 全身準備(Systematic Preparation)
同一般內眼手術常規。對有內科疾病(如高血壓、心臟病、糖尿病等)的病人,應給予相應處理,必要時請有關科室會診。手術前晚睡前及術前給予鎮靜劑。
做好病人精神上的準備,如解釋手術情況,交代手術預後和可能發生的併發症及預防措施,消除病人的恐懼心理,取得其主動的配合。
10.2 ①臥牀和包眼(Bed Rest and Eye Patching)
早年,視網膜脫離手術前要求病人臥牀數日,目的是使視網膜平伏,有利手術。但由於臥牀可誘發一些不利的併發症,如心血管併發症,特別是肺栓塞。另外造成精神壓抑,術後體力恢復時間延長等,因此,除下列情況外,不必臥牀:A.診斷性目的,如查找裂孔;B.改善視網膜位置,如高度隆起的球狀視網膜脫離,玻璃體液化臥牀可使視網膜平伏,手術更容易更安全,特別是對不準備放視網膜下液者。一般採用裂孔低位原則。另如,對巨大裂孔視網膜反轉的病人,由於經濟或設備條件有限,不能做玻璃體手術,採用適當頭位臥牀,藉助重力作用,可能使反轉的視網膜瓣復位,靠近色素上皮,倒出裂孔中的玻璃體,而有可能通過傳統的視網膜復位手術進行治療。C.防止黃斑部視網膜脫離。
眼球運動可引起玻璃體和眼內液體的慣性力,增加玻璃體視網膜牽拉,產生液流。包眼能有效限制眼球運動。但眼球運動爲雙眼性,因此如需包眼,應採用雙眼包紮。一組312例視網膜脫離病例的結果表明,經術前雙眼包紮,其中24%視網膜明顯平伏或部分復位。28%視網膜實際上完全復位,並單純行光凝、電凝或冷凝獲得成功(87/88例)。除此之外,對於其他一些情況,如裂孔部位血管橋或已發生血管撕裂出血,包眼可防止血管破裂或使玻璃體出血下沉,有利於眼底檢查和手術視線。對於巨大裂孔,眼球運動常促使裂孔迅速擴大,而包眼可減少其延伸擴大的機會。
10.3 ②散瞳(PupillaryDilation)
看清眼底,對成功完成外路視網膜脫離手術(如鞏膜加壓術)十分重要,而散大瞳孔並使瞳孔在術中保持散大狀態是順利手術的重要保證。一般在病人術前1~5d,即可給予1%阿托品點眼。術前1h,開始給予複方託品酰胺或5%去氧腎上腺素點眼,每10~15min 1次。也可用Mydrin-P。用1%環戊通(cyclopentolate)和10%去氧腎上腺素(phenylephrine)聯合使用,可有效充分散大瞳孔。一般在術前1h開始,每隔20min點眼1次,每樣1滴,共3次。由於高濃度去氧腎上腺素對心臟有明顯影響,對老年人和心臟病病人要慎用,或改用2.5%的去氧腎上腺素。如由於虹膜後粘連瞳孔無法用藥物散大,需要在術中用虹膜拉鉤開大瞳孔或前房注入高質量黏彈劑分離粘連使瞳孔散大。
10.4 ③預防感染(Prevention of Infection)
對術前是否預防性給予抗生素仍有爭論。在無急或慢性外眼炎症的體徵時,可能不需要全身應用。術前可給予局部滴用抗生素,以減少結膜和瞼緣的細菌量。常用廣譜抗生素如:0.3~0.5%妥布黴素,0.3%慶大黴素或0.25%氯黴素,每日4次。爲減少睫毛污染手術野的機會,術前可剪除睫毛。如果有明顯的眼瞼炎或結膜炎,應儘可能考慮推遲手術。
10.5 ④皮質類固醇激素應用(Steroids Application)
對於視網膜脫離,同時有葡萄膜炎症表現者,應先給予激素治療,控制炎症,然後再考慮手術。特別是對孔源性視網膜脫離合併脈絡膜脫離者,應在術前全身給激素(如靜脈點滴)劑量比一般常規用量要大些,並同時給予散瞳幷包扎雙眼,有助於脈絡膜上腔液體吸收並減輕術後炎症反應。經處理,脈絡膜脫離多能明顯減輕或消失。
12 手術步驟
如行充氣性視網膜固定術,按經結膜冷凝術行裂孔直接定位及封閉裂孔,然後再注射氣體。
12.1 1.氣體準備
①消毒空氣:用5ml玻璃注射器,接一較長的針頭,將針頭中部放在酒精燈火焰上燒紅後,邊燒邊慢慢抽吸,空氣經針頭高溫消毒。如有微孔過濾器,可接到注射器上,直接抽取過濾的空氣,更爲方便。空氣吸收較快,一般注入玻璃體後2~3d大部分被吸收,但多能滿足所需的作用時間,而且安全、易得。②六氟化硫(SF6):最好是用時直接從貯氣的鋼瓶中抽取。因爲用分裝在小瓶中的SF6,最終注射時濃度往往不準確。將一端接有三通開關的橡膠管或硅膠管的另端連接到鋼瓶上。排盡膠管中的空氣,並使充滿SF6(形成稍>大氣壓的壓力),關閉鋼瓶閥門。取5ml玻璃注射器接微孔濾器由三通開關獲得SF6,藉助膠管中SF6氣體壓力使注射器充入所需量的氣體,不用抽吸注射器。如果需稀釋成不同濃度,應先抽SF6,後抽空氣,以求準確。SF6吸收緩慢,可在玻璃體中維持10d以上,注入玻璃體腔後,周圍組織中的氮和氧氣可進入氣泡中,故使用的濃度較大時,術後體積會增大。100%的SF6注入後,體積能增大1倍,因此如注入量過多,易引起繼發性青光眼等嚴重併發症。故注入量大於1.0ml,常規配成40%~50%的濃度。③其他膨脹性氣體(C2F6、C3F8、C4F10和C4F8等):例如C3F8,在玻璃體中維持時間更長,體積增大更明顯,使用時應更慎重(詳見玻璃體手術)。
選擇注射氣體的種類和濃度,主要考慮需要氣體頂壓的範圍、能夠注入眼內的氣體量和需要氣體在眼內維持多長時間的有效頂壓作用三個方面。如允許注入的量較大(如1.5~2.5ml),就應用空氣或較低濃度的膨脹性氣體。如允許注入的量很小(如0.75~1.0ml),就可選用較大濃度的膨脹性氣體。
12.2 2.氣體注射
①注射部位:理想的注射部位是位於角膜緣後4~5mm,兩直肌之間的睫狀體扁平部。②注氣方法:將眼球旋轉使注射部位位於上方並固定不動。可由術者一手持鑷子夾住直肌止端,或由助手牽拉相鄰兩直肌牽引線完成。必要時病人可配合頭的轉動達此目的。需在放視網膜下液後注氣者,應使注氣時放液口位於低處,注射部位仍在上方。例如:上方球形視網膜脫離,放液口在上直肌附近,則注氣部位選在下直肌的顳側。當視網膜下液開始流出後即旋轉眼球至所需位置,不然眼球太軟後不易操作,並增加脈絡膜出血的機會。
注射針頭應鋒利、細而短,用1ml一次性皮內注射器針頭,在眼壓較低情況下也能較順利刺入,也可用27號或30號針頭。
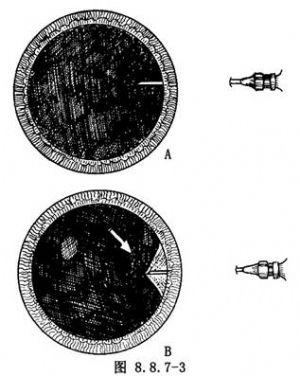
進針時,針頭垂直刺入鞏膜約7mm,針尖朝向玻璃體中央,以免損傷晶狀體囊膜。當通過瞳孔證實針尖在玻璃體腔中(圖8.8.7-3A),而沒有針頭將扁平部無色素上皮頂起的現象(圖8.8.7-3B),才能注氣。
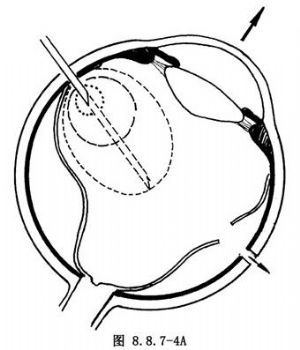
注氣時先把針頭稍抽出一部分,使之剛能看到尖部。緩緩而速度均勻注入氣體,並使針頭在氣泡中,這樣可保證形成一單個大氣泡(圖8.8.7-4A),借其表面張力達到最佳眼內頂壓效果。如果針頭伸入眼內過遠,易形成許多小氣泡(圖8.8.7-4B),並增加損傷視網膜的危險。
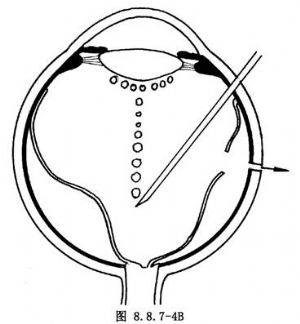
氣體的注入量,如爲頂壓裂孔目的,以能達到1~1.5ml較爲滿意。注氣時,應同時觀察眼壓,指測眼壓略高於正常爲止(約4.0kPa,即30mmHg)。一般視網膜下液放出較多者,允許注入的量也較多。因此強調注射部位如不能在最高點,則放液位置應相應後移。否則,當注氣時,周邊部視網膜先平復,如果放液口在這個區域,將會過早閉合,使後部視網膜下液排不出而影響氣體注入量(圖8.8.7-5)。
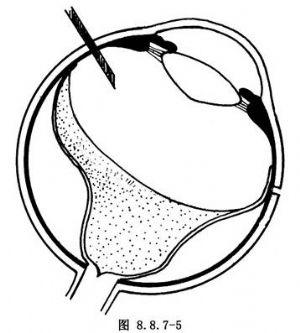
不能靠氣體壓縮的方法達到增加氣體注入量的目的,因爲即使眼壓增至6.7kPa(50mmHg),氣體體積僅壓縮5%。必要時可採用前房穿刺的方法,或抽吸玻璃體液。
12.3 3.調整體位
手術結束,調整頭位及體位使裂孔在上方,保證氣體上浮壓迫裂孔。必要時(如裂孔緣不平復),可先設法通過頭位改變,使氣體沿視網膜面滾動有助於展平視網膜和壓住掀起的裂孔瓣(詳見巨大視網膜裂孔視網膜脫離的手術)。