7 概述
肺膿腫是由各種病原菌引起的肺組織化膿性病變,早期爲化膿性肺炎,繼之壞死、液化,形成膿腫。
7.1 1.病因和病理
肺膿腫的發生發展,首先要有病原菌的感染。在牙周病、深睡、昏迷、癲癇發作、麻醉、過量飲酒的狀態下,來自呼吸道和消化道的細菌感染分泌物或嘔吐物,被誤吸到支氣管和肺內,造成小支氣管阻塞,在人體抵抗力低下時,發展成肺膿腫。也有因肺梗死,肺創傷,壞死性肺炎,胸腔縱隔感染擴散引起的肺膿腫。常見的病原菌是厭氧菌,如:類桿菌、梭形桿菌,其次爲有氧菌,如:假單孢菌,金黃色葡萄球菌、鏈球菌、流感嗜血桿菌等。帶有病原菌的吸入物在阻塞支氣管遠端後病原菌迅速繁殖,發生炎性變或肺不張,繼而引起小血管栓塞和肺組織壞死及液化,形成肺膿腫。如抗感染不徹底,或支氣管引流不暢,經過急性期(一般爲6周)和亞急性階段(一般爲3個月),逐漸轉變爲慢性肺膿腫。在急、慢性炎症反覆發作的過程中,受累的肺、支氣管組織破壞和修復交錯進行,使病情加重。
肺膿腫多爲單發,周圍有肺組織炎變及不同程度的纖維化。膿腫多在肺的邊緣部,常與一個或幾個小支氣管相通。引流通暢者,可有壞死惡臭的膿痰排出,並形成空洞。在膿腫的晚期,可跨肺段或肺葉,形成多房的破壞性病竈。發展快速者,可穿破胸膜而產生張力性膿氣胸或伴有支氣管胸膜瘻。
肺膿腫的好發部位是上肺後段的腋次段和下肺的背段,右側較左側多,最常見於右下肺。
7.2 2.臨牀表現及診斷
典型的肺膿腫有肺炎病史,患者有間斷發熱、體重下降、夜間出汗、咳嗽。隨後咳出膿痰,有時呼出氣體有惡臭味。其膿痰靜置後可分爲三層:上層爲唾液,中層爲黏稠膿痰,下層爲壞死組織沉渣。慢性肺膿腫患者可出現缺氧和貧血,有的發生杵狀指。病程長者,患側常有胸膜粘連,其中間有許多擴張的體循環血管,這些血管在胸壁和肺之間形成交通的側支循環,其特點是血流自壓力高的胸壁血管流向肺循環血管,分流量大時,在病變處胸壁可聽到連續的或收縮期血管雜音,稱之爲“胸膜粘連雜音”,但需要與肺動靜脈瘻相鑑別。
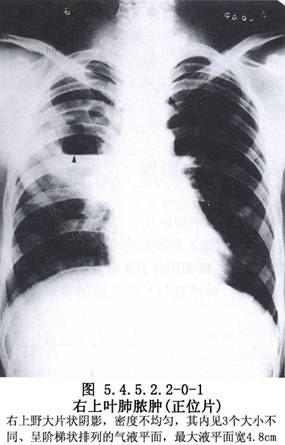
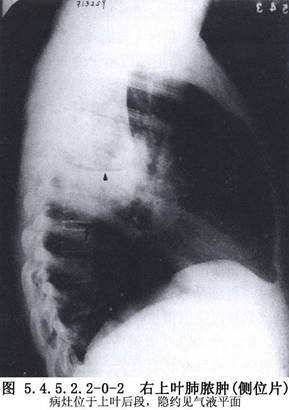
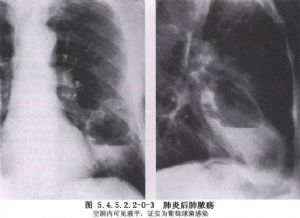
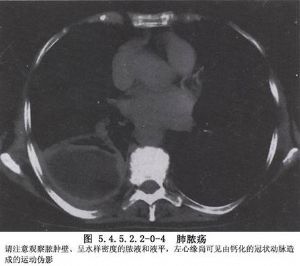
胸部影像學檢查:肺膿腫的X線表現可因病期的不同階段而異。早期化膿性炎症階段爲大片濃密模糊陰影,邊緣不清。進一步發展出現圓形或不規則透亮區及液平面。這時一部分肺膿腫可因炎症吸收好轉而消散,最後殘留少許條索陰影而治癒。一部分發展爲慢性肺膿腫,膿腔壁增厚,內壁不規則,斷層X線表現爲有透亮區。CT和MRI檢查可提供更清晰的圖像。纖維支氣管鏡檢查有助於發現病因,吸出痰液查致病菌,排除支氣管內腫瘤(圖5.4.5.2.2-0-1~5.4.5.2.2-0-4)。
7.3 3.治療
肺膿腫的治療原則是選擇敏感藥物抗炎和採取適當方法進行膿腫引流。早期積極給予有效抗菌藥物,使體溫在3~10d下降至正常。抗生素總療程6~8周,直至臨牀症狀完全消失。痰液較多者行體位排痰引流並使用化痰藥物,霧化吸入。治療有效者,X線顯示膿腔及炎性病變完全消散,僅殘留條索影。長期內科治療效果不佳者予外科治療。外科治療包括膿腫引流術和肺切除術。
8 適應症
肺膿腫肺切除術適用於:
1. 3個月以上的慢性肺膿腫,非手術治療不見好轉,反覆發作者。
3.對內科治療無反應,每週攝胸片或胸透進行比較,膿腫不但不縮小反而持續增大,膿腔內液體增多,周圍炎症不消退或合併敗血症者。
4.咯血患者可待症狀緩解後手術。但是,如果12h內咯血量達500ml以上者應早做手術。
5.肺膿腫破入胸膜腔,引起支氣管胸膜瘻、膿胸,單純胸腔引流難以控制病情發展者。
6.不能與肺癌區別者。
10 麻醉和體位
氣管內雙腔管插管,靜脈複合麻醉。對於術前痰量較多者更爲重要,不適宜插雙腔管者,可做單側支氣管插管。體位:常取側臥位,患側在上,後外側切口。也有選擇平臥位,患側肩背部墊高,作前外切口或小切口,適用於右中葉或右上葉及左肺舌段的小範圍肺切除。
11 手術步驟
見肺切除術
12 術中注意要點
1.應首先選用側臥位後外側切口,有利於暴露和分離嚴重粘連。也可採用前切口平臥位,患側墊高。俯臥位後切口已很少使用。
2.肺膿腫的肺門淋巴結炎性腫大,常與肺血管粘連、融合在一起,使肺血管解剖困難,分離肺門血管周圍粘連時容易造成大出血,應特別小心。
有時,病變在肺門處融合成一團,根本無法解剖,這時就需切開心包。一般心包內粘連輕,容易解剖分離肺動脈、肺靜脈。如果做全肺切除,可從心包內結紮和切斷肺動靜脈。如果做肺葉切除,在分離肺動脈分支時也可以先從心包內暫時阻斷肺動脈,控制出血。
個別情況下,肺動脈分支與支氣管壁緊密粘連無間隙,無法分離,也可以不做解剖,直視下用小圓針4號絲線連同周圍組織一起縫扎,以防分離造成血管損傷出血。
3.肺膿腫的實際病變範圍往往比X線顯示的廣泛,而且多合併支氣管擴張,所以手術要求切除徹底,不殘留病變。因爲殘留病竈易引起術後併發症。儘量避免做肺段切除。
13 術後處理
13.1 1.體位、呼吸運動和咯痰
全麻病人應平臥至完全清醒和血壓平穩後(一般多在術後6小時以上)才能改取半坐位。麻醉清醒後,應鼓勵病人做深呼吸運動和咯痰;也可用手壓迫切口部位,幫助病人深呼吸和咯痰,每日5~6次,將支氣管內積痰和可能存留的積血咯出,以利餘肺擴張和胸腔引流,避免肺內繼發感染。咳嗽必須用力,不用力同樣引起疼痛,卻不能排痰,反而需要重複咳嗽,造成更多疼痛。如痰液粘稠,不易咯出,可作蒸氣吸入,每日3次,每次15分鐘,並口服祛痰劑。手術後第1日即應將病人扶起坐直,每日坐起3~4次。一般在肺部分切除術後3日,胸腔引流管拔除以後(全肺切除術在1周後),病人即可下牀活動。術後3~4日,即應幫助病人抬起術側手臂,以免日後切口附近的胸壁肌肉粘連,影響手臂活動;決不能等到切口不痛以後纔開始鍛鍊。這些方面的處理,對術後病情的恢復、餘肺的擴張及併發症的預防,均起着很重要的作用,應特別重視。
13.2 2.氧氣吸入問題
肺切除後如病人沒有缺氧現象,可不必給氧。對肺功能較差的病人,可間斷低流量經鼻管給氧。給氧時,導管應插到鼻咽部,使氧氣能被有效地吸入。有時病人痰量很多,而且粘稠,不易咯出,嚴重影響呼吸;或因術前估計不足,切肺術後出現肺通氣和換氣功能不全,造成缺氧;或因輸血、輸液過多、過速,出現肺水腫等嚴重情況,應及時將氣管切開,這樣既能隨時清除呼吸道內痰液,並可因此縮小50%呼吸道死腔,增加25%肺泡通氣量。同時,可用細塑料管經氣管套管更有效地吸入氧氣;但應保持一定的溼度和溫度,以免呼吸道乾燥,痰液結痂。痰液粘稠時,可經氣管套管滴入糜蛋白酶,使痰液變稀。呼吸淺弱時,可將麻醉機與氣管套管連接,作輔助呼吸。有肺水腫時,應加壓給氧,霧化吸入少量95%酒精以破壞粘痰泡沫,增加肺泡換氣面積;同時靜脈緩慢注射氨茶鹼0.25~0.5g,以解除支氣管痙攣。此外,還應停止輸液,換用50%葡萄糖或20%甘露醇250ml快速滴入靜脈,以利尿、脫水,解除肺水腫,並考慮加用洋地黃類藥物強心。
13.3 3.胸腔滲液的處理
切肺手術後,一般在24小時內,胸腔將有200~400ml的滲血和滲液經引流管流出,引流液的血色應逐漸變淡。約在24~72小時後,積液可以排盡,引流管可以拔除。拔引流管時,應先將引流管靠近皮膚的一段及引流口周圍皮膚消毒,剪斷固定線,一手將墊有4~5層凡士林紗布棉墊放在引流口部位,另一手握緊引流管,囑病人深吸氣後憋住不呼氣,迅速將引流管拔出;同時,將凡士林紗布及棉墊壓緊引流口[圖18],用膠布加壓包紮,以免空氣漏進胸腔。
如引流量很多,血色不變淡,而且脈搏快,血壓低,應應警惕有無活動性出血。因此,手術後除應觀察呼吸、脈搏、血壓外,還應注意引流管內的液平面是否隨呼吸波動,是否高出瓶內水平面。如管內液麪不波動,說明引流管已被堵塞,應立即檢查 否曲折壓在病人身體下面。如無異常,可夾閉引流管後用手向上擠壓,將管內可能堵塞的凝血塊擠進胸內,解除堵塞。如仍不通暢,應應考慮到引流管內口被膈肌、胸壁或餘肺壓迫堵塞的可能性,可將引流管略加旋轉,使管口離開堵塞物,以期重新通暢。如仍不能通暢,則只得拔除,根據前一階段引流量的多少和胸部透視的情況,考慮另放引流管,或改作胸腔穿刺抽液。此外,還應觀察每小時引流量是否逐漸減少,引流液是否變淡;懷疑有活動性出血時,除應加用止血藥物外,可反複檢查循環血和引流液的血紅蛋白。如引流量多,循環血的血紅蛋白逐漸下降,而引流液的血紅蛋白反而逐漸上升或維持不變,即可能有活動性出血,應當機立斷,拆線開胸止血。
13.4 4.餘肺擴張與殘腔的處理
肺部分切除後,胸腔內的殘腔將被過度擴張(即代償性氣腫)的餘肺所填充。但如餘肺有炎症後纖維化時,就不易過度擴張,以致殘腔不能消滅;而殘腔內的空氣則將逐漸被胸膜吸收,形成很高的負壓,使胸膜不斷滲液,爲支氣管胸膜瘻的形成和繼發膿胸提供了條件。這種情況在肺結核病人尤其多見。此外,在肺結核病人中,如餘肺有殘留病竈,過度擴張時還有可能造成病竈復發和播散。因此,在作肺部分切除術前和術中,應注意檢查餘肺情況。如餘肺表面有增厚的胸膜,應予剝脫。如估計餘肺不能過度擴張,或餘肺內有較多的結核殘餘病竈,即應加作胸廓成形術。一般可術前和術中估計必須加作胸廓成形術,而且病人體質、肺功能和手術中情況允許時,可同期進行肺切除和胸廓成形術或胸腔頂部胸膜剝脫術,使剝下的壁層胸膜覆蓋餘肺,形成胸膜外間隙,以免經受兩次手術的痛苦。如條件不允許,則在切肺術後3~6周內再作胸廓成形術。有的病人即使術前估計不必加作胸廓成形術,如果在手術後2~3周內見作肺不能擴張到第4後肋平面,殘腔內雖經反覆穿刺,仍不斷出現積液,甚至發現病人喫力出少量陳舊血性液體,說明已經發生支氣管胸膜瘻,應及時作胸廓成形術,以免發生膿胸。 這類胸廓成形術可不切第1肋骨或將後段保留較長,不必如肺結核萎陷療法那樣要求。
全肺切除術後的殘腔將被滲出液逐漸充滿,這種滲出液又逐漸機化、收縮,使膈肌上升、胸壁塌陷、縱隔向術側移位、健肺代償性氣腫。有時術後1~2日內滲出太多、太快,將縱隔推向健側,影響呼吸和循環時,應稍加開放夾住的胸腔引流管,緩慢放出部分胸腔積液,至縱隔逐漸恢復原位爲止。如無胸腔引流管,則可穿刺抽液,以減少術側壓力。肺結核病人需秦全肺切除術,而對側肺也有較多結核病竈,估計術後代償性氣腫可能引起病竈復發與播散時,可在切肺同時,或在3~6周後加作胸廓成形術。有時全肺切除術後殘腔積液機化、收縮,可引起縱隔向手術側過度移位,造成氣管、大血管扭曲,病人表現明顯氣急、心悸。對這類病人,也可進行胸廓成形術,糾正縱隔移位。
13.5 5.術後肺不張
下葉肺切除術後,尤其在左下葉肺切除術後,如病人起坐過高,上葉餘肺偶爾會下墜而造成支氣管扭曲,引起上葉肺不張。這時病人出現氣急、大汗、缺氧、反覆大量咯痰、氣管移向術側及術側呼吸音消失(或呈管性)等現象,經胸部透視即可確診。一旦出現肺不張時,應立即將半坐位放低,甚至平臥或向健側臥、鼓勵病人用力咯痰,必要時可拉出舌尖,在深吸氣的過程中經鼻孔將一導管插入氣管,刺激咯痰[圖19]。待支氣管恢復原位、支氣管內積存的痰液被咯出後,病人氣急現象即漸好轉,術側恢復成肺泡呼吸音。如病人體弱無力,不能咯痰;或肺不張的時間已久,肺泡內存氣已全被吸收,咳嗽動作不可能將分泌物排出時,即應及時作支氣管鏡檢查吸痰(必要時可進行多次)。
13.6 6.膿胸的處理
膿胸發生的原因大多由於手術中分破病竈,或在切斷支氣管時有分泌物外溢,污染胸腔後引起。術後因支氣管殘端癒合不佳,發生支氣管胸膜瘻;或胸腔積液沒有及時排盡,爲細菌繁殖提供有利條件,也是發生膿胸的常見原因。所以,每次作胸腔穿刺抽液時,除應嚴格無菌操作外,在抽液後應向胸腔內注射青、鏈黴素以預防感染。一旦抽出混濁液或明顯膿液,確診膿胸後,即應重新進行胸腔閉式引流,待中毒症狀好轉後及時進行胸廓成形術。
13.7 7.支氣管胸膜瘻的處理
發生支氣管胸膜瘻的原因有兩種:第1種是支氣管殘端本身的原因:①支氣管殘端部位術前已有炎症而未被發現;②術後殘端太長,分泌物積存不能排出,造成感染;③手術操作不當,縫線間距不均勻,接受張力不平均,或縫針太淺以致縫線脫落;④縫線太粗,支氣管內分泌物沿縫線針孔流到殘端外面造成感染;⑤殘端分離過於徹底,支氣管動脈結紮過高,以致殘端感染而不癒合,造成支氣管胸膜瘻。
早期病人可咯出陳舊血性胸腔積液,晚期膿胸已經形成後則咯出膿液。一旦發現時,應立即作胸腔引流,再擇期進行胸廓成形術,消滅死腔,必要時早期可加作瘻孔縫合術。
13.8 8.切口感染
手術中如果污染了切口,即易發生切口感染。尤其是術後仰臥位,切口上端壓迫在肩胛骨內緣上,更易發生紅腫、化膿,有時甚至在肩胛骨下形成膿腔。一旦發現感染,除應用抗生素外,應即拆線引流。如肩胛骨下有膿腔形成,長期不愈,可將肩胛骨下角大部切除,以利引流。
14 併發症
14.1 1.血胸
關胸前對胸壁、膈肌和肋間等處要仔細檢查,特別對有粘連的創面,要仔細電凝燒灼。檢查血管結紮線是否有鬆脫。術後仔細觀察並記錄胸腔引流液的顏色和數量,正常情況下應逐漸減少,顏色變淺,如果持續滲血或減少後又突然增加,引流液血色變濃應警惕胸內有活動性出血。可先給止血藥物,靜點纖維蛋白原,在保守治療4~6h後,如果胸腔引流液仍爲較濃的血性滲液,每小時在100ml以上,且血壓下降,脈搏增快,胸片顯示胸內有中等量積液或大凝血塊時應考慮再次開胸止血,清除胸內積血塊。
14.2 2.支氣管胸膜瘻
因肺膿腫的支氣管有炎性改變及感染,支氣管黏膜癒合能力差,若支氣管殘端處理不當,易在術後引起支氣管胸膜瘻。
14.3 3.胸腔感染或膿胸
術中膿腫破裂污染胸腔,胸腔沖洗不徹底,病變切除不徹底,肺創面漏氣,術後胸腔引流管拔除過早,或胸腔內有包裹積液而未及時處理,這些因素都可引起術後胸腔感染或膿胸。