2 基本信息
《縣域糖尿病分級診療技術方案》由國家衛生健康委辦公廳、國家中醫藥管理局辦公室於2022年1月26日《關於印發縣域慢性腎臟病等慢性疾病分級診療技術方案的通知》(國衛辦醫函〔2022〕34號)印發。
3 發佈通知
關於印發縣域慢性腎臟病等慢性疾病分級診療技術方案的通知
國衛辦醫函〔2022〕34號
各省、自治區、直轄市及新疆生產建設兵團衛生健康委、中醫藥管理局:
爲貫徹落實《國務院辦公廳關於推進分級診療制度建設的指導意見》(國辦發〔2015〕70號)有關要求,進一步推進分級診療相關工作,國家衛生健康委會同國家中醫藥管理局組織制定了縣域慢性腎臟病、高血壓、血脂異常、冠狀動脈粥樣硬化性心臟病、慢性阻塞性肺疾病、腦血管病、糖尿病分級診療技術方案(可從國家衛生健康委網站醫政醫管欄目、國家中醫藥管理局網站通知公告欄目下載)。現印發給你們,請參照執行。
各省級衛生健康行政部門、中醫藥主管部門要加強分級診療制度建設工作的組織領導,有關工作進展情況及時報國家衛生健康委和國家中醫藥管理局。
國家衛生健康委醫政醫管局聯繫人:王義輝、張牧嘉、王斐
電話:010—68791885
傳真:010—68792195
國家中醫藥管理局醫政司聯繫人:段華鵬、王瑾
電話:010—59957797
傳真:010—59957684
附件:
4.縣域冠狀動脈粥樣硬化性心臟病分級診療技術方案
國家衛生健康委辦公廳 國家中醫藥管理局辦公室
2022年1月26日
4 全文
縣域糖尿病分級診療技術方案
我國是糖尿病患者數最多的國家,我國成人糖尿病的患病率爲11.9%,患者總數約有1.25億,約佔全球糖尿病患者的27%。近年來我國成人糖尿病患病率顯著上升且發病日趨年輕化,經濟發達地區患病率明顯高於不發達地區,但農村人羣患病率增長快速。糖尿病主要危害是微血管和大血管併發症,心血管疾病已成爲導致糖尿病患者死亡、致殘的主要原因。循證醫學研究證明,嚴格控制血糖、血脂、血壓和高凝狀態等多種危險因素,可顯著降低糖尿病患者發生併發症的風險,對早期糖尿病腎病、視網膜病變和糖尿病足的患者採取特殊的干預措施,可以顯著降低其併發症的發生和進展風險、致殘率和病死率。本方案的制定對推動落實縣域醫療機構功能定位,爲患者提供一體化、高質量的醫療服務,降低國家和患者的疾病負擔有着積極作用。
4.1 一、縣域不同醫療機構功能定位
4.1.1 (一)村衛生室。
承擔糖尿病一級預防(即在一般人羣中開展健康教育,提高人羣對糖尿病防治的知曉度和參與度,倡導合理膳食、控制體重、適量運動、限鹽、戒菸、限酒、心理平衡的健康生活方式,控制2型糖尿病的危險因素,預防2型糖尿病的發生)及二級預防(即在高危、糖尿病前期人羣中開展健康干預,指導其進行自我管理,以便早發現、早診斷和早治療;對已診斷的糖尿病患者預防併發症的發生)的責任,負責糖尿病高危人羣篩查,並負責患者定期隨訪工作;有條件的村衛生室開展中醫藥健康教育和中醫藥早期干預工作。
4.1.2 (二)鄉鎮衛生院。
負責所轄區域糖尿病篩查,開展糖尿病患者(含部分併發症)的診斷及基本治療。對糖尿病高危人羣、糖尿病前期及治療後病情穩定患者進行隨訪評估。實施糖尿病患者年度體檢,併發症篩查。對糖尿病診斷困難、併發症嚴重、治療困難者,以及基層醫師判斷患者合併需上級醫院處理的情況或疾病,上轉至縣級醫院。接收由縣級醫院轉診的診斷和治療方案明確且病情穩定的糖尿病患者,提供繼續治療和護理服務。負責村級醫療機構健康教育培訓。負責中醫診斷治療、隨訪評估和村級醫療機構中醫藥健康教育培訓。
4.1.3 (三)縣級醫院。
對疑似糖尿病急危重症患者進行評估、診斷及治療。對需明確診斷和分型者、治療困難及併發症嚴重患者,診斷明確並確定治療方案。有中醫藥服務能力的醫院應結合患者實際情況制定規範化的治療方案。實施糖尿病患者年度專科體檢,併發症篩查。接收上級醫院下轉的病情穩定的糖尿病患者,對超出自身診療服務能力的患者需上轉至上級醫療機構。負責鄉鎮醫療機構糖尿病管理質量控制,對基層醫療衛生機構進行技術指導和業務培訓;建立糖尿病健康教育分級培訓體系。已加入縣域醫療共同體(以下簡稱“縣域醫共體”)的社會辦醫療機構可在牽頭醫院統籌下參照本技術方案執行。
4.2 二、分級診療服務路徑
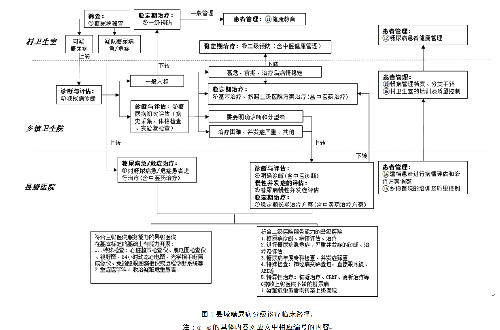
注:①-⑮的具體內容對應文中相應編號的內容
4.3 三、雙向轉診標準
4.3.1 (一)村衛生室上轉鄉鎮衛生院標準。
1.通過初步篩查,判定爲糖尿病高危人羣或疑似糖尿病,需要明確診斷者。
2.糖尿病患者發現血糖明顯異常或控制不佳,或出現藥物不良反應等。
3.疑似糖尿病急危症。患者出現意識障礙,呼氣有爛蘋果味,深大呼吸、皮膚潮紅或發熱,心慌、出汗,食慾減退、噁心嘔吐、口渴多飲或腹痛等糖尿病疑似急危症。空腹血糖(fasting plasma glucose,FPG)≥16.7mmol/L,應高度懷疑高血糖危象;隨機血糖<3.0mmol/L,應考慮有嚴重的、需要關注的顯著低血糖;以上任一情況應緊急轉診,並進行轉診前處理。
4.糖尿病慢性併發症導致嚴重靶器官損害者。急性心腦血管病;糖尿病腎病導致的腎功能不全;糖尿病視網膜病變及黃斑病變導致的視力下降;糖尿病外周血管病變導致的缺血性症狀;糖尿病神經病變導致的感覺及運動受損及靶器官損害;糖尿病足。
4.3.2 (二)鄉鎮衛生院上轉至縣級醫院標準。
4.3.2.1 1.併發症嚴重者,主要指急性和慢性併發症需要緊急處理患者。
(1)糖尿病急性併發症:嚴重低血糖或高血糖伴或不伴意識障礙者[糖尿病酮症;疑似爲糖尿病酮症酸中毒(diabetic ketoacidosis,DKA)、高滲高血糖綜合徵或乳酸性酸中毒]。
(2)糖尿病慢性併發症(視網膜病變、腎病、神經病變、糖尿病足或外周血管病變)確診、治療方案的制訂和療效評估在基層醫療衛生機構處理有困難者。
(3)糖尿病慢性併發症導致嚴重靶器官損害需緊急救治者(急性心腦血管疾病、糖尿病腎病導致的腎功能不全或大量蛋白尿、糖尿病視網膜病變導致的嚴重視力下降、糖尿病外周血管病變導致的缺血性症狀、糖尿病足等)。
(4)糖尿病足出現皮膚顏色的急劇變化;局部疼痛加劇並有紅腫等炎症表現;新發生的潰瘍;原有的淺表潰瘍惡化並累及軟組織和骨組織;播散性的蜂窩組織炎、全身感染徵象;骨髓炎等。
4.3.2.2 2.需要明確診斷和分型者。
(2)治療過程中,需要再次分型診斷者。
(3)兒童和年輕(年齡<25歲)糖尿病患者,尤其疑似特殊類型糖尿病時。
4.3.2.3 3.治療困難者。
(1)血糖、血壓、血脂長期治療(3~6個月)不達標者或出現嚴重藥物不良反應難以處理者。
(3)血糖波動大,基層處理困難或需要制訂胰島素強化治療方案者。
4.3.2.4 4.其他。
(1)診斷明確、病情平穩的糖尿病患者,應由專科醫師進行一次全面評估。
5.對具有中醫藥治療需求的糖尿病患者,出現以下情況之一的,應當轉診:
(2)中醫藥治療效果不佳者。
4.3.3 (三)縣級醫院下轉至鄉鎮衛生院的標準。
1.已明確診斷和確定治療方案且病情得到控制。
2.糖尿病慢性併發症已確診、制定了治療方案和療效評估,且病情已得到穩定控制,近期不進行方案調整。
4.診斷明確,已確定中醫辨證治療方案,病情穩定的患者(且鄉鎮衛生院能提供糖尿病中醫後續治療服務時)。
5.醫患雙方均同意轉診的其他情況。
4.3.4 (四)鄉鎮衛生院下轉至村衛生室標準。
1.已明確診斷和確定治療方案且病情穩定。
2.糖尿病慢性併發症已確診、制定了治療方案和療效評估,且病情已得到穩定控制,近期不進行方案調整。
3.經調整治療方案,血糖、血壓和血脂控制較好,需進行定期隨訪、健康管理。
4.4 四、患者篩查、診斷與評估
4.4.1 (一)篩查。(①)
糖尿病篩查工作由基層醫療衛生機構負責。《中國2型糖尿病防治指南(2020年版)》建議在一般人羣使用糖尿病風險評分表(表1)評估糖尿病風險。對於成年人的2型糖尿病高危人羣(表2),宜及早開始進行糖尿病篩查。
對發現的2型糖尿病高危人羣進行有針對性的健康教育,建議其每年至少測量一次空腹血糖,並接受醫務人員的健康指導。對篩查出的糖尿病前期人羣,進行有針對性的健康教育,建議其每半年至少測量一次空腹血糖,並接受醫務人員的健康指導。有條件可以開展糖尿病前期人羣管理。空腹血糖篩查是簡便易行的糖尿病篩查方法,宜作爲常規的篩查方法,但有漏診的可能性。條件允許時,應儘可能行口服葡萄糖耐量試驗(oral glucose tolerance test,OGTT)檢測靜脈空腹血糖和糖負荷後2h血糖。
考慮基層醫療衛生機構篩查的可操作性,可採用以空腹毛細血管血糖爲初篩手段的分段式篩查流程:所有篩查對象先進行空腹毛細血管血糖檢測;空腹毛細血管血糖<5.6mmol/L爲初篩陰性;≥5.6mmol/L爲初篩陽性,其中≥5.6mmol/L且<8.0mmol/L者進一步行OGTT試驗,≥8.0mmol/L者僅檢測空腹靜脈血糖。注意識別疑似糖尿病急危症患者。
評分指標 | 分值 |
年齡(歲) | |
20~24 | 0 |
25~34 | 4 |
35~39 | 8 |
40~44 | 11 |
45~49 | 12 |
50~54 | 13 |
55~59 | 15 |
60~64 | 16 |
65~74 | 18 |
身體質量指數(kg/m2) | |
<22 | 0 |
22~23.9 | 1 |
24~29.9 | 3 |
≥30 | 5 |
腰圍(cm) | |
男性<75,女性<70 | 0 |
男性75~79.9,女性70~74.9 | 3 |
男性80~84.9,女性75~79.9 | 5 |
男性85~89.9,女性80~84.9 | 7 |
男性90~94.9,女性85~89.9 | 8 |
男性≥95,女性≥90 | 10 |
收縮壓(mmHg) | |
<110 | 0 |
110~119 | 1 |
120~129 | 3 |
130~139 | 6 |
140~149 | 7 |
150~159 | 8 |
≥160 | 10 |
糖尿病家族史(父母、同胞、子女) | |
無 | 0 |
有 | 6 |
性別 | |
女性 | 0 |
男性 | 2 |
注:判斷糖尿病的最佳切入點爲25分,故總分≥25必須行OGTT,確定是否患糖尿病。
在成年人(年齡>18歲)中,具有下列任意1個及以上糖尿病危險因素者: |
•年齡≥40歲 |
•缺乏體力活動者 |
•一級親屬中有糖尿病家族史 |
•高血壓或正在接受降壓治療 |
•血脂異常,HDL-C≤0.91mmol/L(≤35mg/dl)和(或)TG≥2.22mmol/L(≥200mg/dl),或正在接受調脂治療 |
•有多囊卵巢綜合徵病史的女性 |
注:BMI:身體質量指數(body mass index);HDL-C:高密度脂蛋白膽固醇(high density lipoprotein cholesterol);TG:甘油三酯(triglyceride)
4.4.2 (二)診斷與評估。(②③④⑤)
目前我國糖尿病的診斷採用2011年世界衛生組織(WHO)推薦標準,以靜脈血漿葡萄糖爲依據,毛細血管血糖值僅作爲參考。空腹血漿葡萄糖或75g OGTT 2h血漿葡萄糖(2hPG)值可單獨用於流行病學調查或人羣篩查。理想的調查是同時檢查FPG及2hPG。
糖尿病的診斷標準:糖尿病典型症狀(多飲、多尿、多食及不明原因的體重下降)加上隨機血糖≥11.1mmol/L或加上空腹血糖≥7.0mmol/L或加上糖負荷後2h血糖≥11.1mmol/L。無典型糖尿病症狀者,需改日複查確認。急性感染、創傷或其他應激情況下可出現暫時性血糖升高,若無明確糖尿病病史,不可根據此時的血糖水平診斷糖尿病;須在應激因素消除後複查,再確定糖代謝狀態。
《中國2型糖尿病防治指南(2020年版)》推薦在採用標準化檢測方法[溯源到IFCC和(或)NGSP的檢測儀器及其配套試劑],且有嚴格質量控制①獲得IFCC和(或)NGSP溯源認證;或②參加全國糖化血紅蛋白正確度驗證計劃或中國糖化血紅蛋白一致性研究計劃成績合格且室內質控CV<2%(NGSP單位)、CV<3%(IFCC單位)的醫療機構可以將糖化血紅蛋白(HbA1c)≥6.5%(NGSP單位)[48mmol/mol(IFCC單位)]作爲糖尿病的診斷標準。
我國目前採用1999年WHO糖尿病病因學分型體系,根據病因學證據將糖尿病分4大類,即1型糖尿病(分免疫介導性和特發性)、2型糖尿病、特殊類型糖尿病和妊娠期糖尿病。
經培訓考覈合格的鄉鎮衛生院全科醫師及縣級醫院專科醫師和全科醫師具備糖尿病的診斷資質,也可在機構內根據患者檢驗結果做出診斷,診斷有困難的患者,應及時轉至縣級醫院。
根據2020年制定的《2型糖尿病分級診療與質量管理專家共識》對確診糖尿病的患者需進行全面的初次評估,以掌握患者有無合併症、慢性併發症和靶器官損傷。
4.4.2.1 1.病史採集。(③)
(2)飲食、運動習慣、營養狀況、體重變化;兒童和青少年要了解生長發育情況。
(3)是否接受過糖尿病教育。
(4)複習以往的治療方案和治療效果(如HbA1c記錄)、目前治療情況包括藥物、藥物治療的依從性及所存在的障礙、飲食和運動的方案以及改變生活方式的意願、血糖檢測的結果和患者數據的分析使用情況。
1)微血管併發症:糖尿病視網膜病變、糖尿病腎病、糖尿病神經病變(感覺性包括足部損傷;自主神經性包括性功能異常和胃輕癱等)。
4.4.2.2 2.體格檢查。(③④)
(6)詳細的足部檢查(望診、足背動脈和脛後動脈搏動觸診、膝反射、震動覺、痛覺、溫度覺和單尼龍絲觸覺)。
4.4.2.3 3.實驗室檢查。(③④)
(2)HbA1c:如果沒有3個月內的結果,需要測定。
(3)在1年之內沒有如下結果,需要測定。
1)血脂譜,包括總膽固醇、LDL-C、HDL-C和甘油三酯。
2)肝功能。
5)1型糖尿病、血脂異常症和年齡>50歲的婦女需測定血清TSH。
注:DKA:糖尿病酮症酸中毒;HbA1c:糖化血紅蛋白;LDL-C:低密度脂蛋白膽固醇(low density lipoprotein cholesterol);HDL-C:高密度脂蛋白膽固醇(high density lipoprotein cholesterol);eGFR:估算的腎小球濾過率(estimated glomerular filtration rate);TSH:促甲狀腺激素(thyroid stimulating hormon)。
4.4.2.4 4.糖尿病慢性併發症評估。(⑤)
(1)糖尿病腎病:每年檢測尿常規2次,檢測尿白蛋白/尿肌酐或尿微量白蛋白排泄率、血肌酐/尿素氮每年至少一次。
(2)糖尿病神經病變:評估患者神經病變臨牀表現,五項體徵檢查評估神經功能,每年一次,必要時上轉可進行神經電生理檢查等檢查。
(3)糖尿病視網膜病變:檢查視力和視野,散瞳後眼底篩查,無視網膜病變的患者每年進行一次檢查,有視網膜病變患者應上轉進一步評估,條件允許使用免散瞳眼底照相儀或遠程診斷系統。
(4)糖尿病下肢血管病變(lower extremity arterial disease,LEAD):對於50歲以上的糖尿病患者,應該常規進行LEAD的篩查。伴有LEAD發病危險因素(如合併心腦血管病變、血脂異常、高血壓、吸菸或糖尿病病程5年以上)的糖尿病患者應該每年至少篩查一次。篩查方法包括足背動脈搏動檢查,有條件可開展踝肱指數(ankle brachial index,ABI)的檢查,必要時轉至上級醫院完成血管評估。
4.4.2.5 5.糖尿病的中醫診斷。(④)
糖尿病的中醫診斷遵循“四診合參”原則,重點進行病史、中醫症狀與體徵、舌脈診等綜合信息採集,綜合評估患者病情。參考中華中醫藥學會2011年制定的《糖尿病中醫防治指南》和2019年制定的《中醫糖尿病臨牀診療指南》進行中醫診斷和辨證。
4.5 五、患者治療
4.5.1 (一)穩定期治療。(⑥⑦⑨⑩)
4.5.1.1 1.治療目標。
根據《中國2型糖尿病防治指南(2020年版)》確定具體治療目標。糖尿病的治療應遵循綜合管理的原則,包括控制高血糖、高血壓、血脂異常、超重肥胖、高凝狀態等心血管多重危險因素,在生活方式干預的基礎上進行必要的藥物治療,以提高糖尿病患者的生存質量和延長預期壽命。根據患者的年齡、病程、預期壽命、併發症或合併症病情嚴重程度、低血糖風險等確定個體化的控制目標。
4.5.1.2 2.健康生活方式及危險因素控制。(⑨)
(1)合理膳食。指導管理對象控制總能量的攝入、脂肪攝入和味精、醬油、醃製加工食品、調味醬等含鹽量高食物的攝入。
(3)戒菸限酒。
4.5.1.3 3.中醫健康管理。(⑩)
(2)生活質量測評。
(3)運動調養:堅持做適合自己的運動,應循序漸進、量力而行、動中有靜、勞逸結合,將其納入日常生活的規劃中。選擇個性化運動方式(如太極拳、八段錦等),合理控制運動量、運動時間和運動頻率。有併發症的患者原則上避免劇烈運動。
(4)情志調理:指導患者合理選擇音樂和娛樂活動等,調暢情志,愉悅心情。
(5)辨證施膳:根據患者中醫辨證或體質辨識和食物性味歸經給予膳食指導,同時,指導患者控制總熱量的攝入、脂肪攝入和含糖、鹽量高的食物攝入量。
4.5.1.4 4.藥物治療。(⑥⑦)
(1)如果單純生活方式干預3個月不能使血糖控制達標,應開始藥物治療。
(2)降糖藥物分口服類和注射類,注射類包括胰島素和胰高糖素樣肽-1(glucagon like peptide-1,GLP-1)受體激動劑。
(3)根據《2019年ESC/EASD糖尿病、糖尿病前期和心血管疾病指南》《中國2型糖尿病防治指南(2020年版)》和《國家基層糖尿病防治管理指南(2018)》制定符合基層需求的2型糖尿病診療路徑。
(4)個體化治療與合理用藥一致性原則綜合評估T2DM患者病情(如病程、年齡、起始HbA1c、預期壽命、併發症等)、藥物效果(作用機制、劑量、降糖效力和心血管獲益等)、藥物安全(不良反應風險、體重增加風險、低血糖風險和其他不良反應)以及治療成本等。
(5)以安全控糖達標爲導向的治療策略不伴確診的動脈粥樣硬化性心血管疾病(arteriosclerotic cardiovascular disease,ASCVD)或慢性腎臟病(chronic kidney disease,CKD)及其高危因素(高血壓和血脂紊亂等)的患者,以安全達標爲基層糖尿病管理的主要原則。在控制血糖達標的基礎上,應儘可能選擇低血糖風險小的降糖藥物。
(6)以ASCVD獲益爲導向的治療策略。對糖尿病患者進行心血管風險分層(表3),T2DM患者合併確診的ASCVD或CKD以及其他高危因素(高血壓和血脂紊亂等)時,無論HbA1c水平如何,均應優先選擇具有心血管獲益的降糖藥物。
(7)鄉鎮衛生院與村衛生室。
1)鄉鎮衛生院:對確診的2型糖尿病患者,根據指南推薦進行降糖藥物的選擇;對1型糖尿病患者,根據血糖水平給予相應的胰島素治療方案,並對患者進行糖尿病併發症和心血管風險的全面評估,有條件的可以制訂或調整糖尿病治療方案,主動予以單藥治療、聯合治療和基礎胰島素方案,根據血糖水平調整胰島素劑量,並對患者進行心血管風險的初步評估。
2)鄉鎮衛生院治療隨訪評估後病情穩定者可轉至村衛生室,繼續行爲干預及藥物治療。村衛生室醫師對治療後病情穩定的糖尿病患者遵從專科醫師或中醫醫師治療方案以及隨訪調整劑量,進行健康教育及中醫健康管理。對於糖尿病高危人羣及糖尿病前期人羣進行二級預防。在高危人羣中開展糖尿病篩查、及時發現糖尿病、及時進行健康干預等,在已診斷的患者中預防糖尿病併發症的發生。在一般人羣中進行一級預防,開展健康教育,提高人羣對糖尿病防治的知曉度和參與度,倡導合理膳食、控制體重、適量運動、限鹽、戒菸、限酒、心理平衡的健康生活方式,提高社區人羣整體的糖尿病防治意識。
(8)縣級醫院。
內分泌專科醫師或中醫醫師參與糖尿病全程綜合管理,對患者進行糖尿病併發症和心血管風險的全面評估,根據治療目標調整治療方案,主動予以單藥治療、聯合治療和各種胰島素方案,對治療困難患者可提供胰島素強化治療方案。
4.5.1.5 5.中醫藥治療。(⑥⑦)
根據具體病情,參照中華中醫藥學會2011年制定的《糖尿病中醫防治指南》、2019年制定的《中醫糖尿病臨牀診療指南》根據患者辨證分型合理選擇中藥和中醫非藥物療法。
4.5.1.6 6.併發症和合並症的識別和治療。(⑤)
1型糖尿病起病5年和2型糖尿病患者診斷時應進行以下糖尿病慢性併發症和合並症的檢查及隨診(表4),根據結果制定生活方式處方、藥物治療方案。
檢查項目 | 針對的 併發症 | 針對的 合併疾病 | 檢查地點 | |
每月一次 | 村醫室 | |||
每月一次 | 村醫室 | |||
每月一次 | 村醫室 | |||
空腹/餐後血糖 | 每月兩次 (一次空腹 一次餐後) | 村醫或鄉鎮衛生院 | ||
鄉鎮衛生院或縣級醫院 | ||||
尿常規 | 每半年一次 | 鄉鎮衛生院或縣級醫院 | ||
血脂異常 | 每年一次 | 鄉鎮衛生院或縣級醫院 | ||
每年一次 | 鄉鎮衛生院或縣級醫院 | |||
肌酐/血尿素氮 | 每年一次 | 鄉鎮衛生院或縣級醫院 | ||
肝功能 | 肝功能異常 | 每年一次 | 鄉鎮衛生院或縣級醫院 | |
必要時進行 | 縣級醫院 | |||
每年一次 | 鄉鎮衛生院或縣級醫院 | |||
眼:視力及眼底 | 每年一次 | 鄉鎮衛生院或縣級醫院 | ||
足:足背動脈搏動 | 每年4次 | 鄉鎮衛生院或縣級醫院 | ||
周圍神經病變 | 每年一次 | 鄉鎮衛生院或縣級醫院 |
4.5.2 (二)糖尿病急危症的治療。(⑧)
縣級醫院對糖尿病急危症患者進行治療,治療方案參照中華醫學會糖尿病學分會《中國2型糖尿病防治指南(2020年版)》。
1.擬診糖尿病酮症或酮症酸中毒者:對於隨機血糖≥16.7mmol/L者,查尿常規,尿糖陽性、尿酮體陽性者,擬診糖尿病酮症。行血氣分析,及時建立靜脈通道,生理鹽水補液,小劑量靜脈使用胰島素。
2.擬診糖尿病高血糖高滲狀態者:對於隨機血糖≥33.3mmol/L者,查尿常規,尿糖陽性、尿酮體陰性者,擬診糖尿病高血糖高滲狀態。及時建立靜脈通道,生理鹽水補液,小劑量靜脈使用胰島素,必要時採用連續性腎臟替代治療(continuous renal replacement therapy,CRRT)等治療。
3.疑似嚴重低血糖的患者:隨機血糖≤3.0mmol/L者,伴有或不伴有意識障礙,立即靜脈或口服補充葡萄糖或替代物,並在15min後再次檢測血糖進行評估。
4.中醫藥治療。(⑧)
4.6 六、患者管理
4.6.1 (一)醫療機構管理。(⑪⑫⑬⑭⑮)
醫療機構應對糖尿病患者進行分類管理,不同類型患者進行分類干預(圖2)。
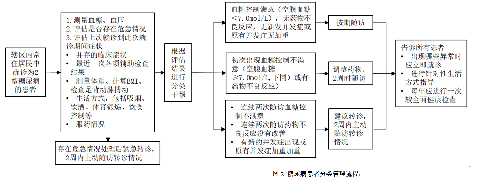
4.6.1.1 1.糖尿病患者分類管理標準。
(1)常規管理:血糖水平比較穩定、無併發症或併發症穩定的患者。
(2)強化管理:已有早期併發症、自我管理能力差、血糖控制情況差的患者。
4.6.1.2 2.根據不同類型患者的分類干預。(⑬)
(1)縣級醫院負責確診、制定治療方案,血糖穩定達標者不建議換藥,如控制不達標或出現其他問題需要換藥者建議諮詢上級醫師,每2周複查一次調整藥物(可以通過遠程),監測血糖,直至病情穩定。達標之後可轉診至鄉鎮衛生院及村衛生室。
(2)下級轉診來的糖尿病患者,應全面評估患者情況,符合上轉標準者立即轉診上級醫療機構;不符合上轉標準者,建議根據相關指南調整藥物治療方案,病情穩定血糖控制達標者可轉回下級醫療機構複診,診斷治療有困難者繼續轉診至上級醫療機構。
(3)各級醫療機構均應對所有的患者進行鍼對性的健康教育,與患者一起制定生活方式改進目標並在下一次隨訪時評估進展。告訴患者出現哪些異常時應立即就診。
4.6.1.3 3.糖尿病分類管理方式與內容。(⑫)
(1)根據實際情況採取門診就診隨訪、村醫上門隨訪、電話隨訪等方式隨訪,有條件者使用APP進行隨訪。
(2)隨訪的內容和頻次如下:
隨訪內容 | 常規管理 | 強化管理 |
3個月一次 | 每2個月一次 | |
3個月一次 | 每2個月一次 | |
生活方式指導 | 3個月一次 | 每2個月一次 |
3個月一次 | 每2個月一次 | |
空腹和餐後血糖 | 1個月一次 | 1個月至少一次 |
3個月一次 | 每2個月一次 | |
3個月一次 | 每2個月一次 |
注:常規管理面對面隨訪次數達4次,強化管理面對面隨訪達6次(推薦,非強制指標);根據患者病情進展,每1年調整一次管理級別,如出現併發症調整管理級別。
4.6.1.4 4.糖尿病專病檔案管理。(⑬⑭)
糖尿病患者由村衛生室、鄉鎮衛生院建立健康檔案和專病檔案,及時做好電子信息登記和報告工作,並與居民健康檔案相銜接,確保健康檔案隨患者轉移;縣級醫院應定期對建檔患者進行病情評估和治療方案調整。
4.6.1.5 5.對鄉鎮醫院及村衛生室的培訓及質量控制。(⑮)
應根據《糖尿病健康教育管理單位認證標準(2014-2015年修訂版)》建立分級培訓的體系和認證體系。
4.6.1.6 6.充分發揮信息化支撐作用。
加強信息化建設,推進互聯網等技術在縣域分級診療中的應用,逐步統籌縣域電子健康檔案和電子病歷設計規範,推動實現縣域醫共體內轉診患者信息的互聯互通、檢查資料共享和結果互認。
4.6.2 (二)患者自我管理。
鼓勵成立由15~20例糖尿病患者組成的自我管理小組,每組開展包括糖尿病防治知識講座、技能培訓、同伴支持等活動,通過多種手段與其他患者交流經驗。瞭解糖尿病的基礎知識,加深對糖尿病的認識。參加健康教育,提高防治知識知曉率。提高醫療依從性,遵醫囑執行檢查和治療,定期隨訪,執行干預行爲,並提高醫囑執行率、干預行爲知曉率。