3 概述
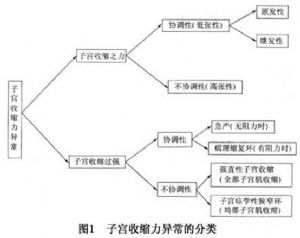
產力異常就是指子宮收縮力異常,常致難產。子宮收縮力異常可以是原發性的,也可以是由於產道或胎兒因素異常使胎兒通過產道困難(形成梗阻性難產)而導致的繼發性宮縮乏力。
將胎兒及其附屬物從子宮內逼出的力量稱爲產力。產力是分娩的動力,以子宮收縮力爲主,子宮收縮力貫穿於分娩全過程,具有節律性、對稱性、極性及縮復作用等特點。它受胎兒、產道和產婦精神心理因素的制約。在分娩過程中,子宮收縮的節律性、對稱性及極性不正常或強度、頻率有改變,稱爲子宮收縮力異常。
對產婦的影響:產程延長直接影響產婦的休息及進食,加上體力消耗和過度換氣,可致產婦精神疲憊、全身乏力,嚴重者引起產婦脫水、酸中毒或低鉀血癥的發生。第二產程延長可因產道受壓過久而致產後排尿困難、尿瀦留,甚至發生尿瘻或糞瘻。同時,亦可導致產後出血,並使產褥感染率及手術產率增加。
對胎兒的影響:不協調性宮縮乏力不能使子宮壁完全放鬆,對子宮胎盤影響大,胎兒在宮內缺氧容易發生胎兒窘迫;產程延長使胎頭及臍帶等受壓機會增加,手術助產機會增加,易發生新生兒產傷;新生兒窒息、顱內出血及吸入性肺炎等發病率增加。
對孕婦進行產前教育,解除孕婦思想顧慮和消除恐懼心理,使孕婦瞭解妊娠和分娩是生理過程,預防神經緊張所致的宮縮乏力。分娩時鼓勵多進食,必要時從靜脈補充營養。避免過多的使用鎮靜藥物。注意檢查有無頭盆不稱等,均是預防子宮收縮乏力等有效措施。
8 流行病學
1980年國內15個醫院報道在57002例初產婦、單胎中有10448例(18.33%)被診斷爲難產。其中12.56%是頭位(頭位難產)、5.08%是臀位及0.6%是橫位。
Saunders報道1992年於St.Marry醫院7.5%病人第二產程超過2h時。第二產程的長短往往受使用硬膜外麻醉的影響。使用硬膜外麻醉者第二產程的平均值爲79min,95%限值爲185min。同樣在倫敦Paterson報道那些未使用硬膜外麻醉者的第二產程平均值爲58min,而使用硬膜外麻醉者爲97min。這些研究指出硬膜外麻醉幾乎使第二產程延長的發病率增加1倍。不應該僅僅以時間來決定是否第二產程延長,應該在分析原因及對母兒影響後決定是否爲難產。
不僅僅是第二產程時間延長,而胎頭停止下降是臨牀上更重要的異常表現,真正的頭盆不稱目前已少見。最常見的頭盆不稱是由於胎頭位置異常引起的。持續性枕橫位或持續性枕後位、胎頭俯屈不良,甚至有些仰伸使經過骨盆的胎頭徑線增加而導致難產。
最近,多數人認爲因難產而施行剖宮產者在我國及世界其他國家都有過多的傾向。在我國因施行“每個家庭一個孩子”政策,產婦本人及家屬都認爲剖宮產比經陰道分娩對母兒更安全。但他們不瞭解因做剖宮產而併發的流血及感染更常見、更重要。剖宮產後新生兒的發病率並不低。還有其他各種因素使因難產而施行剖宮產率升高,如對胎兒窒息診斷不嚴格、缺乏試產、缺乏早期診斷持續性橫位、持續性枕後位以及當分娩進展有異常表現時缺乏正確和積極處理等。Stewart等(1990)自Ottawa報道3740例臨產的婦女中30%被診斷爲難產。其中有40%(未經試產)在潛伏期施行剖宮產。DeMott和Sadmire(1992)報道那些剖宮產率低的產科醫師是那些以較高劑量、較長時間使用縮宮素者。在國內的一些醫院因難產而做剖宮產率可高達30%~40%,這對母兒並不利。因此這類剖宮產指徵應嚴格掌握。
9 病因
子宮的收縮功能取決於子宮肌源性、精神源性及激素調節體系中的同步化程度,三者之中任何一方功能異常均可直接導致產力異常(表1)。
9.1 子宮收縮異常的全身性原因
(1)產婦情緒緊張:對疼痛的耐受力差,煩躁甚至吵鬧,干擾中樞神經系統正常功能而影響子宮收縮。
(2)內分泌失調:產婦體內雌激素、縮宮素、前列腺素、乙酰膽鹼不足,或孕激素水平下降緩慢,以及子宮對乙酰膽鹼敏感性降低等,均可影響子宮肌興奮閾而影響子宮收縮。
(3)鎮靜劑等藥物應用過多或不當,可抑制宮縮而發生宮縮無力。
(4)產婦合併有急、慢性疾病,或體弱、疲勞,或疾病導致酸中毒,水、電解質紊亂,致宮縮乏力。
9.2 子宮局部因素
(1)宮壁過度膨脹,使子宮肌纖維過度伸長而收縮能力減弱,如雙胎或多胎、羊水過多、巨大兒等。
(3)多產婦、曾有子宮感染史等,使子宮肌壁發生纖維變性而影響子宮收縮能力。
9.3 頭盆不稱和胎兒位置異常
先露部不能緊貼子宮下段和宮頸,不能刺激子宮陰道神經叢引起有力的反射性子宮收縮,導致繼發性宮縮乏力。這一般多見於頭盆不稱、先露部浮動、臀先露、橫位、前置胎盤等時(膀胱長時間脹滿也可致宮縮乏力)。

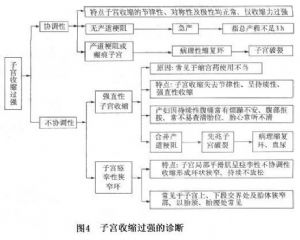
子宮收縮力異常臨牀上分爲子宮收縮乏力和子宮收縮過強兩類,每類又分爲協調性子宮收縮和不協調性子宮收縮,詳見圖1。
10 產力異常性難產的臨牀表現
10.1 子宮收縮乏力
(1)協調性子宮收縮乏力(低張性子宮收縮乏力):臨牀表現爲子宮收縮弱,宮縮時子宮不隆起和變硬,且用手指壓陣縮中之宮底部肌壁仍可出現凹陷,宮縮的疼痛程度也輕甚至不痛。陣縮維持時間短而宮縮間歇期相對較長(宮縮<2次/10min)。陣縮不符合正常分娩中陣縮隨着產程進展而強度逐漸增大,間歇逐漸變短和維持時間逐漸增長的規律。從子宮收縮測量儀通過羊水壓力所測得的子宮腔壓力收縮時在3.33kPa(25mmHg)以下或宮縮時宮腔壓力增加<2.0kPa(15mmHg),而且是反覆地、長時間無進一步增強,則可更準確地早一些斷定爲低張性宮縮乏力。同時,在這種宮縮下,宮口的開大和先露的下降也相應地緩慢甚至停滯。表現爲產程延長或停滯。如果從產程開始起一直呈現低張性宮縮乏力即稱爲原發性宮縮乏力,若在產程已進展到活躍期甚至在第二產程纔出現的宮縮乏力則稱爲繼發性宮縮乏力。繼發性宮縮乏力多見於頭盆不稱等梗阻性難產者。
(2)不協調性子宮收縮乏力(高張性子宮收縮乏力):主要發生在初產婦,而且多數在分娩早期就開始出現,屬於原發性宮縮乏力。其子宮收縮有以下特點:子宮收縮不協調,失去正常極性和對稱性,不自兩側宮角開始收縮,甚至極性倒置,宮縮的興奮點可來自子宮的不止一處,節律亦不協調,以至子宮收縮時宮底收縮不強而是中段或下段強,多個興奮點引起的宮縮可以此起彼伏,造成宮縮過頻,宮縮間歇期間子宮壁不能完全鬆弛,還有相當張力。宮縮描記和宮腔測壓顯示宮縮頻率多、振幅低,子宮收縮常起始於子宮下、中段,宮縮波型不一致;宮腔基礎壓力高,>2.67kPa(20mmHg)。宮腔內壓持續較高。這種不協調的高張型宮縮不能使宮口擴張,不能使胎兒先露部下降,屬無效宮縮。這種宮縮令產婦感覺宮縮強,腹痛劇烈難忍,腹部(子宮)拒按,無宮縮時也感覺腹痛,宮縮時背、腰皆痛,不堪忍受,煩躁不安,時間稍長易出現脫水、電解質紊亂、腸脹氣、尿瀦留等,常引起潛伏期延長和產婦衰竭,同時還影響子宮、胎盤血流量,易造成胎兒窘迫。
(3)子宮收縮乏力的產程曲線異常:子宮收縮乏力導致產程曲線異常可有7種類型。
①潛伏期延長:從臨產有規律的痛性宮縮開始至宮口開張3cm稱爲潛伏期。初產婦潛伏期正常約需8h,最大時限16h時。潛伏期超過16h者稱潛伏期延長。
②活躍期延長:從宮口開張3cm(也有從4cm算起的)開始至宮頸口開全稱爲活躍期。初產婦活躍期正常約需4h,最大時限8h,超過8h者稱活躍期延長。
③活躍期停滯:進入活躍期後,宮頸口不再擴張達2h以上,稱活躍期停滯。
④第二產程延長:第二產程初產婦超過2h,經產婦超過1h尚未分娩,稱爲第二產程延長。
⑤第二產程停滯:第二產程達1h,胎頭下降無進展。
⑥胎頭下降延緩:活躍晚期至宮口擴張9~10cm,胎頭下降速度每小時少於1cm。
⑦胎頭下降停滯:活躍晚期胎頭停留在原處不下降達1h以上。
以上7種產程進展異常,可以單獨存在也可合併存在。總產程超過24h稱爲滯產,滯產是應當避免發生的。總之子宮收縮乏力發生原因不同,時間不同臨牀表現也不相同,歸納圖表爲:宮縮乏力有2種類型,臨牀表現也不相同(圖2,表2)。
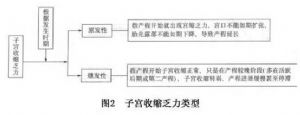

10.2 子宮收縮過強
(1)協調性子宮收縮過強:子宮收縮的節律性,對稱性和極性都正常,僅子宮收縮力過強、過頻,10min內可有≥5次宮縮。宮腔內壓>6.7kPa(50mmHg)。若產道無異常阻力(如梗阻等),宮頸口在短時間內迅速開全,並伴有胎先露下降,分娩在短時間內結束。如總產程不足3h,稱爲急產,以經產婦多見。
雖然急產並無分娩困難,但因宮縮過強、過頻,產程過快,可致產婦、胎兒、新生兒多種不利影響和併發症,故臨牀必須重視,及早識別,正確處理,避免不良後果。
(2)不協調性宮縮過強:
①強直性子宮收縮(普遍性強直性子宮收縮):子宮內口以上的肌層普遍處於強烈的痙攣性收縮狀態,稱爲強直性子宮收縮。其原因並不是子宮肌組織功能異常,而幾乎全是子宮肌層以外的因素引起的,如縮宮素運用不當或對外源性縮宮素過於敏感,又如頭盆不稱致胎兒下降受阻有時可引起強直性子宮收縮,再如胎盤早剝之血液浸潤子宮肌層也會引起強直性子宮收縮。
臨牀上發生強直性子宮收縮時,子宮呈強直性痙攣性收縮,宮縮間歇期短或無間歇,產婦煩躁不安,持續性腹痛,拒按,宮壁強硬而胎位觸不清,胎心聽不清。有時子宮體部強烈收縮而下段被過度拉長變薄,可出現病理性縮復環等先兆子宮破裂徵象,進一步發展可發生子宮破裂。
②子宮痙攣性狹窄環:子宮壁某部肌肉呈痙攣性不協調性收縮形成環狀狹窄、持續不放鬆,稱爲子宮痙攣性狹窄環。多在子宮上下段交界處,也可在胎體某一狹窄部的相應宮壁部位,以在胎頸、胎腰處部位宮壁形成狹窄環多見,其原因往往與產婦精神緊張,過度疲勞以及不適當地運用宮縮劑或產科處理中動作粗暴(激惹子宮)有關。
臨牀表現產婦持續性腹痛,煩躁不安。檢查發現(或陰道檢查時發覺,或腹部可見)近子宮上下段交界處(也可在子宮任何部位),在胎體狹窄部分出現子宮壁環形凹陷。這種痙攣性狹窄環不隨宮縮逐漸上升是其與病理性縮復環的鑑別特徵。它阻礙宮口開張與胎兒下降,造成宮口開張緩慢,胎兒先露下降受阻,產程停滯,又因胎盤血循環受影響而胎心可時快時慢。
(3)腹壓異常:產科所指腹壓是產時腹肌與橫膈肌協同作用於子宮的壓力,它是產力的一部分。據測定在第二產程中在宮縮的同時增加腹壓(即屏氣)可使宮腔壓力提高2~3倍達13.3~20.0kPa,宮縮加腹壓促使胎兒排出。
腹壓異常分爲過弱和過強2種,多與宮縮乏力或過強同時並存,一般與產婦不能正確運用腹壓有關,也與產婦全身情況不佳(如產婦衰竭等)和產程發生梗阻等情況有關。異常腹壓不僅增加產婦體力消耗和痛苦,增加手術產機會,而且腹壓運用不當或過久,可以削弱產力,延長產程,也可影響胎盤血液灌流量而增加胎兒窘迫機會。
11 產力異常性難產的併發症
11.1 對產婦的影響
(1)宮縮乏力:由於產程延長,產婦疲勞,體力消耗大,進食往往減少,可出現疲乏無力、腸脹氣、排尿困難甚至尿液瀦留等,影響子宮收縮,宮縮乏力更加明顯,產程進展更爲緩慢。嚴重者脫水、酸中毒、低鉀、產婦衰竭,產程可以完全停頓。
宮縮乏力在第二產程中由於第二產程延長,膀胱被壓在胎頭與恥骨聯合之間時間過久可致局部組織缺血、水腫、壞死,而形成膀胱陰道瘻或尿道陰道瘻。
第三產程宮縮乏力可影響胎盤剝離與娩出,影響血竇關閉和宮壁內肌纖維的壓迫止血作用。
產程延長可使產道感染機會增加(由於胎膜相對早破,肛查或陰道檢查次數增加和手術產的機會大增等)。
(2)宮縮過強:產程過長不僅增加產婦陣痛程度和頻率,更主要的是可致初產婦宮頸、陰道及會陰撕裂的機會大增,甚至發生會造成產後大出血的宮頸和陰道嚴重撕裂,也大大增加會陰Ⅲ度裂傷(累及肛門括約肌和直腸)的機會。
(3)第一產程後期腹壓運用不當(宮縮時用力屏氣)可造成尚未完全開全退縮的宮頸前脣長時間被壓在胎頭與恥骨聯合間,不但阻礙胎頭進一步下降,延長產程,而且可以使受壓部分宮頸前脣(呈新月形)壓迫壞死脫落。
11.2 對胎兒及新生兒影響
協調性宮縮乏力容易造成胎頭內旋轉異常(內轉步驟不能完成),以及胎兒先露下降遲緩,而增加手術產機會,使圍生兒發病率和死亡率增加;不協調性宮縮乏力使子宮壁不能完全放鬆,宮縮間歇期的子宮血流量和胎盤絨毛間隙血液的重新充盈都不充分,容易發生胎兒缺氧、窘迫、新生兒窒息,甚至死亡。協調性宮縮過強、胎兒娩出過快時,由於胎頭在產道內受到的壓力解除過快,可致新生兒顱內出血;娩出過快還可能造成接生不及時的局面,易於發生新生兒感染,甚至新生兒墜地而致骨折、外傷等。子宮痙攣性狹窄環也容易增加胎兒窘迫和新生兒窒息以及破宮產的機會。
13 鑑別診斷
13.1 假臨產
有子宮收縮時,應與協調性子宮收縮乏力鑑別。假臨產的特點爲孕婦無自覺症狀,或僅有輕微腰痠或下墜腹痛,子宮收縮不規則,持續時間短於30s,間歇時間長且不規律,子宮收縮強度無逐漸加強趨勢。常在夜間出現子宮收縮,清晨逐漸減弱或消失,宮頸不隨宮縮而逐漸擴張,陰道多數無血性分泌物出現,肌內注射哌替啶等強鎮靜劑後,不規則子宮收縮消失。而協調性子宮收縮乏力者,肌注哌替啶後產婦安靜休息一段時間後,子宮收縮逐漸加強,子宮收縮轉爲規則、協調,宮口逐漸開大。
13.2 不協調性子宮收縮乏力

13.3 3.協調性宮縮乏力
(表3)。
13.4 Ⅱ度胎盤早剝
有持續性腹痛、腰痠或腰背痛,宮縮緊,應與協調性子宮收縮乏力鑑別。但本病多有外傷及高血壓史,子宮呈持續性收縮,如板狀硬,有壓痛,出現胎兒窘迫徵象。若爲Ⅲ度胎盤早剝,出現失血性休克症狀,胎心聽不清,胎位捫不清,胎死宮內。B型超聲檢查見胎盤後血腫,容易鑑別。
13.5 協調性子宮收縮過強
子宮收縮過強應與不協調性子宮收縮乏力鑑別。但協調性子宮收縮過強時的子宮收縮,仍具有節律性、對稱性和極性的特性,宮口擴張迅速,若胎兒娩出無阻力,容易發生急產。
13.6 靜脈滴注縮宮素引起強直性子宮收縮
多屬於不協調性子宮收縮,常見於應用縮宮素引產者,停止滴注縮宮素後,子宮收縮逐漸減弱甚至消失,破膜後宮縮反而逐漸趨於協調。
13.7 子宮痙攣性狹窄環與子宮病理縮復環不同點
(1)病因多爲胎膜早破、不適當地應用宮縮劑、宮內操作和心理因素等。
(4)環在胎兒的某一較細部位。
(5)腹部觸診一般無特殊,只是在宮腔內診時才能發現有環狀隆起。
(6)環的下方子宮下段未被拉長變薄且無壓痛。
(8)胎先露部不一定入盆,也未擠在宮口被宮頸緊裹,胎頭變形不明顯,子宮收縮時胎頭下降,宮口不擴張,宮口甚至像袖口一樣鬆軟下垂。
(9)圓韌帶不緊且無觸痛。
14 產力異常性難產的治療
應先查明有無頭盆不稱及明顯的胎位、產道等異常,排除產道梗阻、產婦衰竭及胎兒窘迫等因素後,酌情給予加強宮縮等治療。
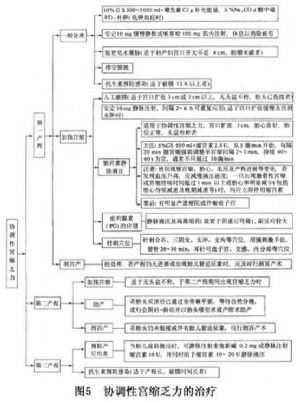
14.1 協調性(低張性)子宮收縮乏力
(1)無論原發性還是繼發性(協調性)宮縮乏力出現,首先應尋找原因,有無頭盆不稱和胎位異常,瞭解宮口擴大和先露下降的情況。若發現頭盆不稱,估計不能陰道分娩者,應及時行剖宮產術。若無頭盆不稱,估計可陰道分娩,則處理原則是加強宮縮。
(2)第一產程:
①一般處理:通過各種方法消除緊張情緒,使休息好(如導樂分娩、陪伴分娩等)並鼓勵進食,通常要考慮給予靜脈輸液、支持療法。
②加強子宮收縮:
A.人工破膜:宮頸擴張3cm以上,無頭盆不稱者,可行人工破膜,以使胎頭直接緊貼子宮下段和宮頸,引起子宮反射性宮縮加強。加速產程進展。人工破膜時必須檢查有無臍帶先露,破膜應在宮縮間歇實施。Bishop宮頸成熟度評分可用以幫助估計人工破膜和其他加強宮縮措施的效果。一般認爲Bishop評分5分及以上者,人工破膜成功率高(表4)。

B.縮宮素靜脈滴注:適用於協調性(低張性)宮縮乏力。使用前必須查明胎心好,胎位正常,無頭盆不稱。使用方法爲縮宮素以0.5U/100ml的濃度(常以5%葡萄糖液或平衡鹽液稀釋),從8滴/min即2.5mU/min開始,一般滴注開始後3~5min機體對縮宮素起反應,根據宮縮強弱每15~40分鐘調整1次劑量(每40min增加2~3mU/min),維持宮縮時宮腔壓力達6.7~8.0kPa(50~60mmHg),子宮活性達到200~250mU,宮縮間隔3min,持續40~60s。最大劑量一般不超過20mU/min(30滴/min,1u/100ml濃度,或60滴/min,0.5U/100ml濃度)。對於不敏感者,可增加縮宮素劑量。
縮宮素滴注過程中,需有專人觀察記錄宮縮、胎心、血壓。若出現子宮刺激過度(1min宮縮達到或超過5次,或1次宮縮時間達到或超過90s),或出現胎心率異常,應立即停止滴注。因爲縮宮素在母體血中半衰期3~5min,所以停藥後幾乎總是迅速好轉,很少需要加用鎮靜劑以糾正子宮過度刺激。若發現血壓升高則應減慢滴注速度。再者,由於縮宮素有抗利尿作用,增加腎臟對水的重吸收,故需警惕預防尿少、水中毒的發生。
C.前列腺素的應用:地諾前列酮(前列腺素E2)及F2a均有促進子宮收縮作用。給藥途徑及劑型多種,口服、靜脈滴注及局部用藥(放置於陰道後穹隆)都有。由於前列腺素副反應大(宮縮過強、噁心嘔吐、頭痛、心動過速、視力模糊及淺靜脈炎等),價格不菲,故用於催產至今使用不廣。
(3)第二產程:
①若無頭盆不稱,有子宮收縮乏力,也應給予縮宮素靜脈滴注加強宮縮,促使產程正常進展。
③若胎頭尚未銜接,則應以剖宮產結束分娩,不宜拖延。
④第二產程中出現胎兒窘迫徵象,胎頭雙頂徑已過坐骨棘間徑者應即以產鉗術助產;若雙頂徑尚未達坐骨棘或先露在 2以上者,則急行剖宮產較中位產鉗術對嬰兒和母親都更爲有利。
(4)第三產程:預防產後出血特別重要,包括使用縮宮素、前列腺素加強子宮縮復,需要時人工剝離胎盤術及雙手壓迫按摩子宮等等。產程長、破膜時間長者,應給予抗生素預防感染。
14.2 不協調性(高張性)子宮收縮乏力
(1)用哌替啶100mg肌注,或地西泮10mg肌注或靜脈注射,來阻斷不協調的、無效的子宮收縮,是最主要的治療。產婦能得到充分休息,醒後多能恢復爲協調性子宮收縮,產程往往很順利。
(2)若經上述處理,不協調性宮縮未得以糾正,或有胎兒窘迫徵象,或有頭盆不稱者,都應行剖宮產術。
(3)若經處理不協調性宮縮已被控制,但子宮收縮仍弱時,則可採用協調性宮縮乏力時加強子宮收縮的方法。必須注意:①在子宮收縮恢復爲協調性之前,嚴禁應用縮宮素;②經哌替啶、地西泮等鎮靜劑應用後,不協調宮縮雖已被控制但子宮收縮力仍差者,難產和胎兒窘迫的發生比例甚高,必須充分重視、嚴密監護,正確及時地結束分娩。

14.3 協調性子宮收縮過強
(1)有急產史的產婦,預產期前1~2周不宜遠行,有條件者應提早住院待產。臨產後不宜灌腸,提前做好接產和新生兒復甦的準備工作。
(2)胎兒娩出時勿使產婦向下屏氣。若急產來不及消毒,則臍帶消毒後再斷臍。新生兒墜地者,新生兒應肌注維生素K預防顱內出血,並儘早肌注精製破傷風抗毒抗毒抗毒素1500U。
14.4 不協調宮縮過強
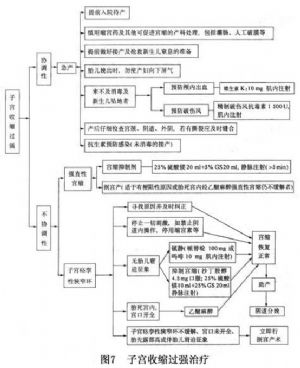
①給予宮縮抑制劑:25%硫酸鎂20ml加入補液緩慢推注或靜脈滴注。或給
②如梗阻原因所致,則應立即改爲剖宮產術。如經抑制宮縮處理,子宮強直性收縮不解除,或有胎兒窘迫,也應急診剖宮產。
(2)子宮痙攣性狹窄環:
①認真查找導致痙攣性狹窄環的原因,及時給予糾正。
③鎮靜劑,如哌替啶100mg肌注,或地西泮10mg肌注或靜脈注射,以期消除子宮痙攣性狹窄環。待宮縮恢復正常時,可予自然分娩或助產分娩。
④經上述處理而子宮痙攣性狹窄環不能消除,宮口未開全、胎先露部高,或伴有胎兒窘迫者,均應立即行剖宮產術。
⑤若胎死宮內,宮口開全,則可在麻醉下經陰道分娩。原則是儘量避免母體組織分娩損傷。
子宮收縮過強的治療見圖7。
15 產力異常性難產的預防
應對孕婦進行產前教育,解除孕婦思想顧慮和消除恐懼心理,使孕婦瞭解妊娠和分娩是生理過程,預防神經緊張所致的宮縮乏力。分娩時鼓勵多進食,必要時從靜脈補充營養。避免過多的使用鎮靜藥物。注意檢查有無頭盆不稱等,均是預防子宮收縮乏力等有效措施。
爲了預防出現侷限性狹窄環,應減少不必要的刺激。出現後,停止一切刺激,如禁止陰道內操作,停用縮宮素等。若無胎兒窘迫徵象,可給予哌替啶或嗎啡,當子宮收縮恢復正常時,可行陰道助產或等待自然分娩。若經上述處理,子宮痙攣性狹窄環不能緩解,宮口未全開,胎先露部高,或伴有胎兒窘迫徵象,均應立即行剖宮產術。若胎死宮內,宮口已開全,可行乙醚麻醉,經陰道分娩。