3 概述
精液(semen)分析是評價男性生育能力的重要依據。精液主要是由精子和精漿組成的混合液體。睾丸曲細精管內的生精細胞在垂體前葉促性腺激素的作用下,經精原細胞、初級精母細胞及精子細胞幾個階段的分化演變,最後發育爲成熟的精子,此過程約需70天,70%的精子貯存於附睾內,2%於輸精管內,其餘儲契於輸精管的壺腹腔部,精囊僅存少量。射精時,精子隨精漿一起經輸精管、射精管和尿道排出體外。
精漿是精囊液、前列腺液、尿道球腺液及尿道旁腺液等多種腺體組織分泌的混合液體。精囊液中含有果糖和凝固酶:果糖爲精子代謝提供營養、供給能量、維持精子活動,其含量可反映精囊的功能;凝固酶可維持精液的黏稠度,防止射入陰道的精液外溢;前列腺液爲乳白色液體,含有高濃度的酸性磷酸酶和纖溶酶,可使精液在短時間內液化,有利於精子運動;尿道腺液是一種清晰淡灰白色的液體,量少,起潤滑作用。
由於精液的成分複雜,因此睾丸、輸精管道及附屬性腺的結構和功能發生損害或病變時,如精索靜脈曲張、輸精管阻塞、先天性發育不全、生殖系統炎症、結核、淋病等,均可引起精液質和量的下降,導致不育症。
精液中水約佔90%,固體成分約佔10%,有形成分除精子外,尚含少量白細胞和生殖道脫落的上皮細胞等。精漿的化學成分十分複雜,除前面提到的成分外,還有各種精漿蛋白(白蛋白、免疫球蛋白、纖維蛋白原、α2巨球蛋白、纖維蛋白等,總濃度爲55/75g/L)、酶類(酸性磷酸酯酶、乳酸脫氫酶-X、溶菌酶等)、激素、微量金屬無素等。
精液檢查包括精子的形態、當選量和功能;以及精漿的生物百分比學、免疫學、微生物學及精子功能等。
精液檢查的主要的目的有:①評價男性生育功能,爲不育症的診斷和療效觀察提供了依據;②輔助男性生殖系統疾病的的診斷;③輸精管結紮術後的療效觀察;④計劃生育和科研;⑤爲人工授精和精子庫的篩選優質精子;⑥法醫學鑑定。
4 精液標本採集
4.1 準備工作
①向受檢者解精液檢查的意義,標本採集方法和注意事項。②標本採集室最好在實驗室附近,室溫應控制在20-35攝氏度。室內必須清潔、肅靜、無人爲干擾;③採集標本前禁慾3-7天。④採集精液前排淨尿液。
4.2 採集方法
可用手淫法或其它方法。將一次射出和全部精液直接排入潔淨、乾燥的容器內(爲能用乳膠避孕套)。開始射出的精液精子濃度最高。終末部分精子濃度最低。採集微生物培養標本須無菌操作。
4.3 標本運送
精液採集後應立即送檢。溫度低於20攝氏度或高於40攝氏度將影響精子活動故冬季應注意保溫,可將標本瓶裝入內衣袋貼身運送。
4.4 標本採集次數
5 精液一般性狀檢查
5.1 精液量
精液完全液化後測定其排出量。有生育力的正常男性一次射精最爲2-6毫升,平均3.5ml。一次射精量與射精頻度呈負相關。若禁慾5-7天射精量仍少於2毫升,視爲精液減少;若不射精,稱爲無精液症(aspermia)。精漿是精子活動的介質,並可中和陰道的酸性分泌物,以免影響精子活力。精液量減少(精漿不足)不利於精通過陰道進入子宮和輸狼管,影響受精。若一次射精量超過8毫升,精子被稀釋,也不利於生育。此可因垂體前葉促性腺素的分泌功能亢進,使雄激素的水平升高所致亦可見於禁慾時間過長者。
5.2 外觀
5.2.1 顏色和透明度
正常精液呈灰白色,自行液化後爲半透明的乳白色,久未射精者可略顯淺黃色。凡精液呈鮮紅、淡紅、暗紅或醬油色並含有大量紅細胞者稱爲血精,可能由於前列腺和精非特異性炎症、生殖系結核、腫瘤或結石所致黃色或棕色膿性精液見於前列腺炎和精囊炎。
5.2.2 粘稠度
正常情況下新排出的精液迅速凝成膠腖狀,然後逐漸變化。若新排出的精液呈米湯樣,可能爲先天性精囊或精囊液流出管道阻塞所致精液稀薄,粘稠度下降,也要見於精子濃度太低或無精子症時。
5.3 氣味
5.4 液化時間
精液液化時間是指新排出的精液人膠腖轉變爲自由流動狀態所需的時間。有關精液凝固與液化的過程極其複雜,有相當多的物質參與,例如前列腺與精囊分泌物等都可能影響其時間長短,此外也受溫度影響。在室溫下,正常精液排出後60分鐘內液化。前裂腺炎時,由於其功能影響,導致液化時間延長,甚至不液化,不液化可抑制精子活動力,而影響生育能力。
6 化學檢查
精漿中的一些生化標誌物可反映副性腺性功能。例如檸檬酸、鋅、谷氨醯胺轉酞酶和酸性磷酸酶反映前列腺功能;果糖和前列腺素反映精囊功能;遊離左旋肉毒鹼、甘油磷酸膽鹼和α葡萄苷酶反映附睾功能。這些特異性標誌物總排出量降低反映分泌功能低下,可用以評價男性副性腺的分泌功能。
6.1 PH
精液PH測定應在射精後1小時內完成,放置時間延長,PH下降。正常精液PH爲7.2-8.0。如PH<7並伴少精症,可能是由於輸精管、精囊或附睾發育不全。
弱鹼性的精液射入陰道後可中和陰道分泌物中的有機酸,利於精子遊動。當PH<7或>8時均影響精子活動。
6.2 果糖
精漿中的果糖來自精囊液,由精囊所分泌。它是精子活動的能源。精子軸絲收縮依賴STP供給能量,而ATP可由果糖分解產代謝產生,故精漿果糖濃度減低將使精子活動力減弱,影響受精率。在先天性精囊缺如時無果糖,精囊疾病如精囊炎時果糖下降。
6.3 酶類
6.3.1 酸性磷酸酶(acid phosphatase,ACP)
精漿中的酸性磷酸酶幾乎全部來自前列腺,屬前列腺酸性磷酸酶。因此測定精漿中ACP有助於瞭解前裂腺功能和對前列腺疾病的診斷。前列腺炎時PAP活性減低;前列腺癌和前列腺肥大時,PAP活性可增高。PAP有促進精子活動的作用。精漿中PAP減低,精子活動減弱,可使受精率下降。
6.3.2 乳酸脫氫酶-X(LD-X)
精液中有6種乳酸脫氫酶同工酶,其中LD-X活性最強,約相當於LD總活性的1/3。LD-X在是存在於精母細胞、精子細胞和精子線粒體中特異酶,具有組織特異性,對精子生成、代謝、獲能、活動能力和受精過程均有重要作用。
LD-X測定常用電泳法,但較繁瑣。1988年國內建立了直接比色法,方法方便,易於普及。
[參考值]LD-X/LD>40%
[臨牀意義] LD-x 活性和相對活性與精子濃度特別是活精子濃度呈良好的正相關,活性減低可致生育力下降。LD-X活性可作爲評價男性生育功能的指標。睾丸萎縮患者,LD-X活性降低或消失。長期服用棉酚可致精子生成障礙,甚至無精子生成,精液LD-X活性也降低或甚至消失。這說明 LD-X活性與睾丸生精功能有關,是病人睾丸生精功能的良好指標。
6.3.3 精子頂體酶(acrosin)
精子頂體酶存在於精子項體內,是一種蛋白水解酶,在受精過程中起重要作用,可用N-苯甲酰-L-精氨酸乙酯-醇脫氫酶(N-benzoy –L-arginine sthyl esteralcohol dehydrogenase,BAEE-ADH)法測定。
[參考值 ] BAWW-ADH法(X±s)36.72±21.43U/L
[臨牀意義]在項體反應中項體酶和其它的水解酶一起釋放,使卵細胞透明帶水解,釧使精子進入卵細胞,完成受精過程,項體酶還能促進生殖系統中的激肽釋放,增強精子活力,促進精子運動,有利於受精。精子項體酶活性減低將致生育力下降。據報道不育組項體酶活性顯著低於生育組。因此可將精子項體酶活性作爲病人精子受精能力和診斷男性不育症的參考指標。
6.4 精漿鋅
精漿中含多種微量元素,其中以對鋅的研究較多,精漿鋅比血義鋅濃度高,能促進生殖器官發育,維持正常生精功能,提高精子濃度和活力。精漿鋅減低可致生殖器官發育不良、精子生成減少、死精症等。嚴重缺陷鋅可致不育症。精漿鋅測定可作爲評價男性生育功能和診治不育症的參考指標之一。
7 精液顯微鏡檢查
7.1 塗片檢查
精液化後充分混勻製成壓滴片,篩檢有無精子及精子能否運動。若未查到精子,尚須製備濃縮標本離心法複檢。如仍查不到精子,則可判定爲無精子症;若僅見少量精子,則稱爲精子缺乏;若查到的精子全部不運動,則可能爲死精子症,但須經體外活體染色檢查方能確定。
塗片檢查也是檢查輸精管結紮效果的常規方法。一般於術後經5-6次射精,原貯於附睾和精囊內的精子已排淨。通常於術後第六週開始檢查。每週1-2次。若連續三次查不到精子則可認爲手術成功。否則說明手術失敗。
7.2 精子活動力和存活率
7.2.1 精子活動力
精子活動力(spermmotility)是指精子向前運動的能力。WHO將其分爲四級:a級:精呈前向運動;b級:慢或呆滯的前向運動;c級:非向前運動;d級:不動。
精子活動力受溫度和保存時間的影響。精液射出後於37攝氏度條件下放置8小時,全部精子將失動活動力。因此必須使用液化後的新鮮標本檢查。
活動力正常值:射精後60分鐘內,精子50%或更多具有前向運動,25%或更多具有快速前向運動。精子活動力減弱或死精子過多是導致不育的主要原因。
7.2.2 精子存活率
精子存活率以“活”粗子比率表示,若不活動的精子較多,應時持體外活體染色檢查,以鑑別其死活。活精子的細胞膜能阻止伊紅Y、臺盼藍等染色劑進入細胞內,故不被染色;死精子細胞膜完整性受損。失去屏障功能,可被染色成橘紅或藍色。有生育力男性伊紅染色法的活精子率≥75%。
[臨牀意義]精子活動力與受精的關係十分密切。精子活動力低下,難以抵達輸卵管或無力與卵子結合而不能完成受精過程。A綿活動力的精子量不足也會影響受精率。若連續檢查,精子存活率不足40%,且以c級活動力精子爲主,則可能成爲男性不育的原因之一。精子活動力下降,見於:①精索靜脈曲張,由於靜脈血回泫不暢,導致陰囊內溫度升高及睾丸組織缺氧,使精子活動力下降;②生殖系非特異性感染以及使用某些抗代謝藥、抗瘧藥、雌激素、氧化氮芥等時。
7.3 精子數量
通過精子計數可求得精子濃度,乘以精液量還可求得一次射精排出的精子總數。精子計數即精子密度或濃度,指單位體積內精液中的數目。精子密度致孕的低限爲20×109/L,小於此值爲精子數量減少,難以受孕。一次排精的精子總數=精子密度*精液量。
正常成年男性,精子數量個體間的差異較大,精子濃度爲(50-150)×109/L。<20×109/L爲少精子症;正常人一次射精排精子總數爲(4~6)×108。精子數量減低可見於:①精索靜脈曲張;②有害金屬和放射性損害;③先天性和後天性睾丸疾病(如睾丸畸形、萎縮、結核、淋病、炎症等);④輸精管、精囊缺陷;⑤老年人在50歲以上者精子生成減少。
7.3.1 精子數正常波動變化
7.3.2 精子數異常變化
7.3.2.1 病理性減少
精子計數小於20×109/L或一次排精總數小於1×108爲不正常,見於精索靜脈曲張、睾丸損傷、睾丸結核、淋病、腮腺炎併發睾丸炎、腎上腺功能異常的內分泌疾病、鉛等有害工業污染、大劑量放射線及某些藥物的影響。
7.3.2.2 無精症
精液多次未查到精子爲無精症,主要見於睾丸生精功能低下,先天性輸精管、精囊缺陷或輸精管阻塞。輸精管結紮術後2個月後精液中應無精子,否則說明手術失敗。
7.3.2.3 多精子症
精子密度超過200×109/L稱爲多精子症,可見2%~3%的病例,這是一種少見的病理生理現象,但不是男性不育的根源。
7.4 精子形態
通常用於精子形態學檢查的方法的有兩種,一種是製成新鮮溼處副縣長相差顯微鏡觀察;加一種是將精子固定、染色後用亮視野光學顯微鏡觀察。兩處方法檢查的精子形態無明顯差別,染色後精子頭可能稍有縮小。
7.4.1 正常精子形態檢測
正常精子形態的應遵循嚴格標準:①正常精子頭部呈橢圓形,其正常標準爲頭部長度爲4.0-5.5μm,寬爲2.5-3.0μm,長與寬的比值爲1.5-1.75項體區佔頭部的40-70%;②必須不存在頸、中段或尾部的缺陷;③細胞質微粒不大於正常頭部的1/3;④將所的處於邊沿異常狀態的清子均列爲不正常。
7.4.2 有缺陷精子
用這種形態學分析方法考慮的精子細胞功能部位,因此認爲沒有必要常規的去區分所有頭部大小和形態之間可劃或尾部缺陷之間的變異如果大多數精子細胞中出現某一種部位的異常,則應對這一普通的缺陷給予註釋。需記錄的缺陷有:
(1)頭部形狀、大小缺陷:包括大頭、小頭、錐形頭、梨頭、無定形頭、空泡樣頭(頭部大於20%區域出現不着色的空泡區、)雙頭或以上缺陷的聯合體。
(2)頸、中段缺陷:包括缺尾可見到遊離或脫落的頭部,未附着或彎曲尾尾與頭部長軸結呈90度角,腫脹、不規則、彎曲的中段,異常薄的中段無線粒體鞘或以上任何類型缺陷的聯合體。
(3)尾部異常:包括短尾、多尾、髮夾狀尾、斷尾、寬度不規則或卷尾、或尾部伴有末端微滴,或以上任何類型缺陷的聯合體。
(4)細胞質微粒:大於正常頭部的面積的1/3。細胞質微粒一般位於頸可中段部分,也有未成熟精子微粒沿尾部分而布在不同部位。
許多形態學的異常的精子有多種缺陷。當多種缺陷同時存在時,只記錄一種,但應優先記錄頭部缺陷,其次爲中段缺陷,最後爲尾部缺陷。每種精子缺陷的平均數目稱爲畸形精子指數,是預測精子在體內、體外功能有意義的指標,因此形態學分析應該是多參數原,應分別記錄每種缺陷。異常形態見圖11-1。
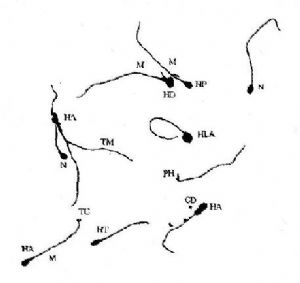
圖11-1 精子形態
[臨牀意義] 正常精液中正常形態的精子應≥30%,精液中正常形態的精子減少稱畸形精子症,與睾丸、附睾的功能異常密切相關。可見於生殖系感染。精南疆靜脈曲張、雄性激素水平異常時;某些化學藥物(如硝基唪喃妥英)、遺傳因素也可影響睾丸生精功能,導致畸形精子增多。
7.5 未成熟的生殖細胞
(見圖11-2)未成熟的男性生殖細胞即生精細胞,包括精原細胞、初級精母細胞、次級精母的細胞和以育不完全的精子細胞。這神經過敏細胞胞體較大,常有1-2個核,有時易與中性粒細胞相混淆,尤其是用未染色精液鏡檢時不易識別,需在時可用過氧化物酶染色鑑別,前者爲陰性,後者爲陽性,正常人未成熟精細胞<1%。當曲細精管受到藥物或其它因素的影響或損害時,精液壓中可見較多的病理型生精細胞。(見圖11-3)。





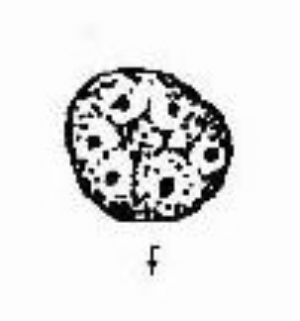


圖11-2 正常生精細胞


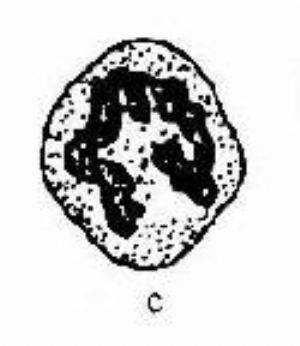




圖11-3 異常生精細胞
8 精液免疫學檢查
據 WHO估測,在育齡夫婦原因不明的不育症中,免疫性不育佔約10-20%,近年來對免疫性不育機制的研究發展很快,瞭解到抗精子抗體是引起免疫性不育的重要原因之一。
8.1 抗精子抗體
精子的抗原性很強,不僅可引起的異種免疫和同種異體免疫,其器官特異性抗原尚可引起自身抗精子抗體的產生,精管阻塞、睾丸損傷、炎症、附睾等副性腺感染均可使精子抗原進入血循環或淋巴系統,激活免疫系統引起免疫應答,產生身身抗精子抗體。精子出現包被抗體是免疫性不孕典型特徵,精液中精子抗體幾乎全部爲IGA、IGG、IGA的臨牀意義可能更爲重要,IGM在精液中極爲罕見。ASAB與精子結合後可引起精子凝集、制動;抑制精子的項體活性,使之難以穿透包圍卵細胞的放射冠和透明帶,阻礙精了與卵細胞結合,即使完成受精過程亦可導致死胎或流產。檢測抗精子抗體的試驗有:
8.1.1 精子凝集試驗(spermagglutination test,SAT)
血清、生殖道分泌物中存在的ASAB與精子膜固有抗原結合,使精子出出頭-頭、頭-尾、尾-尾的凝集現象。用試管玻璃片凝集法可或淺盤凝集法無凝集,或觀察10個高倍視野6個以上視野無凝集者表示生育力正常。
8.1.2 精子制動試驗(spermimmobilization test,SIT)
ASAB與精子表面抗原相互作用激活補體系統,使精子項體破壞,膜通透性及完整受損,導致精子失去活力,正常時精子制動值<2。
8.1.3 免疫珠試驗
免疫珠是用兔抗人免疫球蛋白共價結合的聚丙烯酰胺微球,可同時檢測IGa 、IGG、IGM抗體。用洗滌後的精子懸液與免疫珠懸液混合後,免疫珠會粘附於表面有抗體的精子上,使用相關差顯微鏡觀察,大於等於20%的活動精子同免疫珠粘附時爲陽性,但至少有50%活動精子被免疫珠免疫被才認爲有臨牀意義。
8.1.4 混合免疫球蛋白試驗(MAR試驗)
用混合的未加處理的新鮮精液與包被人IGG的膠乳粒混合,再向混合液中加入特異的單克隆抗人IGG血清,在膠乳粒與活動精子之間形成混合凝集證明精子表面有IGG抗體存大。這可用爲常規篩選方法。大於等於50%的活動精子同顆粒粘附表示可能爲免疫性不育;10-50%活動精子與顆粒粘附,可疑爲免疫性不育。
免疫珠試驗與MAR試驗兩者結果並非經常一致免疫珠試驗與血清精子凝集試驗和制動試驗呈正相併。如這些試驗爲陽性,還應輔經其它試驗以加強診斷的正確性。
ASAB還可用其它現更敏感的方法檢測如免疫酶法等,不育夫婦ASAB陽性者佔25%-30%,其所針對的抗原絕大多數在精子膜上。
8.2 精漿免疫抑制物質
人類精液含30多種抗原,但其進入女性生殖道後通常並不引起免疫應答,這是因爲在精漿中含有免疫抑制物質(seminal plasma immunoinhibition material,SPIA)。SPIM免疫抑制效應可能是多種物質綜合作用的結果,其中的妊娠相關蛋白A亦稱爲男性抑制物質能抑制機體對精子的免疫反應,保護受精卵免受排斥,以難維持正常生殖生理過程,據研究,MIM活性減低與不育症、習慣性流產、配偶對丈夫精液過敏等疾病密切相關的。一但MIM減低,對自身和配偶的ASAB形成抑制作用減弱,則抗體生成率增高;加一方面對ASAB的抗精了反應亦缺乏抑制力,故可引起上術疾病。MIM檢測對上述疾病的診斷具有重要的意義。
精漿免疫抑制物質測定常用SPIM抗補體試驗和MIM單向免疫擴散試驗。
8.3 精漿免疫球蛋白測定
正常男性精漿IGA、IGG、IGM含量分別爲(90.3±57.7)mg/L(28.6±16.7)mg/L (2.3±1.9)mg/L.抗精子抗體陽性者IGM增高,生殖系炎症者分泌型IGA增高。
9 精液微生物學檢查
男性生殖道任何部位感染均可從精液是檢出微生物。迄今已人精液中檢出的微生物達30多種。包括細菌、支原體、病毒和原蟲等。常見的病在微生物有金黃色葡萄球菌、鏈球菌、淋病奈瑟菌、大腸埃希菌、類白喉桿菌、解脲支原體等。若炎症部位有較多的上皮細胞脫落,還可能在細胞內查沙眼衣原體包涵體的單純皰疹病毒及鉅細胞病毒包涵體等。據報道由生殖道感染所致不育症發病率比非感染不育症高四倍。
精液的細菌學檢查應在常規消毒的條件下,以手淫法採集精液於無菌容器內,常規塗片進行革蘭氏染色或抗酸染色檢查等,亦可於37攝氏度液化30分鐘後作細菌培養;需氧培養結果>1000CFU/ml方有臨牀意義。
近年來淋病奈瑟菌引起的生殖道感染有所增加,許多實驗室開展了淋球菌快速檢查項目,如直接熒光抗體染色等,亦有應用PCR技術檢查者。直接熒光抗體染色靈敏度高,但特異性差,PCR技術需嚴防污染。
10 精子功能檢查
精子與卵結合除精子濃度和數量因素外,還必須具備妝好的運動功能和對宮頸粘液、卵細胞放射冠、透明帶及卵細胞膜的穿透力。精子穿透力是評價精子功能的主要指標之一,據報告,約18%精液常規檢查正常的精子不能穿透宮頸粘液,所以檢查精子功能對研究精子在體內運行,受精能力發及男性不育的原因有重要價值,其常用的試驗有:
10.1 體內穿透試驗(in vivopenetration test)
體內穿透試驗又稱性交後試驗。檢查於排卵期性交後一定時間內宮頸中粘液活精子數量,存活率及活運動力,以評價精子對宮頸粘液的穿透能力,正常人可見>50個HPF有正常活動能力的精子。當宮頸粘液異常或有抗精子抗體時,精子體內穿透能力減弱或喪失。其結果還受雌激素分泌狀況等多種因素影響。
10.2 體外穿透試驗(invitro,penetration test)
10.2.1 簡化玻片試驗
將一滴宮頸粘液置載正玻片上,用蓋玻片鋪平,兩片之間的厚度用哇化的玻璃珠控制,在載玻片兩側各滴一滴精液,使懷蓋玻片邊緣接觸,借毛細作用將精液移向蓋玻片,使宮頸粘液與精液之間現一清晰接觸界面,37攝氏度卵育30分鐘。精子在接觸界面處形成一指狀突起伸入粘液,精子穿過指狀突起進入精液,然後呈扇形散開運動。本試驗的觀察指標爲:①粗精了子穿透並有90%以上具有明確直線運動的活動精子時爲正常結果;②精子穿透粘液,但離開粘液與沮液接觸面<500μm爲較差;③精子穿透粘液,但很快失活或僅作擺動力爲異常;④精子未穿透與精液的接觸界面,精子接觸界面的精液側凝集爲異常結果。
簡化玻片試驗常帶來有一定的主觀性,因爲在平面玻璃上使精液粘液觸界面的大小和形狀完全標準化是不可能和,因爲而吸能定性評價精子粘液的相互作用。
10.2.2 精子宮頸粘液接觸(sperm-cervicalmucus contact,SCMC)試驗
精子宮頸粘液接觸試驗的目的是檢驗精液和燥頸內是否存在損害精子運動功能的ASAB及其損害程度,精子與近排卵期的宮頸粘液等量混合,富強溫下作用30min,鏡下計數擺動的精子,求出擺動精子的出現率(%),以單獨的精液滴鏡檢作爲精子活力的對照,擺動精子的出現率越高,意味着精子不能穿過宮頸粘液。說吸ASAB對精子運動功能的損害越重,見表11-1。
玻片試驗與SCMC試驗陽性者可用其它供者的精液或燥頸粘液分別進行交叉試驗,以利於判斷ASAB的來源是清液或燥頸粘液。
10.2.3 無透明帶倉鼠卵-精子穿透試驗(Zone free hamstar egg sperm penetration test,ZFHESPT)
無透明帶倉鼠卵-精子穿透試驗簡稱精子倉鼠卵穿透試驗是一種極爲嚴格的生物學試驗,技術複雜,影響因素多。若能加強質量控制,再加上其它客觀檢查如精子活力等,可作爲測定功能和基礎。
其方法將精子於BWW培養液中經37攝氏度獲能,再與用胰蛋白酶外理去除透明帶的倉鼠混合繼續孵育完成受精過種程。然後以相差顯微鏡檢查,計數卵子受精率和受精指數。
由於卵細胞已去除透明帶一個卵細胞可被多個精子穿透。FI爲穿透卵細胞的精子總數與卵細胞總數之比,從整體上反映精子穿透力與項體反應。FI越高說明精子受精能力越強。
[臨牀意義] 精子倉鼠卵穿透試驗可測定人精子的獲能、項體反應和對卵細胞的穿透性能,綜合反映精子的受精能力,生育力正常的男性本試驗結果正常者佔82%,不育症患者僅有2%正常,因此對不育症的診斷有較高的應用價值,穿透力較高的精子可選作人工授精用,成功率較高。