7 概述
巖骨斜坡區原發性硬腦膜內腫瘤主要是腦膜瘤、神經鞘瘤和膽脂瘤,硬腦膜外腫瘤則以脊索瘤、骨軟骨瘤、軟骨瘤、軟骨肉瘤、巨細胞瘤等多見。該部位腫瘤深居顱底中線,毗鄰腦幹、椎-基底動脈、顱神經等重要結構,手術治療相當棘手。雖然隨着顱底外科和顯微外科技術的迅速發展,國內外成功切除巖骨斜坡腫瘤的報道愈來愈多,但有些腫瘤的根治依然十分困難。
8 應用解剖
巖骨斜坡腫瘤的手術入路頗多,涉及許多解剖結構,此處僅介紹枕骨大孔區的解剖。
8.1 1.骨性結構
斜坡位居中線,上借鞍背下方的蝶枕軟骨結合與蝶骨相接,下同枕骨大孔、寰椎、齒狀突關係密切,兩側在巖枕裂與巖骨相鄰。顱外斜坡的前界是咽頂和鼻咽、口咽後壁粘膜,外側爲顳下窩。顱內斜坡的外上界是巖尖、顱中窩底和小腦幕切跡,外下界是小腦橋腦角和頸靜脈孔(圖4.3.3.9-1)。

枕骨髁在枕骨大孔前部兩側,與寰椎側塊相關節。舌下神經管位於枕骨髁前上方,少數(約6%)標本中的單側或雙側舌下神經管被骨性間隔部分或完全分開。枕骨髁後方的髁窩,72%~80%穿通,成爲髁管,有導靜脈通過,注入乙狀竇。從枕骨髁後部向外延伸的四邊形骨板稱爲頸突,構成頸靜脈孔的後壁。頸突下表面有時向下發出乳突旁突,長者可與寰椎橫突接觸。枕骨髁內表面的舌下神經管上方,巖枕裂下端內側有一隆起——頸結節,其後部有一淺溝,是9~11顱神經的徑路。
寰椎由兩側塊和前、後弓組成。後弓外側部的上面有一淺溝,有椎動脈和頸1神經通過。37%~52%的寰椎上關節面後緣到後弓間有一骨橋,將上述淺溝圍成完全或不完全的骨孔。側塊上面和下面分別與枕骨髁和樞椎上關節面形成關節。側塊內側面的小結節是寰椎橫韌帶的附着處。
樞椎齒狀突長1.0~1.5cm,寬約1cm。齒狀突尖端有齒突尖韌帶,側面有翼狀韌帶,後面有寰椎橫韌帶(圖4.3.3.9-2,4.3.3.9-3)。


8.2 2.關節和韌帶
寰樞關節:齒突前面與寰椎前弓後面,齒突後面與有軟骨被覆的寰椎橫韌帶前面,寰椎兩側塊的下關節面與樞椎上關節面之間,分別形成關節,4個關節均有獨立的纖維囊和滑膜腔。除4個關節外,寰、樞椎之間還有十字韌帶、前縱和後縱韌帶相聯結。十字韌帶分橫部和垂直部。橫部即寰椎橫韌帶,橫越齒突基部後面,將椎管分爲較小的前部(有齒突)和較大的後部(有硬脊膜和脊髓)。橫韌帶中部較寬,兩端較窄,附着在寰椎側塊的內側面。橫韌帶中部向上、下發出細束(即十字韌帶的垂直部),分別附着於斜坡和樞椎體後面(圖4.3.3.9-4)。

寰枕關節:由枕骨髁和寰椎側塊的上關節面構成。有的寰枕關節囊內側不完整,滑膜腔與齒突-橫韌帶關節的滑膜腔溝通。除寰枕關節外,寰椎與枕骨間還有前、後寰枕膜相連。寰枕前膜位於枕骨大孔前緣與寰椎前弓上緣之間,兩側附着於寰枕關節囊。寰枕後膜在枕骨大孔後緣與寰椎後弓上緣間,側方遊離,有時側緣可骨化(圖4.3.3.9-5)。

樞椎與枕骨:有覆膜、齒突尖韌帶和成對的翼狀韌帶相聯結。覆膜是後縱韌帶向顱端的延伸。齒突尖韌帶由齒突尖到枕骨大孔前緣,介於寰枕前膜與十字韌帶垂直部之間。翼狀韌帶起自齒突上部兩側,向外上方附着於枕骨髁內面。
8.3 3.肌肉
枕骨大孔由枕頸部肌肉所包圍。頸肌依位置分爲頸淺肌羣、舌骨肌羣和頸深肌羣。頸淺肌羣指頸闊肌和胸鎖乳突肌。舌骨下肌羣包括胸骨舌骨肌、胸骨甲狀肌、甲狀舌骨肌和肩胛舌骨肌。舌骨上肌羣包括二腹肌、莖突舌骨肌、莖突舌肌、莖突嚥肌、下頜舌骨肌和頦舌骨肌。頸深肌羣的外側組爲前、中、後斜角肌,內側組爲頸長肌、頭長肌和頭直肌。
枕下和項部肌肉分淺、深兩羣。淺羣有斜方肌和提肩胛肌。深羣包括頭夾肌、頭半棘肌、最長肌、頭上斜肌、頭下斜肌、頭後大直肌和頭後小直肌。
8.4 4.動脈
椎動脈的硬膜外部分分爲3段:第1段從鎖骨下動脈的起點處到進入頸6橫突孔之前;第2段在頸6至頸1橫突孔之間;第3段從頸1橫突孔到進入硬膜前,該段椎動脈在寰椎側塊後方內行,經過寰椎後弓外側部上面的溝(或孔),在寰枕後膜外緣進入硬膜。第3段椎動脈部分地爲寰枕後膜、頭後大直肌、上、下斜肌所覆蓋,併爲靜脈叢所包圍,末端發出腦膜後動脈、脊髓後動脈和頸深部肌支,偶爾發出小腦下後動脈。
椎動脈的硬膜內部分開始於枕骨大孔後緣下方的硬膜孔,該處硬膜較厚,圍繞椎動脈形成4~6mm長的漏斗形孔。該孔是椎動脈及其分支脊髓後動脈、頸1神經的共同通道。進入硬膜後,椎動脈沿延髓側面向前上方走行,在舌下神經根之前或之間穿過,越過錐體,在橋延溝附近與對側椎動脈匯合成基底動脈。
椎動脈在枕骨大孔區的分支有脊髓後動脈、脊髓前動脈、小腦下後動脈和腦膜前、後動脈。
枕骨大孔區硬腦膜由椎動脈、咽升動脈和枕動脈的腦膜支供血。顱後窩硬腦膜還接受腦膜垂體乾的供血,有時小腦下後動脈、脊髓後動脈也分支供應硬膜。
8.5 5.靜脈
枕骨大孔區的靜脈包括硬腦膜外、硬腦膜內和硬膜靜脈竇3組,相互間經橋靜脈或導靜脈吻合(圖4.3.3.9-6)。

硬膜外靜脈組由椎管外(椎旁靜脈叢)和椎管內(硬膜外靜脈叢)兩部分組成。在椎動脈硬膜外部分的末端,兩部分靜脈叢互相吻合。
硬膜靜脈竇有邊緣竇(寰枕竇)、枕竇、乙狀竇和基底靜脈叢。邊緣竇在枕骨大孔緣的兩層硬膜間,向前經一些小靜脈竇與斜坡的基底靜脈叢相連,向後與枕竇相通,外側與乙狀竇或頸靜脈球交通。當頸內靜脈阻塞時,這些交通可提供另外的靜脈迴流通道。枕竇在小腦鐮中,下端分兩支,圍繞枕骨大孔前行,注入乙狀竇或頸靜脈球,上端注入竇匯。基底靜脈叢在斜坡部位的兩層硬腦膜間,由外側的巖下竇、上方的海綿竇、下方的邊緣竇及硬膜外靜脈叢之間的吻合支組成。乙狀竇開始於巖上竇匯入橫竇處,行向內下,到頸靜脈孔移行爲頸內靜脈出顱,在枕骨髁前外方和寰椎橫突前方下行。
硬膜內靜脈組包括小腦、腦幹下部和脊髓上部的引流靜脈。其中腦幹、脊髓的靜脈主要有前正中靜脈、前外側靜脈、外側靜脈、後正中靜脈等。小腦的靜脈主要有扁桃體靜脈(扁桃體上後、下後、內側、外側靜脈)、下蚓靜脈、半球下靜脈和小腦延髓裂靜脈等。
巖骨斜坡腫瘤常用的手術入路較多,其優缺點列表如下(表4.3.3.9-1)。有些入路,如額顳-外側裂、蝶竇、口-中面部、下頜-頸、耳蝸入路等,因應用較少,此處從略。巖骨斜坡腫瘤的影像表現見圖4.3.3.9-7A、B,4.3.3.9-8。


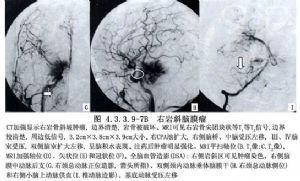
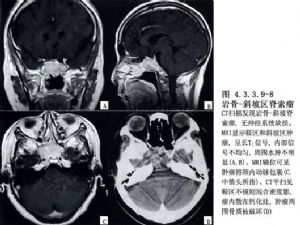
9 適應症
巖骨斜坡腫瘤的手術入路大致可分爲硬腦膜內和硬腦膜外兩類。術前應仔細分析病人的臨牀症狀、體徵和影像學檢查資料,確切判斷腫瘤的部位和範圍,儘可能瞭解腫瘤的起源和性質,參照上表,選擇恰當的手術入路。原則上,硬腦膜外腫瘤主要採用硬腦膜外入路,硬腦膜內腫瘤則多選用硬腦膜內入路。但也不盡然,有些腫瘤還需採用聯合入路。
11 術前準備
1.手術經過污染腔隙(口、鼻、鼻旁竇)者,術前1周用抗生素溶液漱口、噴霧或滴鼻,術前3天全身應用抗生素。
2.如腫瘤與頸動脈或椎-基底動脈關係密切,術前應做腦血管造影,瞭解腫瘤供血、與重要血管的關係及血管受累情況。術中有可能暫時夾閉頸內動脈或椎-基底動脈,或有可能損傷重要血管而需考慮如何處理受損血管(夾閉抑或修復)者,應做頸內動脈或椎-基底動脈球囊閉塞試驗,觀察閉塞後的臨牀症狀和腦血流量變化。若腫瘤供血豐富,宜做術前栓塞。準備切斷橫竇或乙狀竇者,需瞭解對側橫竇、乙狀竇的通暢情況。
13 手術步驟
13.1 1.經顳下入路或改良顳下(巖尖-小腦幕)入路
經顳下入路切除斜坡腫瘤與經顳下硬腦膜內入路切除顱中窩和小腦幕切跡區腫瘤相似。但因爲腫瘤起源和生長方向有異,腫瘤與幕切跡區重要血管和神經的關係有所不同,需注意辨認。
因大多數巖骨斜坡腦膜瘤起源於蝶-枕軟骨結合區附近,同時向顱中、後窩生長,而且可能由於巖尖部骨質較巖骨中部脆軟,即使是中小型巖骨斜坡腦膜瘤也常常累及甚或侵蝕巖尖,形成所謂“蝶-巖-斜坡腦膜瘤”。對這類腫瘤,採用通常的顳下-小腦幕入路,因巖嵴阻擋,中斜坡區的顯露受限,而且不能根除累及硬腦膜外和巖尖的腫瘤。如果腫瘤不是很大,採用Hakuba等人的巖骨-小腦幕入路又無必要,而Kawase提出的巖尖-小腦幕入路比較合適。該入路的主要優點是:中斜坡區顯露較好,可切除同時累及鞍旁(海綿竇)、巖尖和顱後窩的斜坡腫瘤,不影響聽功能,不引起面癱和後組顱神經麻痹,不會導致腦脊液漏。具體步驟如下:
(1)皮瓣和骨瓣:仰臥,術側肩部墊高,頭向對側旋轉45°。按常規做顳部皮瓣和骨瓣,咬除顳鱗下部至顱中窩底。如不影響顯露,儘量不咬開乳突氣房。一旦開放,則應密封。
(2)巖尖切除:分離顱中窩底硬腦膜,電凝切斷腦膜中動脈。有時還需切斷巖(淺)大神經,以免在分離硬腦膜時牽扯損傷面神經。顯露巖骨前部後用高速微型鑽磨除之。磨除範圍:前界爲三叉神經壓跡,後界爲弓狀隆起,外側爲巖大溝(巖淺大神經壓跡),下方爲頸動脈管和內聽道。巖尖部骨質比巖骨中部軟,在掌握切除範圍時有參考意義。只要嚴格掌握切除範圍,就不會損傷重要結構。在骨切除過程中,即可見到硬腦膜外和侵蝕巖尖的腫瘤(圖4.3.3.9-9)。
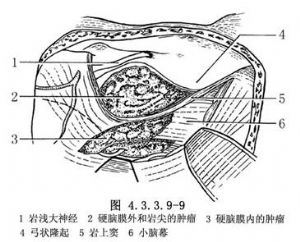
Sekhar認爲,從硬腦膜外切除巖尖常受到顱中窩底硬腦膜的限制。他倡用硬腦膜內切除法:先在顱中窩底硬腦膜外確認有關解剖標誌,切開Meckel腔,牽開三叉神經根和半月節,再切開巖尖硬腦膜,磨除巖尖。
(3)腫瘤顯露和切除:巖尖切除後,沿巖上竇切開顱中窩硬腦膜。夾閉或縫扎巖上竇兩端後切斷之(注意後端夾閉或縫扎位置應儘量選擇在巖靜脈匯入巖上竇之前)。沿腫瘤後界切開小腦幕直至遊離緣,將小腦幕兩葉用縫線牽開,顯露顱後窩的腫瘤。
顱中窩的硬腦膜切口向前延伸,顯露海綿竇側壁。三叉神經一般位於腫瘤外側,將其分開,直至Meckel腔。剪斷後岩牀突摺疊,切開Meckel腔並沿三叉神經眼支繼續切開硬腦膜,完全顯露半月節。翻開海綿竇側壁外層硬膜後,分開內層(因受腫瘤侵犯常不清晰)即可顯露海綿竇內的腫瘤。下牽三叉神經,經擴大的Parkinson三角切除被半月節遮掩的腫瘤。海綿竇內後部的腫瘤常較堅韌,且與竇內纖維小梁混雜,多需銳性分離切除。腦膜垂體幹是腫瘤的主要供血動脈,宜儘早切斷。腫瘤切除過程中來自海綿竇的出血,可用明膠海綿、肌塊或Oxycel壓迫控制。如欲堵塞巖下竇開口,注意勿損傷鄰近的外展神經。
(4)關顱:術中如有氣房開放,需用骨蠟封閉或用肌塊堵塞,並用顳肌瓣覆蓋,硬腦膜切緣與顳肌筋膜縫合。骨瓣復位固定。皮瓣復位縫合。
13.2 2.枕下外側(乳突後)入路或枕下遠外側入路
與枕下外側(乳突後)入路切除聽神經瘤相仿。切開顱後窩硬腦膜後,在後組顱神經下方抵達切除斜坡下1/3和枕骨大孔前緣的腫瘤,經後組顱神經與面-聽神經間切除斜坡中1/3的腫瘤,位置較高的腫瘤則可經面-聽神經與三叉神經間切除。如果腫瘤上抬小腦幕,在三叉神經與小腦幕間有相當的間隙,若從下方切開小腦幕,該間隙更大,經此間隙可抵達並切除小腦幕切跡區的腫瘤。
爲了更好地顯露和切除斜坡下端和枕骨大孔前緣的腫瘤,減輕或避免對小腦和腦幹的牽拉,George,Sen等提出枕下遠外側(far lateral)入路,較通常爲切除聽神經瘤所採用的入路更靠外側。同時,爲了避免意外損傷椎動脈和及早切斷供應腫瘤的分支,以及必要時可在腫瘤近端控制該動脈,切除腫瘤前需首先顯露顱外段椎動脈。主要步驟如下:
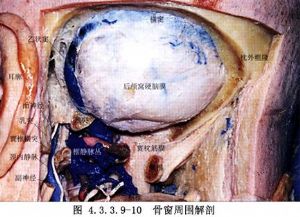
(1)切口和骨切除:側臥位,術側在上。皮膚切口有兩種:相當於頸4水平做中線直切口,向上到枕外粗隆後折向外上方到乳突。或從乳突尖下方4cm開始,沿胸鎖乳突肌前緣向上到乳突基底部,再沿上項線折向中線。切開皮膚、肌肉和骨膜,在骨膜下分離後向兩側牽開,顯露枕骨鱗部、乳突後部和頸1後弓。切除術側枕骨鱗部(包括枕骨大孔後緣)、枕骨髁後半和乳突後緣,完全顯露乙狀竇(圖4.3.3.9-10)。
(2)椎動脈顯露和牽移:分離頸1後弓,從中線直至橫突,先分離下緣,再分離上緣,並將椎動脈分開。分離應在骨膜下進行,以免損傷椎動脈和椎旁靜脈叢。分離椎動脈時,有兩處需特別注意:其一是椎動脈離開頸1後弓的椎動脈溝(約35%~50%的椎動脈被後弓部分或完全包繞)折向硬腦膜處,相當於頸1後弓高度驟然增加處的外側,該處還常有椎動脈的分支——Salmon動脈。其二是椎動脈穿越硬腦膜進入顱內處,由於椎動脈鞘與硬膜粘連緊密,分離時不要試圖完全遊離椎動脈,切開硬膜時最好離開椎動脈數毫米。椎動脈分離後牽向外上方,從延髓側面與椎動脈之間顯露切除腫瘤(圖4.3.3.9-11)。

如果需要更多的側方顯露,可切斷頸2神經根,磨開頸1橫突孔,將椎動脈從橫突孔中分出並遊離至頸2平面後,輕輕牽向內側,從椎動脈外側顯露切除腫瘤。分離頸1至頸2之間的椎動脈時,同樣要注意勿損傷周圍的靜脈叢。
(3)乙狀竇顯露或切斷:乙狀竇顯露後,在其前方或後方切開硬腦膜,顯露切除腫瘤。必要時可切斷乙狀竇,以獲得更廣泛的顯露。切斷的位置一般在垂直段與水平段交界處,垂直段斷端縫扎或夾閉,水平段斷端用明膠海綿填塞即可(圖4.3.3.9-12)。

13.3 3.經巖骨-小腦幕上下聯合入路
斜坡-巖尖腫瘤常同時累及小腦幕上下,因而許多學者採用幕上下聯合入路。Hakuba(1975)、Al-Mefty(1988)等在Morrison(1973)經迷路-小腦幕入路顯露橋腦小腦角的基礎上加以改良,採用巖骨-小腦幕入路來切除斜坡-巖尖腫瘤,即在經幕上、幕下顯露切除腫瘤前,先做顳骨部分切除,其優點是:①牽拉小腦和顳葉輕;②到斜坡的手術距離縮短3cm;③側方顯露可使術者的視軸直接針對病變和腦幹的前面、側面;④術中可及早阻斷腫瘤供血;⑤不影響耳蝸、前庭和面神經管,也不切斷橫竇或乙狀竇。
(1)皮瓣和骨瓣:仰臥,術側肩部墊高,頭向對側傾斜並旋轉40°~60°,使巖骨處於術野最高點。切口從顴弓開始,向上向後圍繞耳郭,再向下止於乳突後1cm。顳肌剝離後翻向下方。在橫竇兩側的顱骨上各鑽2孔,用開顱銑刀先將顳骨和部分幕上枕骨鋸開,再將幕下枕骨鋸開,最後將橫竇兩端骨孔間的骨質用咬骨鉗咬開,形成一完整遊離骨瓣取下。橫竇-乙狀竇移行處的硬腦膜與顱骨間常有明顯粘連,在形成掀起骨瓣時應注意。
(2)乳突和巖骨切除:磨除乳突,顯露乙狀竇直至頸靜脈球及Citelli靜脈竇-硬腦膜角,根據該角可確定巖上竇的位置。將外耳道後方的乳突淺組氣房和面神經管後方的深組氣房磨除,顯露面神經管和外、後半規管(圖4.3.3.9-13)。沿巖錐向巖尖方向繼續磨除巖骨,注意保留面神經管、中耳和內耳。開放的氣房用骨蠟密封。

(3)硬腦膜切開和腫瘤顯露:若要進一步縮短抵達斜坡和巖尖的距離,可在乙狀竇前緣切開顱後窩硬腦膜,切口上延,與幕下硬膜切口相接。夾閉或電凝巖上竇後橫斷之。與巖嵴平行切開小腦幕直至遊離緣。用自持牽開器將乙狀竇、小腦及切開的小腦幕一起牽向內側。
如果腫瘤較大,同時累及幕上幕下,可沿橫竇兩側分別切開硬腦膜,幕上切口向顱中窩前延,幕下切口下延至頸靜脈球。輕輕抬起顳葉後部,從腦表面分離一段Labbé靜脈,使顳葉後部抬起較高而又不損傷該靜脈。小腦半球由於重力作用可自然墜向後方,稍加牽開即可。無需切斷橫竇或乙狀竇。撕破小腦延髓池蛛網膜,吸除溢出的腦脊液,可使腫瘤顯露更滿意(圖4.3.3.9-14)。

(4)腫瘤切除:電凝腫瘤在巖錐、斜坡的基底部和來自小腦幕的供血動脈。若腫瘤屬中小型,面、聽神經一般被擠向後方,容易辨認。若屬大型,則可被腫瘤包繞。選擇適當的部位,剪開腫瘤表面的蛛網膜和腫瘤包膜,用CUSA、吸引器或激光等先做包膜內瘤組織切除,注意勿損傷可能被腫瘤完全包繞的面、聽神經和基底動脈、小腦下前動脈及小腦下後動脈。如腫瘤延向幕上,將該部分腫瘤切除後,沿瘤周切開小腦幕,直至幕緣,慎勿損傷滑車神經。小腦幕切開後,可使腫瘤上極和腦幹的前、側面獲得良好的顯露。此時可分離腫瘤包膜。爲保護重要的神經血管,分離應儘可能在蛛網膜界面中進行。分離一部分包膜後,可將該部分包膜大部而不是全部切除,以免錯失進一步分離的確切界面。後組顱神經與腫瘤下極關係密切,輕輕分開保護好,不可過多刺激迷走神經,以免低血壓和心動過緩。外展神經常在腫瘤前下方,三叉神經多被擠至外側,基底動脈如未被腫瘤包繞就被擠至對側,應仔細分離保護。若腫瘤侵入內聽道,應將其後壁磨開,切除其中的殘瘤。延伸至頸靜脈孔的腫瘤也應分離切除。
(5)關顱:腫瘤切除後,嚴密縫合硬腦膜,將一部分顳肌覆蓋在巖骨上。骨瓣復位固定,縫合頭皮。
13.4 4.經耳後-耳前巖骨-小腦幕聯合入路
1988年Hakuba認爲原先的巖骨-小腦幕入路不能滿足全切斜坡腦膜瘤的需要,尤其當腫瘤堅韌,難以吸除時。爲此,他又設計了耳後-耳前巖骨-小腦幕聯合入路,實際上是上述巖骨-小腦幕入路與顴弓耳前巖骨入路的結合。該入路顯露更廣泛,而且採用帶血管的顳肌骨膜瓣修復硬腦膜缺損和重建顱底,可有效地降低腦脊液漏的發生率。但操作較複雜,可引起聽力障礙和面癱。
(1)皮瓣和帶血管肌肉骨膜瓣:病人取“公園長凳”(park-bench)位——側臥,患側在上,頭頸和上胸轉向對側,頭下垂35°,用頭架固定後,抬高牀頭,使頭部處於水平位。皮膚切口從顴弓開始,沿顳淺動脈頂支上延直至接近中線,切口下端下延至耳垂前,慎勿損傷顳淺動、靜脈,儘量保留血管周圍的軟組織。在顴弓上方約7cm處,將顳淺動、靜脈連同覆蓋其上的軟組織,與其深方的顳筋膜分開,並切取一片7cm×5cm的骨膜與血管遠端相連。在顴弓平面切斷後1/3顳肌,並沿肌纖維方向向上切開,與顳骨分離,保持顳肌、血管和骨膜瓣的聯繫,將該肌肉骨膜瓣連同血管一起翻向外側,用鹽水紗布覆蓋。將皮膚切口下端向後延伸,經耳垂下和乳突尖,在乳突後1cm斜向上方。切開枕下肌肉,分離後與皮瓣翻向上方,在軟骨-骨部連接處切斷外耳道,耳郭也牽向上方,橫斷乳突尖,與胸鎖乳突肌一起牽向下方。
(2)骨瓣:用線鋸鋸斷顴弓兩端,牽向下方。在枕下和額顳部顱骨上鑽數孔:第1孔在乳突上嵴遠端下方3mm,相當於橫竇和乙狀竇交界處,第2孔在乳突基部後緣,第3孔恰好在顴弓根上方,第4孔在額骨顴突之後。經顱骨鑽孔做成枕下-顳-翼部骨瓣,與前2/3顳肌相連,翻向外側,顯露Trautman三角。用骨鑿或磨鑽切除乳突,顯露乙狀竇全長直至頸靜脈球。
(3)耳後巖骨切除;用骨鑿和磨鑽切除巖骨後外側部,保留外耳道後壁約5mm厚。巖骨後內側部切除不應超過巖嵴以下10mm,到外前庭小管口。中顱窩底硬膜牽向前,巖骨後硬膜和乙狀竇牽向內側,磨除殘餘的巖骨,包括內淋巴管、後和上半規管、外半規管內側部及頸靜脈球穹隆。在內聽道後壁,巖骨切除深度約10mm,內聽道之前切除約5mm,內聽道頂開放。鼓竇後壁雖亦開放,但聽小骨不受影響。
(4)耳前巖骨切除:分離中顱窩底硬腦膜,切斷巖淺大神經和腦膜中動脈,顯露巖骨前面。沿卵圓孔後內緣解剖,顯露三叉神經壓跡。在巖骨段頸內動脈內側磨除巖骨,直至在內聽道與巖尖間的巖下竇,注意勿磨開耳蝸前壁。繼續解剖,找到半月節深方的頸內動脈。電凝切斷經過巖尖的腫瘤供血動脈,切除侵入岩骨的腫瘤。
(5)硬腦膜和小腦幕切開:沿乙狀竇前緣切開由巖上竇、巖下竇和乙狀竇圍成的巖骨後三角區的硬腦膜。切口上延,沿巖上竇折向內側,到內聽道與半月節之間,注意勿損傷可能與巖上竇處硬腦膜粘連的小腦前下動脈。儘可能靠前切開顳部硬腦膜,以免損傷Labbé靜脈,切口後端向內側延伸,與上述巖骨後硬膜切口的前端相連。在該處用兩針縫線結紮巖上竇,並由此切開小腦幕,直至幕切跡,勿損傷前方的滑車神經。巖骨後硬膜切口繼續前延,到巖上、下竇匯合處,即海綿竇後壁外緣,顯露半月節深方的頸內動脈。來自海綿竇的出血可壓迫控制,腫瘤的主要供血動脈——腦膜垂體乾電凝後切斷,侵入海綿竇的腫瘤予以切除。輕輕抬起顳葉,斜坡後的腫瘤可獲得良好的顯露。
(6)腫瘤切除:斜坡腦膜瘤切除最困難的步驟是分離腫瘤包膜與腦幹、顱神經、主要血管及其分支。顱神經常因腫瘤推擠至變薄,有的甚至與腫瘤包膜“融合”,即使在顯微鏡下也難以確認。分離時,可先將與顱神經粘連的一片包膜留下,待腫瘤主體切除後再分離切除該部分包膜。分離與包膜粘連的軟腦膜血管和穿通動脈時,可採用類似方法。腫瘤基部的硬腦膜和受累的顱骨儘可能切除,無法切除時用電凝燒灼。
(7)重建和縫合:腫瘤切除後,用開顱時形成的帶血管顳肌骨膜瓣的骨膜修復硬腦膜缺損,肌肉填充覆蓋前2/3的巖骨缺損。沿胸鎖乳突肌前緣做一附加切口,直至頸下部,將胸鎖乳突肌下端離斷1/3,翻向上方,填塞後1/3巖骨和乳突切除後造成的殘腔。乳突切除時留下的骨屑也放置在乙狀竇和殘留的乳突表面。枕下-顳-翼部骨瓣復位固定,顴弓復位固定。縫合術口。
13.5 5.經口-咽入路
1919年Kanavel經口腔摘除枕骨大孔前緣子彈。1962年Fang和Ong加以改良後用來處理上頸椎結核。近年來該入路主要用於延髓、頸髓腹側顱頸交界處畸形、腫瘤和齒狀突骨折,少數學者還經此入路夾閉基底動脈下段和椎-基底動脈交界處的動脈瘤。
經口-咽入路切除下斜坡和枕骨大孔腹側腫瘤的具體方法見“經口樞椎齒狀突切除手術”。顯露並用微型磨鑽磨除寰椎前弓、齒狀突和斜坡下端後,用CUSA、取瘤鉗、剝離子等分離切除腫瘤(圖4.3.3.9-15)。

該入路途經口腔,術野較深,兩側顯露受限,故多用來切除中線硬膜外的下斜坡和枕大孔腹側腫瘤。但近年來不少學者經此入路切除硬膜內腫瘤。腫瘤切除後應儘可能修復硬膜,當然直接縫合十分困難,可取肌肉筋膜覆蓋在硬膜表面並用纖維蛋白膠粘合,再嚴密縫合咽後壁粘膜下肌層和粘膜。術後取半坐位並行腰蛛網膜下腔引流,持續數天至1周。只要處理得當,腦脊液漏和顱內感染是可以避免的。
經口-咽切除下斜坡腫瘤後,只要顱頸交界處側方和後方骨關節結構正常,一般不會影響穩定性,因而無需做後路融合固定。
爲了改善口腔入路的顯露,James(1991)提出擴大的上頜骨切開術,即在LeFortⅠ橫向切開上頜骨的同時,從中線分開兩側上頜骨和軟齶(圖4.3.3.9-16)。另外一些學者倡用的舌和下頜骨切開可以擴大口腔入路的下方顯露範圍。
13.6 6.經額下顱底入路
Derome(1977)首先採用額下顱底入路切除累及蝶骨體和蝶竇的斜坡腫瘤。該入路可以顯露蝶骨體和斜坡大部分,甚至可抵達枕大孔前緣和寰椎前弓。但要抵達斜坡下端,畢竟術野較深,斜坡上端則因鞍底阻擋而難以顯露,兩側又受視神經、頸內動脈和海綿竇限制,因此主要適用於延及蝶竇、篩竇的中下斜坡硬膜外腫瘤。具體方法見“顱鼻部腫瘤切除術”中的“前方顱底入路”。分離抬起顱前窩底硬腦膜後,磨除蝶骨平板和部分蝶鞍前壁,即可顯露侵入蝶竇內的腫瘤。切除該部分腫瘤後繼續向後下方分離,便可抵達切除斜坡腫瘤。
13.7 7.經頸入路
Stevenson和Stoney(1966)首先成功地經頸入路切除1例斜坡脊索瘤。Fox(1967)和Wissinger(1967)還採用該入路夾閉基底動脈瘤。其優點是避開了口、鼻等污染腔隙,硬膜修復也較易成功。缺點是術野較深,顯露受限,尤其是上方和對側,術者必須在寰枕關節內側磨除斜坡,以免損傷舌下神經和頸靜脈孔區的結構。主要適用於下斜坡腫瘤,也可用於斜坡齒狀突型顱底陷入、寰樞椎脫位、齒狀突骨折和基底動脈瘤等。
(1)切口:仰臥,頭過伸15°並向對側旋轉20°。從乳突尖向下,到甲狀軟骨平面,沿胸鎖乳突肌前緣切開皮膚和頸闊肌。也可從乳突尖到頜聯合,離下頜骨下緣1~1.5cm,做一橫弧形切口,再在此切口的中點向下,沿胸鎖乳突肌前緣做一直切口,到達頸6橫突平面。
(2)顯露咽後和咽旁間隙:將皮膚和頸闊肌翻開後,在胸鎖乳突肌之前,頸動脈鞘與甲狀腺、氣管之間分開頸深筋膜淺層,遊離頸總動脈和頸內、外動脈,結紮切斷甲狀腺上動脈和舌動脈(有時尚需切斷面動脈)。確認橫越頸動脈鞘的舌下神經,牽向前上方,繼續向上解剖分離頸內動脈直至頸動脈管外口。牽開頜下腺,切斷附着在甲狀軟骨上角的嚥肌和附着在舌骨的莖突舌骨肌,將咽喉部牽向前內側,觸及頸椎體前面。在咽頰筋膜與椎前筋膜間向上鈍性分離,直至上咽縮肌在咽結節(在枕骨大孔緣前方約2cm的斜坡下表面)的附着點,使咽後間隙得以開放(圖4.3.3.9-17)。

位於齶和鼻咽部後外側的咽側間隙內,僅有脂肪組織,進入該間隙即可擴大咽後間隙。再向外擴大,即到咽旁間隙,其中有頸內動脈、頸內靜脈、莖突,舌咽、迷走、副、舌下神經和交感神經。切斷莖突到咽後壁的纖維帶,可使咽旁間隙擴大。如莖突過長,可將其折斷。向外牽開頸內動脈、頸內靜脈和顱神經,顯露寰椎和樞椎,表面尚有椎前筋膜和頸肌覆蓋。
(3)進一步顯露咽後間隙:在咽結節的前方和上方解剖,將咽粘膜和骨膜從斜坡上分開,顯露斜坡的腹側面,直到能觸及犁骨。注意勿再繼續向前解剖,以免損傷咽粘膜和進入鼻咽腔。用深部牽開器牽開鼻咽部組織,摸到雙側蝶骨大翼的角棘,下斜坡表面的解剖範圍到兩棘連線的稍前上方。
(4)顯露斜坡和寰、樞椎:自枕骨大孔前緣向下經寰椎前弓到頸3椎體,沿中線切開椎前筋膜。在骨膜下分離後,用小型自持牽開器將前頭直肌、頭長肌、頸長肌向外牽開,顯露斜坡、寰椎和樞椎的前面。
(5)骨切除和腫瘤切除:調整頭位,過伸5°,向對側旋轉10°。在中線左右各2cm處磨斷寰椎前弓,取出後顯露齒狀突。在基部磨斷齒狀突,切斷翼狀韌帶和齒突尖韌帶,取出齒狀突。切開十字韌帶橫部的上半,顯露覆膜和後縱韌帶。
用高速微型鑽在斜坡下端磨一骨窗,橫徑2.5cm,縱徑3.5cm。骨窗上部兩側受到頸內動脈和巖下竇的限制:巖骨段頸內動脈在該處移行爲海綿竇段,而頸動脈管的後內壁即爲斜坡的一部分;位於巖枕裂中的巖下竇,上部較接近中線。斜坡骨窗下部兩側則受到位於巖下竇內側的枕骨頸結節的限制,超過此結節可損傷巖下竇和舌下神經。斜坡開窗和齒狀突切除後(形成的骨缺損區可達4.5cm×2.5cm),即可顯露切除硬膜外的腫瘤。如腫瘤侵入硬膜內,將腫瘤切除後,可顯露橋腦、延髓、基底動脈和椎動脈。
(6)縫合切口:腫瘤切除後,骨窗內置入筋膜肌塊(如硬膜已開放,需用纖維蛋白膠粘合)或明膠海綿。椎前肌肉和筋膜間斷縫合。上咽縮肌縫到枕骨大孔前緣的椎前筋膜上,咽頰筋膜縫於椎前筋膜以封閉咽後間隙。頸部軟組織、氣管、咽復位。頸闊肌和皮膚間斷縫合。
13.8 8.經顳下窩入路
Fisch(1977)倡用的顳下窩入路分A、B、C三型,其中B型入路適用於中下斜坡腫瘤。顳下窩入路的優點是可從側方顯露腦幹腹側的腫瘤,且可直接顯露控制巖骨段頸內動脈和大靜脈竇,及早切斷腫瘤的供血。缺點是可造成傳導性耳聾和暫時性面癱;如切斷下頜神經,可引起支配區的感覺、運動障礙。
(1)皮瓣和面神經移位:仰臥位,術側肩下墊高,頭旋向對側。在耳後做“C”形切口,向上延至顳區,向下延至頜下。在皮下向前遊離。在軟骨-骨部交界處切斷外耳道,縫合封閉軟骨部斷端,並取1片骨膜瓣翻轉覆蓋其上,縫合數針。
在下頜後窩找到面神經主幹,向遠端解剖其上部分支,完全遊離額支後牽向下方。
(2)顴弓離斷:用線鋸鋸斷顴弓兩端,同咬肌一起翻向下方。顳肌自顳窩剝離後也翻向下方,覆蓋在業已下移的面神經額支之上。
(3)巖骨次全切除:切除骨性外耳道內殘留的皮膚、鼓膜、錘骨、砧骨和鐙骨弓。離斷胸鎖乳突肌並切除乳突尖。做低位顳部骨瓣和枕下骨窗,顯露橫竇和乙狀竇。磨開面神經管,從膝狀神經節到莖乳孔。
(4)頸內動脈顯露:磨除關節窩骨質,顯露顳頜關節,用顳下窩牽開器將下頜髁牽向下方(圖4.3.3.9-18)。如顯露不足,可切除下頜髁。磨除頸內動脈前外側的巖骨。將耳咽管內側軟骨部與巖骨水平段頸內動脈分開,直至破裂孔。用骨蠟填塞耳咽管。

(5)腫瘤顯露和切除:切斷下頜神經和腦膜中動脈,與齶帆張肌、耳咽管軟骨部一起牽向下方,必要時切除翼突,顯露顳下窩和斜坡前部的腫瘤,用取瘤鉗、CUSA、吸引器等逐步切除,侵蝕的骨質可用磨鑽磨除,注意勿損傷對側破裂孔處的頸內動脈。
(6)縫合切口:如果硬腦膜已開放,取1片顳肌筋膜或凍乾硬膜覆蓋在破損處並用纖維蛋白膠粘合。取腹部脂肪和帶蒂顳肌瓣填塞術腔。顳頜關節復位。顴弓復位固定。皮瓣復位縫合。
爲避免Fisch的B型顳下窩入路術後造成的傳導性耳聾和暫時性面癱,Sekhar(1987)、Sen(1989)採用顳下-耳前顳下窩入路切除斜坡脊索瘤和軟骨肉瘤,效果滿意。
13.9 9.經顳骨入路
Sekhar(1986)介紹的經顳骨入路實際上是House和Hitselberger的經耳蝸入路與Fisch和Pillsbury的顳下窩入路的結合。該入路可良好地顯露中、下斜坡,又不經過污染腔隙。經此入路或與耳前顳下窩入路聯用,可切除主要位於硬膜外的大型腫瘤(脊索瘤、軟骨肉瘤等),與乳突後或顳下入路聯用,可切除同時累及硬膜內外的腫瘤(斜坡-巖尖腦膜瘤、大型頸靜脈球瘤、頸靜脈孔神經鞘瘤等)。該入路的缺點是:由於廣泛的巖骨切除和面神經移位,術後可出現暫時性面癱;如要顯露切除中斜坡腫瘤,術後患側聽力將喪失。
(1)皮瓣:從顳部開始做問號形切口,向耳後和乳突區延伸,再在胸鎖乳突肌前與下頜骨之間下延。在皮下分離,切斷外耳道,將耳郭和皮瓣一起翻向前方。
(2)頸部血管神經解剖:水平切開乳突基部骨膜,將切口以上的骨膜和顳肌後部遊離後一起牽向前方,以備腫瘤切除後修復用。切口以下的骨膜和胸鎖乳突肌與乳突分離後牽向下方,注意保留副神經。切斷二腹肌後腹。從莖乳孔找到面神經,向腮腺方向解剖出其主要分支,同時切除腮腺淺葉。解剖分離出頸內、外動脈、頸內靜脈和第9~12顱神經(圖4.3.3.9-19)。

(3)骨窗形成和乳突切除:先後做乳突後和顳部小骨窗,再切除乳突,完全顯露橫竇、乙狀竇、頸靜脈球。
(4)巖骨切除:切除骨性外耳道內的皮膚、鼓膜和聽骨鏈。從莖乳孔經乳突和中耳到膝狀神經節磨開面神經管。如欲顯露中斜坡,需磨除迷路,顯露內聽道,遊離其中的面神經至膝狀神經節,切斷巖淺大神經和鼓索神經,將面神經移向後方。切斷內聽道內的耳蝸和前庭神經。
在鼓室前壁找到耳咽管開口,用肌塊堵塞。切除莖突。磨除鼓骨和骨性外耳道,顯露巖骨段頸內動脈的垂直部和曲部,再磨除耳蝸,顯露頸內動脈的水平部。耳蝸完全切除後即可顯露比較脆軟的斜坡。磨除斜坡,前方即爲蝶竇粘膜和咽後間隙,後方便是顱後窩硬腦膜。
如果顯露下斜坡,將面神經移向前上方,不必切除耳蝸、迷路,也不需切斷耳蝸和前庭神經,以保留感覺神經性聽力。但乙狀竇和頸內靜脈需結紮切斷。
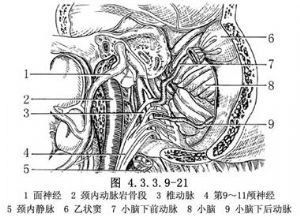
(5)腫瘤切除:抵達斜坡後即可切除硬膜外腫瘤。如腫瘤在中斜坡硬膜內,可在乙狀竇前切開硬腦膜(圖4.3.3.9-20)。若在下斜坡硬腦膜內,則需結紮切斷乙狀竇和頸內靜脈,從腦幹到頸靜脈孔完全遊離第9~11顱神經,牽向後內側,這樣可避免在顱神經間分離切除腫瘤(圖4.3.3.9-21)。

(6)縫合切口:腫瘤切除後,縫合硬腦膜。將顳肌後部向後下方轉移,與胸鎖乳突肌縫合。取腹壁脂肪或帶血管肌瓣填塞巖骨切除後遺留的空腔。縫合切口。
14 術中注意要點
斜坡腫瘤術中,應採用顯微外科技術和必要的監測手段,以確保在切除腫瘤時,避免損傷腦幹、顱神經、椎-基底動脈、頸內動脈及其主要分支。此外,凡術中已開放硬腦膜和氣房(鼻旁竇、乳突、耳咽管等)者,要特別注意硬腦膜的修復和氣房的封閉,以免術後發生腦脊液漏和顱內感染。