2 別名
激光原位屈光性角膜磨鑲術;LASIK;laser-assisted in situ keratectomy;準分子激光原位角膜磨鑲術
5 概述
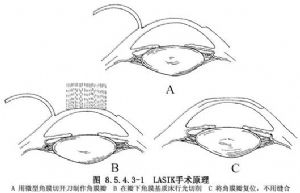
激光原位角膜磨鑲術(LASIK)的原理是從Barraquer的工作和角膜磨鑲術概念演化而來。LASIK的現代技術首先由Brint和Slade完成,即在表面麻醉下,用帶齒輪的微型角膜刀製作角膜瓣,在瓣下角膜基質牀行光切削後,將角膜瓣復位而不用縫線縫合(圖8.5.4.3-1)。角膜瓣具有減少切削麪不規則和保護光切削麪(防止各種癒合過程)的明顯優點。與PRK相比,LASIK具有可矯正較大屈光度數、適用屈光不正範圍更廣、預測性更好、傷口癒合迅速、視力恢復和穩定快、幾乎不發生角膜上皮下基質霧濁、屈光回退小、保留了角膜上皮層和Bowman膜的結構完整性、術後感染機會更少、術後用藥少時間短、不必長期局部滴用激素在很大程度上避免了激素性高眼壓的危險、病人術後痛苦小、殘留度數容易再次手術、術後複診次數可更少等突出優點。最初相當長一段時間,LASIK手術的缺點主要與用微型角膜刀做角膜瓣引起的併發症有關,這些併發症有時是災難性的。此外,手術費用較高。但在目前,隨着角膜刀具的改進,自動化程度和安全性已大大提高,可重複性更好,切削麪更光滑,操作和維護保養更容易。因此,LASIK已成爲激光角膜屈光手術首選的術式。
6 適應症
激光原位角膜磨鑲術適用於:
1.有摘除眼鏡的要求,一般年齡滿18週歲,50週歲以下(儘管對於一些特殊情況,文獻上有接受LASIK手術者年齡小於18歲)。
2.屈光度穩定2年。如有配戴角膜接觸鏡者,軟性鏡要停戴2周,而硬性鏡停戴的時間要更長。
3.可矯正-0.50D~-15.00D近視、0.50D~5.00D遠視和8.00D散光。對於遠視矯正,術後恢復時間更長。大於6.00D的遠視,術後最好矯正視力常有下降。
7 禁忌症
2.患有圓錐角膜、乾眼病、角膜內皮病變、青光眼、視網膜脫離等眼病者。
3.有其他明顯玻璃體視網膜病變可能發生視網膜脫離危險眼。如曾發生過眼底出血或做過視網膜脫離手術者。乾性視網膜裂孔或視網膜變性,需行視網膜光凝治療至少2周後才能考慮做LASIK手術。
4.角膜厚度過薄(一般小於450μm),LASIK術後角膜可能發生角膜膨出;角膜曲率過小,如小於+380,術中易形成遊離瓣。
5.角膜表層渾濁、反覆上皮糜爛、上皮基底膜疾病等,不應選擇LASIK,但可以考慮PRK。
6.瞼裂過小,手術中放置微型角膜刀的負壓環時有困難,因此對低中度近視可考慮改做PRK,對中度以上近視,可在術中行外眥切開。
8.手術不能配合者。
9.瘢痕體質、糖尿病、膠原性疾病等可能影響角膜傷口癒合。系統性紅斑狼瘡和類風溼性關節炎,手術後易引起角膜溶解。
10.高度近視眼光切削較深、光切削直徑較小,LASIK手術後有出現眩光不適等可能,對常在夜間駕車者慎重。
11.艾滋病等疾病。
8 術前準備
1.病史詢問。參考PRK有關內容。
2.術前檢查。參考PRK有關內容。
3.術前談話。參考PRK有關內容。
4.手術簽字。參考PRK有關內容。此外,在手術簽字書中還應包括術中微型角膜切開刀可能引起的併發症和危險,有可能因角膜瓣製作不理想,而改期手術或改做PRK的可能。
5.術眼準備。參考PRK有關內容。
6.激光機調試。參考PRK有關內容。
7.微型角膜切開刀準備。包括消毒、安裝和測試。
9 手術步驟
1.病人舒適仰臥,調整頭位,眼別順序固定爲先右眼後左眼。覈對病人和眼別無誤。
2.0.5%丁卡因或0.4%倍諾喜或其他表面麻醉劑,術前5~10min開始滴眼,2~3次。
3.無菌條件下操作,鋪巾,粘上下眼瞼貼膜條,開瞼器開瞼,沖洗結膜囊。令病人注視機器內置固視燈光,熟悉激光機發射聲響。
4.角膜標記。用特殊手術標記筆墨水或龍膽紫,瞳孔中央做點狀標記,角膜瓣蒂對側做放射線狀標記,分別用於較準確放置負壓環和角膜瓣復位目的。特別是有形成遊離瓣危險者,必須做放射狀標記,以免遊離瓣復位困難。
5.角膜瓣製作。用於LASIK手術的微型角膜刀品種很多,選擇時應考慮下列因素。①安全性及可重複性好;②切削麪平整光滑(其中包括刀片質量問題);③操作和維護保養簡單;④性能價格比合理。目前,不僅有多次使用的各種微型角膜刀(機械式、水流噴注式、激光板層切削式)外,還有一次性使用的微型角膜刀。機械式微型角膜刀使用的較爲廣泛,按驅動力可分爲手動和自動兩類。手動操作對術者要求較高,自動操作相對簡單,但一旦發生機械故障,處理有時較困難。因此要求術者對微型角膜刀的結構、工作原理、維護保養、發生問題時的處理方法有全面瞭解和掌握。
根據角膜厚度、欲矯正的屈光度等考慮選擇製作160或130μm厚角膜瓣的刀頭足板,根據角膜直徑、光切削區範圍和角膜曲率大小選擇製作合適大小的角膜瓣(製作直徑8.5或9.5mm角膜瓣的負壓環)。一般情況下采用直徑8.5mm的負壓環。如果角膜曲率小者,可考慮選9.5mm的負壓環,厚度爲160μm。
放置負壓環,使中心正對瞳孔中央,啓動負壓開關。當負壓達到要求(機器自動提示、瞳孔散大、用Barraquer壓平眼壓計覈查眼壓達65mmHg或以上),加裝微角膜切開刀,踩下前進開關,走刀完成後,踩下後退開關將刀退出,角膜瓣製作即完成。應當注意:①在啓動負壓前告知病人有一過性黑矇,以免病人精神緊張;②負壓啓動後觀察負壓環是否仍保持正確位置;③眼壓必須達到要求,否則有發生遊離瓣等意外;④角膜表面如較乾燥,滴2滴BSS液溼潤一下,防止進刀時阻力增加和損傷角膜上皮;⑤刀前進時一定待到位後才能退刀;刀完全退到
起始位才能解除負壓。
6.激光切削。①確定角膜光學中心。令病人注視固視燈光,調整瞄準激光,使之焦平面的中點恰在瞳孔中心所在的角膜前表面。②翻轉角膜瓣。用海綿棉籤或引流條吸除結膜囊過多的液體,翻轉角膜瓣,暴露角膜基質。角膜瓣後面最好用角膜蓋片墊起,使角膜瓣與眼球表面有一定空間距離,以免因虹吸作用液體到達角膜切削麪,影響激光切削。③激光切削。對瞄準光稍加調整,使之焦平面正落在基質前表面和角膜光學心中。在切削時,由於在暴露的角膜基質上瞄準光斑不易看清,有時需藉助投射在虹膜或瞳孔緣的光斑判斷。光切削時,應密切監視眼球位置、瞄準光位置和聚焦狀態。一旦發生眼球較大幅度轉動,應立即停止切削,以免偏中心切削。同時應注意激光切削的分佈和組織反應,角膜表面水化不均或液體過多時,也應該用海綿擦乾擦勻後再繼續進行。當切削量較大,連續切削氣霧較大時,可視情況在切削中間稍事停頓。由於LASIK手術光切削時,病人注視固視燈光不如PRK手術中清楚,有時產生注視困難。可儘量調低照明亮度,使病人更容易看到固視燈。如果眼位很端正,讓病人不要刻意尋找目標。如果病人實在無法固視時,可用固定鑷輔助固定眼位。
7.角膜瓣復位。切削完畢,用BSS沖洗角膜基質牀,角膜瓣復位後,再用鈍針頭伸入瓣下,認真沖洗。然後,用海綿棉籤由瓣的蒂部向對側,由中央向四周輕輕擦拭角膜瓣,吸除瓣緣部水分。要保證角膜瓣邊緣均勻、表面無皺褶、交界面無任何異物。目前,有人設計了角膜瓣壓平計,這種器械頭端是透明的凹透鏡,將它壓住角膜瓣,利用手腕的快速轉動,使角膜瓣復位平整,避免角膜紋的發生。操作中術者可清楚觀察液體從層間流出的情況。瓣復位後最好等待2~3min,使角膜瓣有足夠時間貼附牢固。
8.去除開瞼器和貼膜後,讓病人眨幾下眼,確信角膜瓣無移位。
10.術眼滴抗生素眼液和人工淚液,用帶孔的硬質眼罩保護。囑病人不要自行取下,次日來複查。
10 術後處理
LASIK術後第1、3和7天,第1、2、3、4和6個月複查。此後,最好每隔半年至1年複查1次。早期常規觀察角膜上皮癒合情況,瓣下有無異物,注意有無感染跡象和其他異常反應。其後注意觀察的內容包括裸眼視力、矯正視力、屈光度變化情況、角膜交界面有無渾濁、眼底、眼壓、角膜地形圖。在某些特殊情況下,可考慮做視野檢查、角膜內皮檢查和對比敏感度等。同時注意瞭解病人自覺主述,如視疲勞、眼乾燥症症狀、眩光、光暈等。每次複查除通過詳細眼部檢查,評價手術效果,及時發現潛在的併發症外,還爲指導和調整病人用藥提供依據。
1.減輕眼痛。LASIK術後數小時眼痛和刺激症狀基本消失。因此,僅對較敏感者纔給予適量鎮痛劑。
2.預防感染。術後第1天開始常規滴用抗生素眼液(參考PRK有關內容),4/d,1周後視情況停用或減少用藥次數。
3.減輕炎症反應和預防屈光回退。術後第1天開始常規滴用糖皮質激素類眼液(參考PRK有關內容),一般第1周4/d,以後根據屈光檢查結果調整用藥次數。一般第2周3/d,第3周2/d,第4周1/d,然後停藥。如果屈光度檢查過矯比較明顯,應在1周後儘早停藥。如欠矯用藥時間可稍長。
4.增加眼表面溼潤度。近年來人們開始注意到LASIK術後淚膜不穩定和乾眼症狀等問題,並認爲與切斷了角膜神經和手術刺激等有關。因此術後短期內可常規滴用人工淚液。對角膜上皮經常點狀着色的病人,應用的時間可更長(3~6個月)。
11 述評
1.與術前因素有關的併發症。如術前有圓錐角膜、角膜過薄等病症,而術前未發現,可能造成術中或術後角膜過薄發生角膜膨出。如術前存在上皮糜爛等,術後可能因爲淚膜的進一步不穩定和角膜神經的損傷而加重。術前檢查時,除要注意不規則散光、角膜渾濁外(參考LASIK手術併發症散光加重內容),對規則性散光軸應特別注意。如果是循規散光,散光手術設計儘量保守,不要過矯造成術後逆規散光。應當確定擬矯正的規則散光必須是角膜性的,即驗光的散光軸與角膜曲率計或角膜地形圖的結果一致。如果是晶狀體性散光,誤矯可造成術後難以克服的十字散光。
2.與角膜瓣製作有關的併發症。以往術中併發症尤其是嚴重併發症多與不良角膜瓣有關(由於微型角膜刀和操作者的原因)。隨着微型角膜刀的改進和易於操作,這類併發症已越來越少。①角膜瓣形成不全。原因包括:進刀時遇到阻力卡刀(如微型角膜刀清洗不徹底、睫毛、開瞼器和瞼皮膚等)、眼球突然轉動、小瞼裂和眼球內陷等。針對上述情況,術前應徹底清洗刀具尤其是齒輪咬合部位,術中注意無睫毛和皮膚等阻擋,小瞼裂等可在負壓吸附眼球後將眼球輕拉起或行外眥切開。一旦卡刀,先反覆試幾次進刀開關,如失敗,將刀稍後退,再進刀即可。如前進後退均不能,去除負壓,順瓣的方向輕輕退出角膜刀。對角膜瓣形成不完全者,視輕重程度決定是否繼續手術。如果中央切削區直徑過小,應將瓣復位,終止手術;②角膜瓣偏位。原因包括:負壓環放置不正、眼球轉動等。當負壓環吸牢後再次確認角膜位置居中。輕度偏位對手術和術後效果無明顯影響,對影響到切削區的眼,應將瓣復位,終止手術;③遊離角膜瓣。可能多與角膜曲率較小(<40.0D)、角膜硬度高、選擇角膜瓣直徑小的參數、負壓不足、刀片不鋒利等有關。術前對角膜曲率小者,角膜瓣參數應選擇大直徑(如9.5mm),負壓吸附充分,進刀時接近終點時提前停刀。一旦發生遊離瓣,用溼房保護好,光切削後將其仔細復位(注意正反面,標記對位,稍等3~5min使其貼附牢固);④角膜瓣過薄。一般瓣厚達不到100μm。常由於負壓環阻塞、負壓不足、進刀時眼球轉動使負壓丟失、刀片不鋒利等。應針對上述原因,裝刀片時,注意覈查刀刃。術中負壓達到要求後,注意角膜暴露部分是否突起。由於角膜瓣過薄易出現細皺產生不規則散光,重者可出現瘢痕渾濁(尤其是不規則或瓣破碎),最好將瓣復位,3個月後考慮再手術問題;⑤角膜瓣丟失。在角膜瓣遊離情況下,可在術中和術後發生瓣丟失,這是十分嚴重的問題。萬一發生,按PRK術後處理。如嚴重角膜霧濁發生,可做板層角膜移植術;⑥角膜血管翳出血。原因多爲長期戴角膜接觸鏡等角膜新生血管多、角膜直徑小、角膜瓣直徑大或偏位等。適當減小角膜瓣直徑、安放負壓環時稍偏離血管翳可防止割破血管出血。如發生出血,用棉籤壓迫止血或用BSS輕輕沖洗至血止;⑦角膜切穿。老式刀具可能發生這種嚴重併發症,而隨着微型角膜刀的改進,新型刀具基本不會發生此類問題。
3.偏中心切削。參考PRK併發症有關內容。
4.角膜層間異物。由於術中污染和沖洗不徹底等,可在角膜瓣下殘留血、纖維、油脂、滑石粉、上皮、睫毛等。通過手術室淨化設備、結膜囊充分沖洗、使用無滑石粉手套和海綿棉籤、徹底沖洗角膜層間、徹底止血(如有新生血管出血)、高倍鏡下複查等措施,可顯著減少其發生。
5.角膜瓣錯位。表現瓣復位後兩側縫隙不對稱,有時角膜瓣有細皺或條紋。輕者無須處理,否則應將瓣掀開重新復位。
6.球結膜水腫和出血。由負壓引起,尤其是反覆施加負壓。無須處理。
7.感染。屬嚴重併發症。發生率雖不高,但必須緊急處理,否則可能產生嚴重後果。臨牀表現爲畏光、流淚、眼痛等症狀。結膜充血,角膜瓣下灰白色浸潤,邊界模糊,尤以瓣的邊緣明顯,嚴重的形成潰瘍。如果發現早期感染,立即選用強效抗生素並加大局部用藥頻度。散瞳。同時行病原微生物檢查。比較明顯的感染應掀起角膜瓣,用抗菌藥液徹底沖洗。對感染無法控制者,應去除角膜瓣,再繼續抗感染治療。應注重以預防爲主的方針,術前沖洗結膜囊,術前後滴用抗生素,嚴格無菌環境、消毒和無菌操作,術後保持術眼清潔衛生等。
8.角膜層間沙漠症(sands of Sahara syndrome,SOS)。SOS又稱非特異性瀰漫性角膜基質炎(non-specific diffuse interstitial keratitis,NSDISK),是LASIK術後對眼有威脅的併發症之一,但早期診斷和積極治療可使病情轉危爲安。對SOS的病因和發病機制尚不清楚,可能是毒性作用引起的角膜層間多形核白細胞炎性反應有關。病原學方面是多因素的,目前懷疑引起SOS的物質包括:瞼板腺分泌物、上皮剝脫物質、角膜刀來源的物質、刀片來源的物質、細菌內毒素和熱效應等。
根據形態學可分爲3級,它對臨牀治療有很大幫助。1級:交界面細胞浸潤,呈灰白色細小點狀物。可爲散在的,也可位於瓣的周邊部。最常見於界面的上1/3。常發生在術後1~7d,無自覺症狀。角膜地形圖等均無改變。此期角膜溶解的威脅非常低。治療上建議採用高濃度糖皮質激素滴眼,白天頻度可達每小時1次,共10d。同期給予抗生素滴眼。有條件可加滴乙酰半胱氨酸2周。2級:交界面細胞浸潤模糊,呈瀰漫性。外觀很像中度角膜霧濁,中央更濃密些。病人可無症狀,或有視力輕度下降。角膜地形圖無變化。此期角膜溶解的危險仍不高,但必須給予更積極治療。除激素和抗生素滴眼外,結膜下注射甲基強地松龍。病變的改善由周邊向中央進行。如果2d內無改善,應將角膜瓣掀起行瓣下沖洗,去除瞼板腺分泌物等。據文獻報道最好用Ringer乳酸溶液沖洗(不用BSS液),因爲乳酸能迅速進入角膜細胞的三羧酸循環,增加其代謝能力。有人還製備自家血清滴眼4d。3級:它由2級發展而來,多在4或5d發生。雖然少見但易發生角膜溶解,引起不可逆視力損害,後果十分嚴重。在整個交界面基質出現濃密斑片狀細胞浸潤,期間散佈凝結成團的細胞巢。中央浸潤酷似活動性角膜基質感染,但4級角膜霧濁限於交界面,基質牀可輕度受累。可有條紋皺褶朝向浸潤區。可有點狀角膜病變,上皮表面不規則。角膜瓣水腫可使角膜地形圖發生改變。病人主述視物不清或視力有明顯下降。此期治療刻不容緩,應將瓣掀起,用激素和抗生素沖洗角膜牀和瓣的內面,術後繼續積極治療。在24或48h內多數可出現明顯改善。如果必要,可再次掀起瓣進行沖洗。經掀起瓣沖洗的眼最終最好矯正視力影響小,而不沖洗的視力喪失可達4行。根據病情可選擇沖洗後再用PTK方法角膜牀和角膜瓣的內表面分別光切削掉5μm。有人採用角膜瓣撕膜術(flap rhexis)獲得良好效果。方法是在角膜瓣掀起用激素和抗生素沖洗後,將瓣復位吸除瓣邊緣水分。此時,角膜中央腫脹並有水皰。水泡內含有SOS炎性物質,並引起不規則遠視性散光。用尖鑷夾起水泡邊緣,像做白內障手術撕晶狀體前囊一樣,順時針撕除上皮和Bowman膜,形成中央無上皮區,而基質未受損。戴用浸抗生素的接觸鏡24~36h。術後給予抗生素、自家血清和激素等。角膜瓣撕膜術可消除遠視性不規則散光,術後視力可以矯正。而用藥物可產生角膜皺縮變平,這種視力喪失用眼鏡或接觸鏡不能矯正。預防主要是對手術技術、微角膜刀的清潔和保養進行詳細評估,消除可能的污染因素(如油漬、清潔劑等)。最好一個刀片只用1個病人。術前充分沖洗結膜囊,術中注意儘量使層間保持清潔並認真沖洗。術後密切觀察,特別是術後一週內。
9.欠矯。參考PRK併發症有關內容。LASIK欠矯多發生在高度近視眼。早期可適當延長激素用藥時間。至於何時再次治療,意見不一,有人主張4~6個月後屈光穩定再做。也有人喜歡在術後發現欠矯立即將角膜瓣掀起行補充光切削。
10.過矯。參考PRK併發症有關內容。對過矯者,可採用提早停用激素的方法,使其自然的稍有回退。LASIK術後明顯欠矯多發生在超高度近視眼。由於上述原因和角膜厚度關係,一般採用欠矯手術設計。如-21.0D近視,一般矯正-15.0D左右可達比較滿意效果。必要時可再次手術。
11.中心島形成。參考PRK併發症有關內容。對視力影響或不適症狀明顯者,可將角膜瓣掀起,光切削除去中心島。
12.散光加重。多數不規則散光在數週內消失,而明顯的散光可引起最佳矯正視力下降。術中注視不好、偏心切削、角膜瓣製作質量不高、瓣復位不良等是不規則散光的主要原因。術後的某些併發症如感染、SOS等也可產生無法矯正的散光。
13.屈光回退。參考PRK併發症有關內容。比PRK發生快,但可能與近視發展有關。治療上對激素反應不敏感。
14.角膜上皮內生或植入。可由術中種植、邊緣長入和以往遺留(如做過RK手術)引起。上皮在層間生長,可引起基質溶解、視物不清和散光。預防主要是術中注意避免多次使用表麻劑、避免形成角膜瓣過薄、徹底沖洗層間,角膜瓣復位良好並等待片刻讓瓣邊緣貼附牢固。術後一旦發現上皮內生,應掀起角膜瓣,刮除上皮或用小量激光切削。
15.角膜瓣溶解。是少見但非常嚴重的併發症。常見於上皮內生使角膜瓣發生營養障礙、角膜瓣過薄、術中組織損傷過度等。由上皮內生引起的,按前面敘述的角膜內生併發症處理。其他原因引起的,先給予抗炎預防感染等對症治療(參見角膜層間沙漠症3級)。如果無法保留角膜瓣,去除之後,按PRK術後處理。有條件最好清潔基質表面後,再用微角膜板層切開刀取相同大小的角膜瓣,戴接觸鏡保護。
16.角膜膨隆。主要發生於有圓錐角膜、角膜薄或切削量過大等情況。預防一方面在術前注意篩查圓錐角膜,一方面在手術量設計上嚴格掌握原則。一般光切削后角膜牀最好保留250μm或以上,絕對不能少於200μm。角膜瓣厚度和切削后角膜牀厚度之和最好在400μm以上。術後如發生角膜膨隆,輕者可不處理,進行性加重者需考慮表面角膜鏡片術或角膜移植術。
17.最佳矯正視力減退。是屈光手術最顯著的併發症之一。它可以是手術本身的併發症,也可以是其他問題造成。可能的原因包括:不規則散光(角膜瓣皺褶、光切削不規則或偏中心切削)、中央島、角膜上皮內生、基質渾濁、角膜膨隆、繼發性視網膜異常。
18.激素性高眼壓和青光眼。參考PRK併發症有關內容。由於目前LASIK術後激素用藥時間短(一般不超過1個月),發生的機會很少(不足1%)。可能有些青光眼是術前未被發現者。
19.視網膜脫離。LASIK術後孔源性視網膜脫離(RRD)並不常見,處理及時仍可獲得好的視力結果。根據最近對LASIK術後RRD發生率的研究,LASIK與RRD沒有明顯的關係。但由於術中對眼球施加負壓,有可能對術前存在的RRD危險因素起到促進作用,建議常規術前散瞳行間接眼底鏡檢查,必要時行三面鏡檢查。對於鞏膜加壓檢查,必須輕柔小心,否則可能造成醫源性視網膜裂孔。如發現乾性裂孔或變性如格子狀變性,應給予預防性光凝治療。LASIK手術應至少在光凝10~14d後實行。
20.角膜上皮糜爛或剝脫。一般臨牀表現較輕,僅見角膜上皮表面點狀剝脫或糜爛,但有時持續時間很久。目前認爲可能與手術后角膜神經損傷的營養不良有關(角膜神經再生約在3~6個月,但也有時間更久者)。近來,對LASIK術後淚膜的研究表明,淚膜明顯比術前不穩定(如淚膜破裂時間縮短),基礎淚液分泌量等也有變化。因此,上皮的周圍微環境變化可能也是上皮糜爛的促進因素之一。臨牀上主要採用對症處理,注意防止感染,滴用維生素A等。如果術前既有角膜上皮糜爛或剝脫病史,不應做LASIK手術。對反覆上皮糜爛者,可結合臨牀,行PRK手術,同時獲得屈光矯正和PTK的效果。
21.乾眼症。近年開始重視LASIK術後病人有乾眼症狀。可給予補充人工淚液。術前應注意篩選出眼乾燥症病人,防止術後乾眼症引起角膜併發症。