2 概述
肺康復療法又稱PR治療。肺康復的對象主要是患慢性阻塞性肺病(COPD,如慢性阻塞性支氣管炎、阻塞性肺氣腫)多年並已伴有不同程度肺功能損害的患者,也包括某些慢性支氣管哮喘、肺囊性纖維化和限制性肺疾病患者。
由於醫學科學和經濟的發展,肺的康復(pulmonary rehabilitation,PR)治療已越來越受到人們的重視,醫護人員的職責不僅在於爲病人診斷和治療疾病,減輕痛苦,更重要的還要幫助病人儘可能的恢復身心健康,恢復受損害的器官功能,減少疾病的復發。慢性疾病如COPD隨着疾病的進展,導致惡性循環(圖1),使低氧血癥、紅細胞增多症、肺心病和充血性心力衰竭等併發症相繼發生。因此,對COPD的治療不能侷限和滿足於急性加重期時的成功搶救,而應追求通過逐步的不懈努力以減輕病情,減少症狀和提高生命質量。已有充分證據表明,通過對患者採取全面的肺康復措施,包括衛生教育、心理和藥物治療、氧療和氣溶膠吸入治療、物理治療、呼吸和全身運動鍛鍊以及營養支持等,患者的症狀可明顯改善,呼吸運動效率增加,生活自理能力加強,住院次數減少。
3 準備
1.使患者瞭解治療目的和方法,取得合作 患者應有參加康復的積極要求和必要的經濟條件以及家庭其他成員的支持。因爲患者是康復治療的中心和關鍵,決定康復方案成敗的是患者對其疾病的瞭解、態度和個人要達到的目標。康復過程自始至終都需要患者積極參與。
2.康復隊伍 包括有經驗的呼吸科醫師、護師、呼吸治療師、心肺功能測定技師、理療師、精神病醫師、心理學家、營養師等,可根據患者的情況和需要提供必要的諮詢和服務。多學科綜合性小組的協作對於提高肺康復水平和開展科研和教學尤爲重要。
4.制訂個體的綜合性可行治療方案 制定康復方案最重要的就是必鬚根據患者的具體情況和個體化的原則。應充分考慮患者肺疾病類型、嚴重程度、其他伴隨疾病、社會背景、家庭情況、職業和教育水平等因素。
4 肺康復的主要目標
通過準確的診斷、治療、心理支持和教育,採用綜合性多學科方案,用以穩定、逆轉肺疾病的病理生理和病理心理改變,發揮患者最大呼吸功能的潛力,爲肺疾病患者提供良好的、綜合的呼吸治療。
肺康復的主要目標:①緩解或控制呼吸疾病的急性症狀及併發症;②消除疾病遺留的功能障礙和心理影響,開展積極的呼吸和運動訓練,發掘呼吸功能潛力;③教育患者如何爭取在日常生活中能達到最大活動量,並提高其對運動和活動的耐力,增加日常生活自理能力,減少住院的需要。
5 肺康復方案的制訂
5.1 (1)康復治療前的評價
制定康復方案之前,應首先對患者的情況進行全面評價,包括全面的病史、體格檢查、胸部X線檢查、肺功能測定、心電圖,心要時作動脈血氣分析、痰液檢查、血茶鹼濃度測定、血電解質和血常規檢查(表1)。呼吸系統以外的其他伴隨疾病,如心臟病、高血壓、胃腸道疾病、腎臟疾病等也需認真瞭解,因爲這可影響患者的康復能力。如患有癌症、腦血管意外或其他器質性腦病、心力衰竭、嚴重呼吸衰竭、嚴重關節炎等,可限制患者活動,使其難以從肺康復中獲益。影響肺康復效果的其他因素還有年齡、智力、職業、受教育水平等。良好的家庭支持和幫助、個人蔘加肺康復的強烈願望者康復醫療的效果較好。

除患者病情和身體狀況外,還要詳細瞭解患者及其家庭對疾病的態度,瞭解疾病對患者的影響,如心情、性格和生活方式的改變,是否感到焦急、憂慮、恐懼、痛苦,是否悲觀失望,是否失去自信自尊、退出社會和躲避生活。要像重視患者呼吸困難、喘息那樣來重視患者患病後的心理和情緒改變。
5.2 (2)確定康復目標
在對患者的身心狀況進行評價以後,應確定肺康復的目標。制訂目標時應充分考慮疾病範圍、病損程度,患者的性格、體能、生活方式及環境條件。要把目標定得具體,簡單明瞭,又切實可行。讓患者充分表達自己的願望以確定合理的目標。任何方案的近期目標都應是控制症狀(如呼吸困難等),鞏固急性發作期的療效,防止病情反覆,解除嚴重的心理壓力。然後再致力於呼吸和運動訓練,增加體力和耐力,改善日常生活的能力並爭取恢復工作。應讓患者瞭解呼吸困難的病理生理改變,以避免或減少病情的惡化。康復的遠期目標是減少患者對別人的依靠,增加獨立性,阻止或延緩肺疾病的進一步發展。
5.3 (3)康復方案
爲實現確定的目標,需進一步制定康復的步驟和方法,詳細的康復內容和計劃。必要的醫療和訓練條件及器材均應提供。此外,還應有康復的詳盡時間表,一般每期肺康復可安排8周,每週3天。肺康復方案通常包括以下內容:
①一般的康復措施:對患者及其家庭進行教育;適當的營養,包括飲食習慣的調整,控制體重;幫助戒菸,避免刺激性有害氣體的吸入;避免感染(如預防感冒,應用免疫治療,進行預防疫苗注射等);水、電解質正常攝取和維持。
②藥物治療:支氣管舒張劑、粘液溶解劑、抗生素、利尿劑、精神或鎮靜藥物、伴發其他疾病的藥物治療。
③呼吸治療:氣溶膠吸入療法、氧氣療法、家庭通氣或無創性通氣。
④物理療法:休養療法、呼吸管理、胸部叩擊和體位引流、有效咳嗽訓練和咳痰、縮脣呼吸。
⑤運動和體療:游泳、散步、騎自行車、呼吸操等以增加運動的體力和耐力。
6 肺康復方案的實施
6.1 (1)宣傳教育
教育的目的是講解疾病知識,提高患者自我保護和防治疾病的能力,明確康復對自己的好處和解除對疾病的憂慮。因人施教,針對患者的疾病和所關心的問題,如正常肺如何工作?什麼是COPD?應該如何防治?康復鍛鍊的作用機制?什麼時候需要找醫生?飲食和營養要注意什麼?外出旅行或日常生活如何安排?怎樣減少緊張和避免疲勞?以及如何對待疾病等等。教育應採取啓發式和開放式,允許患者提問和討論,充分發揮患者的主觀能動性,不僅從理論上,而且要從切身感受上讓患者理解爲什麼要康復鍛鍊,怎樣去康復鍛鍊,增強康復的信心和興趣。教育應深入淺出,可以利用錄像、電視、電影、廣播等視聽教育法。要避免枯燥乏味和照本宣科。在講解呼吸鍛鍊、體位引流、呼吸療法或氧療的儀器使用等內容時,一定要有示範和實際操作,並儘量讓每個患者都能有實踐機會,在實踐操作時詳細輔導。宣傳教育的對象還需包括患者的家屬,以取得家屬的最大支持和配合。
6.2 (2)一般治療
COPD患者避免吸菸十分重要,如果在氣道阻塞的早期就戒菸,COPD的病程可能改變。在COPD的任何階段戒菸,可延緩疾病的發展和惡化。戒菸應該是任何康復方案的不可缺少的部分。醫生不僅要講戒菸的好處,而且要具體幫助和指導患者如何戒菸,吸菸者有不同的想法和戒菸的具體困難,醫生應和患者一起討論,幫助找出最適合的戒菸技術和方法。各種尼古丁代用品,可減輕與尼古丁成癮相關的戒斷綜合徵。
患者應避免吸入污染空氣和其他刺激性氣體,避免和呼吸道感染患者接觸。在呼吸道傳染病流行期間,應儘量避免去人羣密集的公共場所或參加大型集會。
環境因素如溫度、溼度、海拔高度也應予以考慮。溫度和溼度過高或過低均可使氣道阻塞的症狀加重。室內應用空調器、溼化器或空氣過濾系統可能是有益的。飛機一般在5000m~10000m的高空飛行,COPD患者乘飛機旅行,需承受機內壓力,可能導致嚴重低氧血癥。每年在流感流行季節到來之前,應給予流感疫苗注射;如有條件,可注射肺炎球菌疫苗。
6.3 (3)藥物治療
COPD患者康復方案中藥物治療也是其重要組成部分。在實現近期目標方面藥物治療具有重要的作用,但應將藥物治療與其他措施聯合應用,作爲綜合性呼吸治療方案的一部分。COPD患者往往同時服用多種藥物,需仔細避免藥物的副作用和藥物之間的交叉反應,應科學地安排用藥時間和其他治療或康復鍛鍊,以便使患者每天的日常生活協調、規律。活動之前霧化吸入支氣管舒張劑,可逆轉或預防支氣管痙攣,改善患者的活動能力。
6.4 (4)某些呼吸療法
有幾種呼吸療法對肺疾病患者十分有益,如氣溶膠吸入療法、溼化療法及氧氣療法等。
支氣管舒張劑的氣溶膠吸入快速起效,與口服法比較全身的副作用少。常用定量吸入器(MDI)吸入,也可用各種霧化器來吸入,有手動、腳踏或壓縮泵霧化器以及氧霧化器和超聲霧化器可供選擇。各種形狀和大小不同的儲霧器(spacer)也可選用以減少氣霧微粒在口咽部的沉降。間歇正壓呼吸裝置偶而也用作支氣管舒張劑的氣霧吸入。
氣道分泌物粘稠或痰少不易咳出的患者可應用粘液溶解劑霧化吸入,或以2%碳酸氫鈉或溫鹽水來溼化氣道。但對痰多,咳嗽反射不強的患者不宜應用。溼化療法對下氣道粘稠分泌物的液化是否能奏效,有的學者持懷疑態度。
伴低氧血癥的COPD患者應給予持續低流量吸氧,在心理試驗、活動協調、運動耐力和睡眠方式諸方面可得以改善。研究表明,每天吸氧至少15h,可使COPD患者的肺動脈高壓和肺心病延遲發生。國內外均已有多種便攜式氧源或氧氣發生裝置,可供患者在家中或外出活動時應用。對已伴有高碳酸血癥的患者應用氧療,將PaO2增至8.0~8.7kPa(60~65mmHg)即可,以免導致高碳酸血癥惡化。
6.5 (5)呼吸鍛鍊
呼吸肌和輔助呼吸肌的運動是產生肺臟通氣的動力。慢性肺疾病,尤其是COPD可引起許多病理和病理生理的改變,如增加呼吸功,降低呼吸肌的效率;肺氣腫導致肺彈性回縮力的降低,慢性支氣管炎、支氣管擴張致使小氣道阻力增加。呼吸頻率的增加,雖可增加每分鐘通氣量,但同時也增加了呼吸生理死腔和呼吸肌負荷,久之導致呼吸肌的功能障礙、衰弱和疲勞。因呼氣時間縮短,引起肺內的氣體陷閉(air trapping)。肺的過度膨脹使肺總量(TLC)、功能殘氣量(FRC)和殘氣量(RV)顯著增加,膈肌曲度半徑增大,膈面平坦,膈肌長度縮短,收縮力減弱,由膈肌收縮引起的跨膈壓降低,膈肌收縮的有效性下降。這些病理改變導致呼吸困難的發生,甚至引起呼吸衰竭。
呼吸鍛鍊主要應用於非長期臥牀治療的COPD患者,對支氣管擴張、肺囊性纖維化及慢性哮喘引起的呼吸肌功能減退也有益處。治療的目的:①恢復膈肌至較正常的位置和功能;②控制呼吸頻率和呼吸方式以減少氣體陷閉;③減少呼吸功,增加呼吸肌的工作效率;④減輕患者呼吸困難和焦慮。
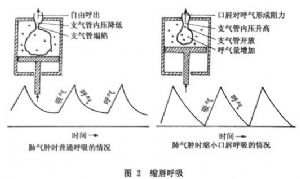
①縮脣呼吸:患者閉嘴經鼻吸氣,然後通過鼓腮、縮脣(吹口哨樣口形)緩慢呼氣4min~6min,使之產生2~5cmH2O的阻力,呼氣時縮脣大小程度由患者自行選擇調整,不要過大或過小,呼氣時可伴有或不伴有腹肌收縮。沒有呼氣氣流經鼻通過,因爲做縮脣呼氣動作時,軟齶無意的升高使鼻咽部氣流入口關閉。在開始縮脣呼吸以後,呼吸困難幾乎即刻緩解。
縮脣呼吸爲什麼能緩解呼吸困難?研究表明,縮脣呼吸後患者的潮氣量增加,呼吸頻率和每分鐘通氣量下降,呼吸困難的緩解程度與這些參數的變化大小相一致。靜息時應用縮脣呼吸能增加PaO2,運動時應用未見血氣改變。縮脣呼吸不能減少患者氧攝取量,即此呼吸方式沒有減少呼吸功,因通氣量降低引起的呼吸功減少可能已被潮氣量的增大和縮脣時呼氣阻力的增加所抵消。縮脣呼吸呼氣與非縮脣呼吸呼氣相比氣道的“等壓點”更向氣道遠端“推移”,以此可防止呼氣時小氣道陷閉和狹窄,有利於肺泡氣排出;呼氣時間的延長也有利於肺內氣體充分排出,防止氣體陷閉。這種關係如圖2所示。
②頭低位和前傾位:頭低位或前傾位常可以緩解COPD患者的呼吸困難。頭低位時讓患者斜臥牀上或平板牀上墊高牀腳。前傾位則是患者坐位時保持軀幹往前傾斜20°~45°,爲保持平衡患者可用手或肘支撐於自己的膝蓋或桌上。立位或散步時也可採用前傾位,可用手仗或扶車來支撐。
30多年前,Barach就注意到頭低位可減少呼吸用力,減少輔助呼吸肌應用而改善呼吸困難,他認爲是由於腹腔內臟器的重力使膈肌上移而緩解呼吸困難的。Hluoroseopy也證實頭低位可使COPD患者的膈肌向頭側移動3cm,正常人移動6cm。但有的研究並沒有發現頭低位後患者膈肌有明顯的移動。研究發現,COPD患者在頭低位或前傾位時膈肌的機械力效率改善是緩解呼吸困難的主要機制。正常人吸氣時膈肌下降,腹壁向外運動;但嚴重COPD患者因膈肌無力,在吸氣時膈肌被動上升,腹壁反而向內陷。出現這種矛盾吸氣運動的患者,在前傾位時,絕大多數呼吸困難可緩解。在仰臥位時也約有一半緩解。呼吸肌肌電圖發現COPD患者在前傾或仰臥位吸氣時,有很多患者矛盾吸氣運動可轉換爲正常呼吸運動,表明了膈肌功能的部分恢復,胸鎖乳突肌和斜角肌的肌電活動顯著減少,說明輔助呼吸肌的作功顯著減少。而一些沒有因體位改變減輕呼吸困難的COPD患者,很少有上述的生理變化。大多數嚴重COPD患者在前傾位或仰臥位時與直立位或端坐位時比較,吸氣跨膈壓增大,膈肌收縮的有效指數增加。
③控制性慢而深呼吸:COPD患者經常呼吸淺快,如能對淺快呼吸進行控制並代之以慢而深的呼吸,可減少阻力功和無效腔通氣;較長的吸氣時間有利於氣體在肺內的勻稱分佈和改善通氣/血流灌注的比例;深呼吸後可使原來閉合的基底部氣道開放;延長呼氣時間有利於消除肺內的氣體陷閉。
減少呼吸頻率後潮氣量明顯增加;但每分鐘呼出氣量、氧耗量改變不確定。肺泡通氣和通氣-灌注比例無明顯影響,PaCO2、PaO2或SaO2僅少量改善。有時,患者反而感到疲勞和不適,停止控制性慢而深呼吸後所有患者均迅速恢復原來的淺快呼吸。這說明,讓嚴重COPD患者自覺控制淺快呼吸,而以持久的正常的慢深呼吸來代替是不容易做到的。爲什麼COPD患者不能持久進行自主的慢深呼吸?研究發現6min~10min試驗後,慢深呼吸引起明顯的膈肌疲勞、跨膈壓進行性降低,從2.5kPa(25cmH2O)降至1.6kPa(16cmH2O)。因而慢深呼吸並不是嚴重COPD患者理想的呼吸方式。因爲患者不容易做到,即使做到了,也不容易持久,並容易導致呼吸肌疲勞。只有和其他呼吸鍛鍊方式聯合應用,纔有可能使COPD患者獲益。另一方面,應教育患者避免淺快呼吸的傾向,尤其是在患者緊張和焦慮時。
④腹式呼吸鍛鍊:腹式呼吸鍛鍊又稱膈式呼吸鍛鍊。膈肌是主要呼吸肌,正常情況下,呼吸肌活動以膈肌活動爲重要,靜息通氣潮氣量的70%以上來自膈肌升降。但嚴重COPD患者,膈肌受過度膨脹肺的擠壓而下降,膈面變平坦,活動度減弱,膈肌收縮的效率降低,嚴重者膈肌無力,出現胸腹矛盾性吸氣運動。這些患者的呼吸運動被迫由肋間肌和輔助呼吸肌(斜角肌、胸鎖乳突肌等)來負擔,變成胸式呼吸。因爲胸廓的擴張度小,輔助呼吸肌又容易疲勞,故胸式呼吸的效果比腹式呼吸要差。腹式呼吸鍛鍊的目的,是增加膈肌的收縮能力和收縮效率,變患者的胸式呼吸爲腹式呼吸。
腹式呼吸鍛鍊的關鍵,在於協調膈肌和腹肌在呼吸運動中的活動。呼氣時,腹肌收縮幫助膈肌鬆弛,隨腹腔內壓增加而上抬,增加呼氣潮氣量;吸氣時,膈肌收縮下降,腹肌鬆弛,保證最大吸氣量。呼吸運動時,儘可能減少肋間肌等輔助呼吸肌的無效勞動,使之保持鬆弛休息。因此,滿意的腹式呼吸可增加潮氣量,減少功能殘氣量,提高肺泡通氣,降低呼吸功耗,緩解呼吸困難症狀,改善換氣功能。

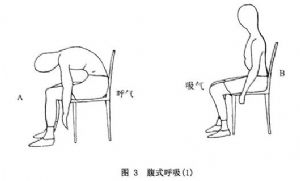
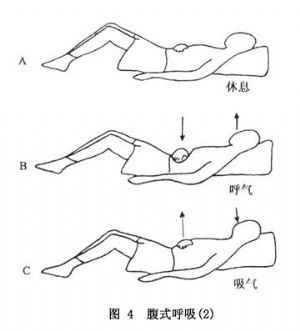


開始鍛鍊腹式呼吸時,醫護人員應在場,先作示範動作,然後給予具體的輔導和糾正。開始時每日訓練二次,每次10min~15min,掌握方法後增加鍛鍊次數和時間,以力求成爲患者自己不自覺的呼吸習慣形式。一般說來,大多數患者經3~7周示範和指導均能順利學會腹式呼吸,只有少部分難以掌握,這時應分析原因。如系技術問題,應耐心地指導並給予鼓勵;如系身體(肺功能)原因,可能患者不適用此項鍛鍊,應予放棄。
側臥位腹式呼吸患者取側臥位,膝關節輕度屈曲。坐位腹式呼吸盤腿坐位或坐在椅子上,雙手分別置於前胸部和上腹部。立位腹式呼吸患者兩腿稍微分開,輕鬆姿勢站立。隨着臥位、坐位、立位訓練的深入,已可自由調節腹式呼吸的
深淺,可以進行步行中的腹式呼吸。大體上按呼氣4步,吸氣2步的比例進行。步行速度爲正常人的1/2~1/3。步長可自由選擇。
腹式呼吸通常與縮脣呼吸、前傾體位等聯合應用,以獲呼吸困難的最大改善,表2的鍛鍊步驟實際上已體現了各種控制性呼吸方式的聯合應用。
大多數堅持腹式呼吸鍛鍊的患者,都可取得較好的效果,呼吸困難和疲勞的症狀緩解,運動耐力提高,自覺呼吸功能改善。尤其是肺氣腫嚴重,膈肌低平和有明顯的呼吸膈肌矛盾運動的患者,從腹式呼吸鍛鍊和綜合訓練措施中獲益更多,症狀的改善也更明顯。
但是有關腹式呼吸鍛鍊療效評價和生理學指標檢測的研究結果,則與臨牀上的有效性不甚一致。Faling複習6篇評價文章,只有Miller的一篇報告,患者在腹式呼吸鍛鍊後,用力呼氣流速、肺容量、通氣參數和動脈血氣均有明顯改善。其餘5篇測定肺功能多項指標後的結論是不能證明腹式呼吸鍛鍊對肺功能有顯著的長期的好處。但在這5篇研究中,均有部分病例經腹式呼吸鍛鍊後肺功能明顯改善,只是整組病例肺功能的總的改善沒有統計學的顯著意義。鑑於腹式呼吸生理學研究的結果不能確定,有學者主張,對採用腹式呼吸鍛鍊的患者應給予密切的臨牀監護以評價其有效性,如鍛鍊後臨牀症狀沒有改善,或甚至加重,即應停止該項鍛鍊。大多數學者認爲,有關腹式呼吸鍛鍊的長期和短期療效有待於進一步研究,以便更好地應用這一技術治療COPD患者,和解釋爲什麼有些患者經腹式呼吸鍛鍊後病情有明顯改善。
⑤膈肌起搏/電刺激呼吸(electrophrenic respiration):使用低頻通電裝置,非刺激電極放在胸壁,刺激電極放在胸鎖乳突肌外側,鎖骨上2~3cm的部位,用通電時間短的刺激,確定產生強力吸氣後脈衝波進行治療。適用於經過呼吸鍛鍊後,膈肌運動仍不十分滿意者或由於粘連限制了膈肌活動時。由於電極靠近臂叢神經,操作時必須小心。開始時每日6~15次,逐漸增加到每日100次左右。
⑥其他呼吸鍛鍊的方式和裝置:爲了幫助患者學習和掌握各種呼吸鍛鍊技術,近年來世界各國都設計和製造了一些呼吸鍛鍊裝置。例如Video-Resp,即是爲了幫助患者進行腹式呼吸或較慢頻率的胸式呼吸的。Chrono-Resp則是一種閃光調控裝置,患者只要努力保持呼吸與其閃光同步,按順序進行吸氣-暫停-呼氣-暫停的規律進行,就可逐步學會和達到較正常的呼吸方式。在患者較熟練掌握呼吸鍛鍊方式以後,該儀器還可提供進一步的幫助,發出一種柔和連續的聲音伴着患者呼吸,當患者的呼吸不能跟上Chrono-Resp的固定節奏時,儀器的聲音就變得紛亂和斷續。儀器的節奏快慢是可調的,患者可根據自己的情況予以選擇。
⑦呼吸肌力量鍛鍊(運動鍛鍊):除了上述幾種呼吸鍛鍊方式以外,近年來還開展了各種呼吸肌力量鍛鍊的方法,以增加最大呼氣肌和吸氣肌力量。鍛鍊使用的裝置多屬吸氣或吸呼二相通氣阻力器。使用時加鼻夾,用口呼吸,吸氣阻力器附裝單向活瓣。阻力負荷以調整通氣孔控制。鍛鍊時間一般限制在5min~20min,每天2~3次,可在靜息通氣和增加通氣條件下進行。鍛鍊時要注意防止過度通氣導致呼吸性鹼中毒。隨呼吸肌力量增加,應及時調整阻力負荷並相應縮短鍛鍊時間。阻力與時間的搭配應根據患者主觀症狀和適應情況而個體化。此鍛鍊不僅可增加吸氣肌(膈肌)的力量,也有助於肺泡氣排空,並可能改善肺泡側支通氣和小氣道分泌物向大氣道引流。
也有一些簡單實用和便攜式裝置,可供作呼吸肌的力量鍛鍊,如容器內盛有一個或數個一定重量的小球體,患者從口含管處呼氣觀察小球的運動狀況。檢查呼吸肌力量鍛鍊後的效果,可以測定最大吸氣口腔壓判斷。
呼吸肌耐力鍛鍊的目的,在於能夠維持正常CO2分壓的最大15min通氣量,爲此,鍛鍊時要求有較複雜的重複呼吸通路裝置部分,防止鍛鍊時過度通氣,導致呼吸性鹼中毒。耐力不同於力量鍛鍊,它是以時間通氣量作爲呼吸肌的負荷,鍛鍊一般每天25min。
⑧其他呼吸鍛鍊方法:各種傳統的民間鍛鍊方法,如太極拳、氣功、呼吸操、保健操等,都很講究“運訥吐氣”和呼吸方式,如體力能勝任並能堅持鍛鍊,相信對緩解COPD患者的呼吸困難,鍛鍊呼吸肌的功能和協調會有好處。今後應加強這方面的研究,並以現代科學(如呼吸生理學)方法來客觀評價其療效。
⑨運動能力的評價及運動處方:如何檢測COPD患者的運動能力和對運動鍛鍊後的情況進行評估?可採用最大氧耗率(VO2max)、無氧代謝閾值、單級試驗(single stage test)、定時最大步行距離(timed walking test)和精神物理學試驗(Psychophysical test)等,其難易程度不一,究竟哪一項試驗爲好也存在相當大的爭論。一般來說,試驗應簡單易行,不需要複雜儀器設備,絕大多數COPD患者能夠完成,較安全也較客觀。按照此原則,6min或12min步行試驗是用於評價運動能力和運動耐力程度的較好方法。這就是在規定時間(6min或12min)內測定患者的最大步行距離。已有研究表明,定時最大步行試驗與經踏板運動試驗檢測出的VO2max具有顯著相關性。不能完成6min步行的患者也可改爲3min步行試驗。有較好的肺功能和運動能力,或運動鍛鍊後能力增加的患者可用漸增型運動應激試驗。
運動處方應包括四部分內容:①運動方式;②運動強度;③運動時間;④運動頻率。如何決定COPD患者的運動強度,有相當多的爭論。目標心率(target heart rate,THR)可作爲大多數COPD患者運動強度的指標。THR=[0.6(PHR-RHR)]+RHR。公式中PHR(peak heart rate)爲最高心率,是最大運動應激試驗時的心率;RHR(resting heart rate)爲靜息心率。確定目標心率時,將最高心率和靜息心率共同加以考慮是比較合理的。當COPD患者的肺功能損害已十分嚴重時,以目標心率作爲運動強度的指標可靠性較差,有些患者也難以監測心率,這時可教患者用運動時的“呼吸困難程度”或“費力感覺”作爲決定運動強度的替代指標。
運動鍛鍊重要的是要循序漸進,開始時可以只運動幾分鐘,以增加患者信心,但要逐步增加運動強度以便增加運動能力。以後的運動時間一般每次運動至少20min~30min,每週運動鍛鍊至少3~4次。當運動鍛鍊有規律進行時,患者對呼吸困難的耐力往往已增加,食慾也已增進,表明患者的體能也有所恢復,生命質量得以改善。運動期間可應用指脈氧計來監測患者的血氧飽和飽和度。有條件也可同時監測心電圖及其他指標。如果患者的PaO2<7.3kPa(55mmHg),應允許患者運動時吸氧以保證他們運動訓練方案的完成。
6.6 (6)氣道分泌物廓清技術(氣道衛生療法)
應用氣道分泌物廓清技術的目的是爲了清除過多的或瀦留於氣道的分泌物,從而減少氣流阻力,改善肺的氣體交換,降低支氣管感染的發生率。此外,也用於預防或治療因粘液堵塞氣道引起的肺不張。常用技術包括體位引流,胸部叩拍、震動,有效咳嗽訓練和用力呼氣等。氣道分泌物廓清技術常用於患有各種肺疾病的住院患者,以減少併發症,以及用於慢性氣道阻塞、氣道粘液分泌物過多的非臥牀患者,如支氣管擴張、慢性支氣管炎和囊性纖維化患者。
①體位引流(postural drainage,PD):體位引流是依重力作用促使各肺葉或肺段氣道分泌物的引流排出。適用於各種支氣管-肺疾患伴有大量痰液者。確定體位引流體位的原則是將病變部位置於高位,使引流支氣管的開口方向向下。根據支氣管-肺解剖位置,肺上葉病變的引流可取坐位或半臥位,而中、下葉各肺段的引流取頭低腳高位(trendelenburg體位)和各種不同身體轉動角度的應用。體位引流的身體傾斜度爲10°~45°,可逐步增加,以便患者適應。很多嚴重氣道阻塞患者對身體的較大角度傾斜耐受性很差,因此年老體弱、嚴重心臟病、心衰及明顯呼吸困難、發紺者應禁用。肺疾病主要在一側的患者將正常一側的肺置於下面有利於改善氧合。確定體位引流體位的另一個重要原則是:不應讓置於上面的病肺的引流污染或危及置於低位的正常肺和支氣管。
擺放體位引流的各種體位時,可用斜板、斜牀、搖牀,或墊高牀腳,牀上應用枕頭等。有支氣管痙攣的患者,在體位引流之前可先吸入支氣管舒張劑。脫水容易導致支氣管分泌物的粘稠,每天應維持正常的液體攝入。氣道溼化療法是否有利於引流頗有爭論,但對氣管插管或氣管切開患者應用溼化療法有肯定的價值。
體位引流每天做2~3次,總治療時間30min~45min,每種體位維持5min~10min,如果氣道分泌物廓清沒有完成,可適當延長時間,因爲夜間粘液纖毛的廓清減弱,氣道分泌物易在睡眠時瀦留,故在早晨清醒後應用體位引流最有效果,在疾病的痰量增多階段,可增加引流次數。爲了預防胃食管返流、噁心和嘔吐,應該在飯後1h~2h才進行頭低位引流,這對留置鼻胃管進行鼻飼的患者尤爲重要,因爲鼻胃管常損害食管下段括約肌功能,易導致胃食管返流。在引流後進行有意識的咳嗽和用力呼氣技術,可以將體位引流流到大氣道的支氣管分泌物廓清。
體位引流肺部病竈的部位,可根據胸部X線檢查,必要時結合肺CT確定。仔細聽診患者胸部,可聞粗囉音、喘鳴音或氣道粘液栓阻塞引起的呼吸音減低,對選擇引流體位也有幫助。非臥牀患者可根據醫生的指導,選擇對他們最有利的引流體位。
②胸部叩拍、振動和搖動:在體位引流時,經常應用叩拍、振動和搖動等技術來鬆解分泌物在氣道壁上的粘附。叩拍(clapping),見圖8,是將手掌微屈呈碗口狀或用機械叩拍器在吸氣和呼氣時叩擊患者胸壁,叩拍頻率大約5Hz(1Hz=1次/s)。一般認爲叩拍力可通過胸壁傳至氣道,將支氣管壁上的分泌物鬆解。由受過訓練的人或家屬給予叩拍,重點叩拍需要引流的部位,最好沿着支氣管的大致走向從上往下拍或從下往上拍,叩拍時間1min~5min。理想的叩拍力量和時間並無定論,如果叩拍的肺區尚有分泌物瀦留的跡象,叩拍5min以上也是合理的。高年或皮膚易破損者可用薄毛巾或其他保護物包蓋在叩拍部位以保護皮膚。對嚴重骨硬化病或其他骨病的患者也需小心,不要在脊柱、胸骨、腎臟區域或其他重要器官處叩拍。振動(vibrating),見圖9,是用雙手掌交叉重疊(類似心肺復甦時)或用振動器在引流肺區間歇施加一定壓力,振動頻率10Hz~15Hz。搖動(shaking)則是晃動患者身體,頻率爲2Hz。但這種低頻率振動究竟有多大效果,不少人持懷疑態度,故臨牀上應用也較少。


③咳嗽訓練:咳嗽,無論是有意的還是反射性的,都是清除大氣道過多粘液的有效技術。咳嗽動作的過程大致是:深吸氣達到高肺容量,用力呼氣提高胸內壓,氣流從受壓狹窄氣道通過,產生短暫高速氣流,流速可達200~250m/s,高速線性氣流具有很大切割力,通過氣道時使粘着管壁的分泌物脫落,隨着聲門的突然開啓,氣流衝出,分泌物排出體外(圖10)。

只有大氣道(第6、7級支氣管以上)內的分泌物纔可被咳嗽廓清。在機械性氣道模型內作實驗,以人爲咳嗽促進對粘液的廓清,發現咳嗽的廓清效力隨粘液厚度的增加而增高,這和臨牀觀察的結果是一致的,說明咳嗽對正常人或沒有過多分泌物的肺疾病患者的氣道廓清是無效的,也就是說,有效的咳嗽,必須氣道內有一定厚度的粘液。研究表明:立位或坐位時的咳嗽比其它體位時咳嗽更有效,因爲立位或坐位時可產生較高的胸內壓和氣流速度。在一陣咳嗽裏,往往第一聲和第二聲咳嗽對大氣道內分泌物的廓清效果最明顯。沒有控制的咳嗽經常導致疲倦、胸痛、呼吸困難以及支氣管痙攣加重。因此,要對無效的咳嗽進行控制,學會更有效的咳嗽以促進氣道分泌物的排出,這就是咳嗽訓練的目的和任務。
咳嗽訓練的常用方法有有效咳嗽技術和用力呼氣技術。有效咳嗽的訓練步驟見表3。

用力呼氣技術(forced expiration technique,FET)由1~2次用力呼氣組成,呼氣由中肺容量開始持續到低肺容量(用力呼氣時不關閉聲門),接着咳痰或進行有效的咳嗽,隨後放松呼吸(最好用膈肌呼吸),一段時間後再重新開始。呼氣時患者以雙上臂快速內收壓迫自己側胸壁來輔助用力呼氣。據報道用力呼氣技術可減輕疲勞,減少誘發支氣管痙攣,提高咳嗽咳痰有效性。主要用於支氣管擴張、肺囊性纖維化患者,對粘液分泌量多的COPD患者也有益處。
④氣道衛生技術的效果評價:哪一種氣道衛生技術對氣道分泌物廓清最有效?聯合應用這些技術是否可提高有效率?這是臨牀醫生關心的問題。在過去較長的時間裏,用以評價有效性的方法和指標存在較大差異和侷限性。如以患者的症狀改善作爲指標,則因治療有安慰劑的作用可使評價結果失去客觀性和可靠性。如以測定痰量作爲指標,則因COPD患者的痰量經常受生理性干擾而準確性差。各種肺功能檢查和動脈血氣也曾作爲清潔氣道技術的評價指標,但研究結果之間的差異較大,難以比較。下呼吸道感染率的減少是氣道衛生療法的目的,但尚沒有長期的研究來評價減少感染的可能性。目前公認的,用以評價氣道衛生技術效果的最好方法是放射性核素示蹤法,以γ射線放射性核素(通常用99mTc)標記不溶性氣溶膠微粒,讓患者吸入後用放射性核素示蹤,監測微粒在肺內的沉降,以及應用不同氣道衛生技術後微粒的廓清情況,此法觀察較直接,可以定量,方法也較簡便,爲大多數學者所採用(表4)。

表4中氣道衛生技術聯合應用,包括體位引流、有效咳嗽、胸部叩拍和振動。結果顯示聯合應用這些技術可增加COPD和囊性纖維化患者的咳痰量和對放射性核素氣溶膠的廓清。重要的是,這組患者絕大多數每天咳痰30ml以上,經常多於100ml。如果患者無痰或痰量很少,聯合氣道衛生技術作用就不會那麼明顯。體位引流則可增加肺內粘液的廓清。
6.7 (7)日常生活能力的評價和訓練
對患者日常生活能力的仔細觀察可發現很多問題,然後可針對問題教予各種節省體能的動作,指導患者學會日常生活中很多常用的各種動作,如有適用的裝置或工具也可提供給患者,以便患者在完成日常動作(如從地板上撿東西、穿衣、洗臉、洗澡、喫飯等)時既方便又省力,目的是減少日常活動時的氧耗,使體能更有效,從而增加患者生活的獨立性,減少對他人的依靠。
6.8 (8)營養的評價和調理
COPD患者一般給予低脂、複合碳水化合物飲食。伴高碳酸血癥者則應給予必要的飲食指導。飲食時應避免過多的液體量,因入量過多可引起水腫和加重心臟的負擔。因呼吸困難引起食慾減退時要分析原因,有時可能是不自主的吞嚥動作嚥下空氣引起腹脹,有時可能是藥物引起噁心,應分別處理。食慾未恢復前可少食多餐,而不是一天2~3餐。食慾很差的患者應補充營養。就餐時吸氧有助於低氧血癥患者喫得舒適。肥胖患者應設法減輕體重以減少呼吸功。呼吸困難、輔助呼吸肌的過度工作增加熱能消耗致體重進行性下降的患者,適當的營養補充是很重要的。患者的血鉀、鎂、磷水平應維持正常,以保證肌肉的強度和耐力。
6.9 (9)社會心理的評價和調整
成功的肺康復治療必須處理患者的疾病,也應解決心理上的障礙。對患者的社會心理狀態進行認真評價是一項細緻的重要的工作,也是綜合性康復的組成部分。評價重點應集中於患者對疾病的態度,如何對待疾病,疾病對患者造成的精神壓力、情緒低藩和性格改變。因爲長期患病產生的社會心理症狀反映了疾病對他的痛苦折磨並帶來的失望感覺。焦慮和壓抑是常見的,患者往往對呼吸困難有恐懼心理,否認各種症狀,易怒、孤獨、整天靜坐不動,不參加娛樂、社會活動和人際交往。依賴家人或醫療服務。性功能障礙和害怕性活動也很常見。有些患者伴有各種神經精神症狀,如失眠、多夢、記憶力減退、識別不能、譫妄等等,這也許與低氧血癥導致腦缺氧有關。
處理辦法應該是,熱情的關心、同情、幫助患者,鼓勵患者與疾病鬥爭的勇氣,增強和疾病作鬥爭的信心,通過耐心細緻的說服和解釋工作,解除各種不必要的顧慮,支持其力所能及的各種社會活動和正常的交往。並動員患者的家屬、朋友一起來做工作。除以上心理治療外,也可考慮給予必要的神經精神藥物。某些神經精神藥物在控制患者心理障礙和神經症狀方面具有調節作用。治療焦慮的藥物只應短期應用,以避免藥物依賴或成癮。地西泮一般較安全,副作用較少見,如頭暈、倦睡等。應用安定劑的潛在問題是可能加重患者的憂鬱。當焦慮和憂鬱同時存在時,要分清患者究竟是需要抑制劑還是興奮劑。多慮平是治療焦慮的較好藥物,同時也有一定的抗憂鬱作用。對於伴有嚴重二氧化化碳瀦留的患者,應用鎮靜類藥物必須謹慎。
6.10 (10)職業康復
康復的基本目標是讓COPD患者作爲自立的和有用的一員返回社會。當患者的活動能力在康復方案實施後已恢復至理想水平時,應評價患者恢復工作的潛在能力。患者可恢復原工作,或在相同的職業領域裏更換不同的工作,或另外尋求適合的工作。
有些COPD患者不可能達到職業康復。影響職業康復成功的因素包括患者呼吸功能受損程度使康復鍛鍊受限,疾病的進行性發展或臨牀症狀的惡化、高齡、智力因素等等。對患者職業康復可能性的評價一定要客觀和實事求是。
6.11 (11)定期檢查
定期對患者進行體格、肺功能及必要的實驗室檢查,瞭解分析康復情況進行全面總結,並把總結和患者情況詳細向相關的醫療單位和保健醫生介紹,以便負責患者醫療的單位和保健醫生能在今後繼續給予醫療保健和康復鍛鍊的指導和監督,並進行長期隨訪。