7 概述
腸腔靜脈側側分流術用於門靜脈高壓症的手術治療。 腸繫膜上靜脈與下腔靜脈吻合術簡稱腸腔分流術,主要術式爲腸腔靜脈側側分流和腸腔靜脈血管間置分流術。前者是兩血管直接吻合,減少吻合口血栓形成的機會,但不適用於兩血管間距較大的患者。後者採用人造血管間置兩血管,減少吻合口的張力,又不必廣泛分離下腔靜脈,操作比較方便。但是,兩個吻合口增加血栓形成機會。


門靜脈系統的兩端均爲毛細血管網,是一種無瓣膜的低壓力靜脈系統,它包括腹腔消化道內臟和肝髒兩個系統。
門靜脈主幹由腸繫膜上靜脈和脾靜脈於胰頸部後方匯合而成,其長度爲6~8cm(圖1.14.2.5.1-0-2)。門靜脈主幹形成後,經肝十二指腸韌帶上行入肝分成左右幹,並不斷分支變小,最終於肝小葉的竇狀隙以毛細血管網的形式與肝動脈毛細血管相匯合,血液流入肝小葉中央靜脈,再經肝靜脈入下腔靜脈。

門靜脈系統中,門靜脈主幹的解剖學變異甚少,然而,門靜脈的主要屬支,如腸繫膜上靜脈、脾靜脈、胃冠狀靜脈的解剖學變異則不少見,並其有一定的臨牀意義。
8 關於門靜脈高壓
8.1 生理
門靜脈系統和腔靜脈系統之間,在肝外存在多種有着重要病理生理作用的交通支(圖1.14.2.7-0-3),當門靜脈壓升高至一定閾值時,它們將開放形成門腔間側支循環,分流門靜脈系統血流。在門腔中,臨牀以胃冠狀靜脈(胃左靜脈)、胃後靜脈及胃短靜脈與上腔靜脈的奇靜脈和半奇靜脈與胃底、食管下段交通側支最爲重要。因爲,在門靜脈高壓(protal hypertension,PHT)時,它是門體靜脈間主要的交通循環通道,而由此產生的食管胃底靜脈曲張及其破裂出血也是PHT所引起的最嚴重併發症。
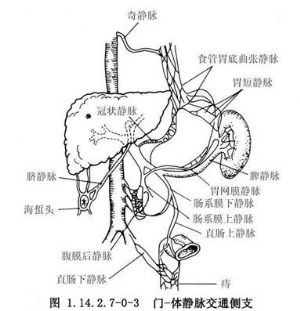
另外,在肝內竇前小葉間匯管區,肝動脈與門靜脈之間亦存在許多交通支。這些動靜脈交通支一般僅在肝硬變和肝內血流量增加時纔開放。
門靜脈主幹及其屬支脾靜脈、腸繫膜上靜脈和胃冠狀靜脈是常用的門體分流術血管,而腸繫膜上靜脈作分流術的部位一般取其外科幹。腸繫膜上靜脈外科干係指回結腸靜脈與Henle幹或其分支分出處間的腸繫膜上靜脈段。Henle幹則爲右結腸靜脈與胃網膜右靜脈匯流的靜脈幹。
8.2 病理
肝臟是人體內惟一有動脈和靜脈雙重供血的器官,其平均血流量爲每分鐘1500ml,幾乎達心臟輸出量的25%。其中,門靜脈所供給的血量佔肝總血流量的2/3。在門靜脈血流中,約75%收集腹腔內消化器官,25%來自脾臟的血液。正常時門靜脈的壓力約爲13~24cmH2O。若門靜脈系統血液迴流受阻或門靜脈血流量增加,均會使門靜脈壓力升高。當門靜脈壓力超過25cmH2O,即定義爲PHT;而當表現有脾臟腫大、門腔靜脈間側支循環形成以及腹水等徵象時,臨牀上診斷爲門靜脈高壓症。
PHT的病因很多,但在臨牀上約90%~95%的門靜脈高壓症由肝硬化所致,特別是肝炎後肝硬化爲國內最常見的病因,其次是血吸蟲病後肝硬化,該病在已往的流行區還不少見,而酒精性肝硬化在近年也有增多。關於PHT的分類,隨着對本病研究的深入,其分類方法亦顯繁雜,就手術學角度而言,分肝前、肝內及肝靜脈流出道梗阻性三型即可。
肝前型PHT的常見原因爲門靜脈及其屬支血栓形成、門靜脈海綿樣變,尤其是血栓形成,幾乎佔兒童PHT病因的50%;另外,在一些胰腺炎症或胰腺腫瘤病人中,可見單純的脾靜脈受壓或血栓引發所謂的“左側門靜脈高壓”(left-sided portal hypertension),或稱區域性門靜脈高壓(regional portal hypertension)。此種PHT只有脾胃靜脈的高壓,而門靜脈和腸繫膜上靜脈的壓力正常,胃網膜左靜脈成爲主要的側支血管,治療上僅作脾切除就能解除PHT問題。肝靜脈流出道梗阻型PHT又稱布-加綜合徵(Budd-Chiari syndrome),多由肝靜脈和(或)下腔靜脈阻塞引起。
8.3 手術目的
時至今日,除肝臟移植術外,其他各種手術並不能改善肝臟原有的病變,換言之,手術只能治標不能治本。因此,無論分流術、斷流術加脾切除術抑或分流術加斷流術,手術目的尚限於防治食管和(或)胃底曲張靜脈破裂出血以及切除巨脾治療脾功能亢進。就此而言,一種理想的手術應能達到以下目的:①止血效果好,再出血率低;②手術對肝臟功能影響小,以免手術加重肝功能損害,引發肝功能衰竭和肝性腦病;③手術併發症少,病死率低;④術後遠期效果滿意,病人生存質量高。
8.4 手術適應證
(1)食管和(或)胃底曲張靜脈破裂出血,經非手術治療無法控制出血時,若病人肝臟及其他生命器官功能允許,宜不失時機地採取手術止血。
(2)食管和(或)胃底曲張靜脈破裂出血,經非手術治療控制出血後,爲防再出血可行擇期手術治療。這是一種被醫學界廣爲接受的手術適應證。因食管和(或)胃底曲張靜脈一旦發生破裂出血,一年內再度出血的可能性在70%以上。
(3)食管和(或)胃底靜脈重度曲張,內鏡檢查提示有出血傾向的病人,亦可行擇期手術治療,以防曲張靜脈(首次)破裂出血的發生。有關該適應證,臨牀尚有一定的爭議。主張手術的理由爲儘管只有1/3左右的食管胃底曲張靜脈併發破裂出血,但大出血的病死率很高;反對手術的觀點是約2/3的食管胃底靜脈曲張病人經非手術療法可預防出血的發生,而毋需手術治療。
(4)巨脾合併明顯脾臟功能亢進和影響生活質量的PHT病人,可擇期行脾切除術。若伴有中度以上食管和(或)胃底靜脈曲張,也可同期加做預防出血的手術。
8.5 術式選擇
(1)急診手術:一般選擇斷流術。若肝功能許可,技術條件成熟,方可施行急診分流術。對斷流術後再發出血者,可行限制性的門—腔或腸—腔靜脈分流術;特殊情況下,可考慮食管下端和胃近側切除術。手術應由經驗豐富的外科醫師主刀實施。
(2)擇期手術:原則上講,在決定治療方案前,應綜合分析以下幾方面情況:①病人條件,如全身情況、肝臟功能、凝血機制。有時,還應根據術中發現,如肝臟大小、色澤、硬度以及內臟靜脈曲張情況改變術式;②所選手術對門靜脈供肝血流量影響;③現時已將門靜脈循環分爲腸繫膜和胃脾功能區,後者對食道胃底靜脈曲張最有影響。因此,手術要重點針對胃脾區門靜脈系統的問題;④就手術一般原則來說,在確保療效相仿時,應選擇創傷小、安全係數高,併發症少,生理功能破壞小,術後生存質量好和遠期生存率高的手術;⑤還應考慮手術人員的技術問題及相關的手術設備條件等因素。
就手術原理來講,斷流術並沒有影響門靜脈的供肝血量,相反能維持一定的門靜脈壓力,增加門靜脈向肝血流灌注,且手術操作較簡單,易於掌握和推廣應用,止血效果確切,併發症、死亡率和肝性腦病發生率均低於分流術。另外,斷流術對病人條件較分流術要求要低,手術適應證較寬。因此斷流術在現時國內已成爲治療PHT的主流術式。據統計,近年國內行斷流術與分流術的比例爲2.86∶1。斷流術的主要缺點是部分文獻報道的術後再出血率較高(16.3%~29.6%),究其原因是胃冠狀靜脈的高位食管支以及胃後靜脈被遺漏,以致斷流不長久所造成。此外,近年有文獻報道斷流術後PHG發生率高達30%。在斷流術的諸多方法中,以Sugiura手術及其改良術式的斷流爲徹底,療效較滿意,有報道再出血率僅1.5%~3%。
門體靜脈分流術對門靜脈系統降壓效果滿意,止血率及食管靜脈曲張和腹水消失率高,再出血率低,以上優點使分流術在歐美地區盛行,它也一度是國內治療PHT出血的主要術式。但是,分流術可引發兩個嚴重併發症:①肝功能損害加重;②分流性腦病,以致嚴重影響病人的生存質量,降低其遠期生存率。原因是各種分流術均使肝臟的門靜脈血流灌注量減少,一些門體完全分流術(如傳統的門腔、脾腎、腸腔分流術等),甚至可使肝動脈的血流經門靜脈逆流入下腔靜脈,導致術後肝功能迅速惡化,抑或肝功能衰竭而死亡。爲此,自20世紀60年代中後期及70年代初,有人開展了選擇分流術和限制性分流術,其目的是在降低門靜脈壓力的同時,維持一定的向肝血流,取得了一定的效果;然而無論是選擇性分流術還是限制性分流術,仍有14%和10%的肝性腦病發生率,以及7%和11.4%的術後再出血率,療效不盡如人意。簡而言之,門體分流術經歷了近乎百年的發展,推廣和改進過程幾經周折起落,對其的評價尤如其他PHT手術術式,仍有許多爭議,但應該說它依然是治療PHT出血的一類重要術式。目前臨牀上常用的門體分流術有遠端脾腎分流術、冠腔靜脈分流術、限制性門腔靜脈側側分流術、限制性門腔靜脈架橋分流術,限制性腸腔靜脈側側分流術、限制性腸腔靜脈架橋分流術以及近端脾腎分流術。
分流+斷流聯合手術:隨着對PHT研究的深入,人們已認識到治療PHT食管胃底曲張靜脈破裂出血的理想術式是在有效降低門靜脈壓力的同時,又能最大限度地維持門靜脈向肝血流量,以免手術給肝臟功能帶來進一步損害。但實際情況是單純的斷流術或分流術,因術後再出血率或術後高腦病發生率而難以達到上述手術目的。鑑此,現已不斷有學者提出並償試行分流+斷流聯合手術治療PHT的臨牀報道,意圖通過斷流與分流的優勢互補,以獲得更好的治療效果。目前常用的聯合手術有腸腔H形架橋分流+脾切除+賁門周圍血管離斷術、脾腎靜脈分流+脾切除+賁門周圍血管離斷術、TIPS+改良Sugiura手術等。但是,有關聯合手術的臨牀實踐結果尚有限,效果並非理想,而爭議很多,因聯合手術對病人的條件要求更高,手術創傷亦較單純分流或斷流手術更大,多數學者持反對意見,其價值或合理性尚待探討。
8.6 手術時機
PHT病人,特別是肝炎後肝硬化患者,病情多較複雜,術後併發症多,遠期預後也較差。病人術前的全身情況和肝功能狀態與預後密切相關,特別是肝功能代償的好與差,往往爲手術治療成與敗的決定因素。有報道Child A、B、C級病人的手術病死率分別爲2%、10%和50%左右。所以,對Child-Pugh肝功能分級屬C級者,原則上不行擇期手術治療。
11 術前準備
1.給予高糖、高蛋白、高維生素、低鹽和低脂肪飲食。對胃納差的病人,應給予適當的腸外和腸內營養支持,如靜脈補充GIK液和支鏈氨基酸,以加強營養,改善全身情況。
2.大出血後病人,若有中度以上貧血和明顯的低蛋白血症,術前1周應間斷輸注適量新鮮全血和人體白蛋白或血漿。
3.護肝治療 除使用一般的護肝藥物外,必要時可選用肝細胞生長因子、肝細胞再生素、胰高糖素等。
4.改善凝血機制。術前1周常規肌注或靜脈注射維生素K11。對凝血酶原時原時間明顯延長和血小板值顯著低下的病人,有條件的應於術前輸注血小板懸液、冷沉澱液或新鮮凍幹血漿(內含多種凝血因子的前體物質和纖維結合蛋白)。
5.預防性應用抗生素。術前30min應給予1個劑量,並備1~2個劑量術中用。抗生素應選擇廣譜藥物,如氨基糖苷類、頭孢菌素類藥物;併合用抗厭氧菌藥物,如甲硝唑或替硝唑。
6.消化道準備 擬作食管橫斷的病人,術前應予0.1%的新黴素漱口加內服,以清洗口腔和食管;術前晚宜清潔灌腸,也可用硫酸鎂粉25~50g加溫開水1500ml混和服用,清理腸道,以免灌腸;術前30min放置細而質軟的鼻胃管,置管前宜先口服液體石蠟30ml以潤滑食管。
7.術前一般應留置導尿。
13 手術步驟
1.腹部正中或右腹直肌切口。
2.腹腔探查和測壓。
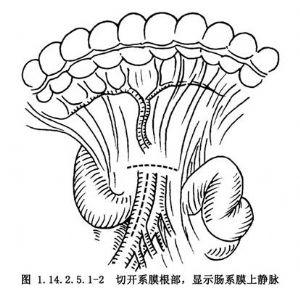
3.提起橫結腸,在系膜根部無血管區做橫行切開,向左達小腸系膜根部,捫及腸繫膜上動脈搏動後,在其右側切開系膜,顯示腸繫膜上靜脈,切開血管鞘,遊離腸繫膜上靜脈,上至胰腺下緣,遊離長度約5cm,結紮該靜脈右側包括結腸右靜脈的所有血管分支。
4.向上牽拉十二指腸第3段,切開下腔靜脈前後腹膜組織,顯露下腔靜脈,切開血管鞘膜,遊離前壁和兩側壁,必要時切斷兩側腰靜脈,遊離長度約5cm,周徑的2/3。
5.將腸繫膜上動脈血管鞘與下腔靜脈外膜間斷縫合,使兩血管相互靠攏,以利於血管吻合。
6.採用三翼鉗分別阻斷腸繫膜上靜脈右側壁和下腔靜脈左側壁,切開腸繫膜上靜脈長約1cm,剪去下腔靜脈管壁,形成長1.0cm的橢圓形開口。
7.採用5-0無創性縫線分別行後壁和前壁吻合,先放開下腔靜脈阻斷,然後放開腸繫膜上靜脈的阻斷(圖1.14.2.5.1-2~1.14.2.5.1-7)。




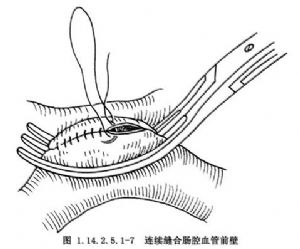
8.再測壓、肝活檢和縫合腹壁各層。