4 別名
外傷性腦腫脹減壓術;外傷性腦部水腫減壓術;外傷性顱內水腫減壓術;外傷性急性瀰漫性腦腫脹減壓術;decompression of traumatic brain swelling;decompression of traumatic Cerebral Edema;decompression of traumatic Intracranial Edema
7 概述
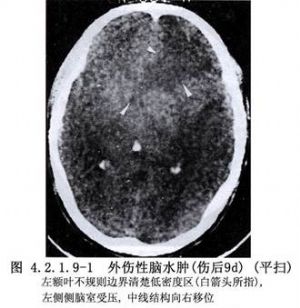
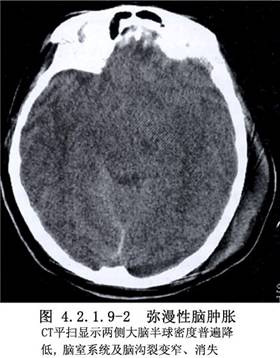
外傷性急性瀰漫性腦腫脹導致的顱內壓增高,是高死亡率、高致殘率的重要原因之一。在外科治療常用的方法是骨窗開顱和切開硬腦膜,以緩解腦腫脹和升高的顱內壓,減輕或避免腦幹的繼發性損害。早在20世紀初Horsley和Cushing提出的顳肌下減壓術至今仍在應用。Gurdjian和Thomas(1964)認爲單純顳肌下減壓常常難以奏效,Kiellberg和Prieto(1971)採用雙額部的大骨瓣減壓術治療外傷後腦水腫,共73例,生存率僅爲18%。Ransohoff等(1971)報告35例半側顱骨切除減壓術,死亡率60%,良好者28%,結果亦不理想。近年來,Münch等(2000)報告49例單側大骨瓣減壓,認爲傷後早期手術較晚期效果好,並強調了減壓骨窗的下緣與顳部顱底的距離比骨瓣的大小更加重要。特別值得注意的是:1999年Guerra等報告57例外傷性腦腫脹的大骨瓣減壓的前瞻性臨牀研究,手術早期採用雙側冠狀切口額顳部大骨瓣減壓術,以後所有病例均採用額、顳、頂部的大骨瓣和硬腦膜擴大減壓,單側31例,雙側26例,術後取得了優異的效果,死亡率僅爲19%,植物狀態者9%,重殘11%,中殘21%,良好37%。他建議,凡是具有適應證的病例,應早期手術。外傷性腦腫脹影像學表現見圖4.2.1.9-1,4.2.1.9-2。
12 手術步驟
12.1 1.頭皮切口和肌皮瓣
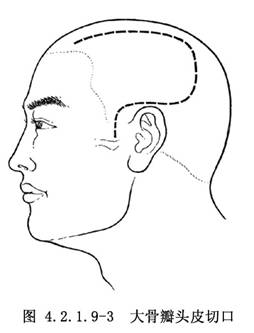
做額、顳、頂大弧形切口,始於髮際內中線旁2~3cm處,與上矢狀竇平行向後切達頂結節,再呈弧形向下轉向前至顳部,在耳前垂直向下,在耳屏前1cm直達顴弓(圖4.2.1.9-3)。頭皮切口可直達顱骨,形成肌皮瓣,將其翻向前下方,暴露出顱骨的額顳頂區。
12.2 2.遊離骨瓣形成
在裸露的顱骨上行5或6個鑽孔並將各骨孔間鋸斷,形成一個包括額骨、顳骨鱗部及頂骨的大型遊離骨瓣。如骨窗下緣高於顱中窩底時,則用咬骨鉗將近顱中窩底的骨質咬除。遊離骨瓣以無菌紗布包好保存。
12.3 3.切開硬腦膜
先在顳區底部靠近顱中窩底處橫行切開硬腦膜,然後再向前、向後呈鴿尾狀切開直到矢狀竇旁。
12.4 4.硬腦膜擴大修補
檢查暴露的大腦半球無局竈性佔位病變後,將硬腦膜擴大的切口以筋膜或腦膜代用品做擴大修補(dura enlargement),使腫脹的腦部在擴大的硬腦膜囊下膨起,可以防止腦皮質裂傷。
12.5 5.雙側瀰漫性腦腫脹處理
如爲雙側瀰漫性腦腫脹,則在一側手術完畢後,將頭轉向同側,使對側在上,再施以同樣的大骨瓣減壓術。從而保留上矢狀竇上方的顱骨,使之成一骨梁保護上矢狀竇。將骨瓣放入無菌容器內,送到-80℃冷凍保存。
12.6 6.骨瓣植回
術後6周至3個月腦腫脹和水腫消失後,再次手術將骨瓣植回。
13 術中注意要點
1.額部減壓窗的下緣一定要下達顱中窩底,便於顳葉平行向外膨出,減少顳葉鉤回疝形成的機會;已發生鉤回疝者,復位機會亦增多。
2.因顱內壓力高,術中切開硬腦膜時,要快速將應切開的部分全部切開。如切開較慢,腦即可由較小的切口中迅速膨出,造成局部的腦挫裂傷。
14 術後處理
開顱術後有條件時,應進行ICU術後監護。無監護條件時也應嚴密觀察病人的意識、瞳孔、血壓、脈搏、呼吸和體溫變化,根據病情需要每15min~1h測量觀察1次,並認真記錄。若意識逐步清醒,表示病情好轉;如長時間不清醒或者清醒後又逐漸惡化,常表示顱內有併發症,特別是顱內出血,必要時應做CT掃描,一旦證實,應及時送手術室,清除血腫,徹底止血。有嚴重腦水腫者,則應加強脫水治療。開顱術中出血較多者,術後應注意補充血容量,維持正常血壓。但輸血、補液不宜過多過快,以免加重腦水腫。呼吸道應保持通暢,短期內不能清醒者應行氣管切開。術後應給予吸氧。
麻醉未清醒前應仰臥或側臥。清醒後應予牀頭抬高20°~30°,以利於頭部血液迴流,減輕水腫反應。爲防止墜積性肺炎和褥瘡,應定時翻身,這對癱瘓或昏迷病人尤爲重要。
手術切口有引流者,術後24~48h內應嚴密觀察引流量,敷料溼時應及時更換。拔除引流後,無菌切口一般無需再換藥,直至拆線。但有感染徵象或已感染切口,或有滲漏者應及時更換敷料。
術後24~48h一般不予飲食,以免嘔吐。頻繁嘔吐可增加顱壓,爲術後一大禁忌。吞嚥障礙病人,食物易誤吸入氣管,引起窒息或吸入性肺炎,必須在完全清醒後,試行少量進食,證明無問題時方可進食。昏迷或吞嚥障礙短時間不能恢復者,腸鳴音恢復後可置胃管鼻飼。