3 概述
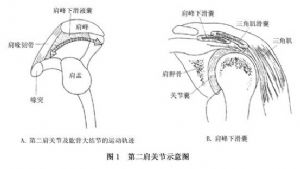
DeSeze和Robinson等(1947)對肩峯下的特殊構造以及大結節的運動軌跡進行了研究,提出了第二肩關節的命名。歐美文獻中又稱其爲肩峯下關節(圖1)。
肩撞擊徵的概念首先由NeerⅡ於1972年提出。他依據撞擊徵發生的解剖部位將其分成岡上肌腱出口狹窄引起的出口撞擊徵和非出口部位撞擊綜合徵(表1)。解剖部位的分類方法對撞擊徵的定位診斷有一定幫助,但對撞擊徵的原因表達不夠明確。

1.喙突、喙肩韌帶、肩峯構成穹隆狀突部分。類似關節的臼窩部分,起關節臼的作用。
2.肱骨大結節形成杵臼關節的髁狀突部分。在肩關節的前舉、後伸以及內收、外展運動中,位於喙肩穹下的大結節做失狀面或冠狀面的弧形軌跡運動。
3.肩峯下滑囊位於肩峯和喙肩韌帶下方,滑囊下壁緊貼岡上肌腱表面,可緩衝大結節對肩峯的壓力,減少岡上肌腱在肩峯下的摩擦,起着類似關節滑囊的作用。
4.岡上肌腱在肩峯與大結節之間通過。肱二頭肌長頭位於岡上肌深面,越過肱骨頭上方止於盂頂部或肩盂上粗隆。肩關節運動時,這兩個肌腱在喙肩穹下移動。
肩峯前外側端形態異常、骨贅形成,肱骨大結節的骨贅形成,肩鎖關節增生肥大,以及其他可能導致肩峯-肱骨頭間距減小的原因,均可造成肩峯下結構的擠壓與撞擊。反覆的撞擊促使滑囊、肌腱發生損傷、退變,乃至發生肌腱斷裂。
肩峯下關節由於解剖結構原因或動力學原因,在肩的上舉、外展運動中,因肩峯下組織發生撞擊而產生的臨牀症狀。
肩峯下撞擊徵的部分患者具有肩部外傷史,相當多的患者與長期過度使用肩關節有關。因肩袖、滑囊反覆受到損傷,組織水腫、出血、變性乃至肌腱斷裂而引起症狀。早期的肩袖出血、水腫與肩袖斷裂的臨牀表現相似,易使診斷發生混淆。應當把撞擊徵與其他原因引起的肩痛症進行鑑別,並區分出撞擊徵屬於哪一期,此對肩峯下撞擊徵的診斷和治療是十分重要的。
肩峯下撞擊徵治療方法的選擇取決於撞擊徵的病因與病期。非手術治療適用於1期和大多數2期肩峯下撞擊徵患者。早期用三角巾或吊帶制動,在肩峯下的間隙注射激素能取得明顯止痛效果。口服非甾體類消炎藥能促進水腫消退,緩解疼痛,同時可行理療。手術治療指徵是非手術治療失敗的2期和3期肩峯下撞擊徵患者。手術包括肩峯下減壓和肩袖修復兩部分,肩峯下減壓術是首選。
9 肩峯下撞擊徵的病因
肩峯前外側端形態異常、骨贅形成,肱骨大結節的骨贅形成,肩鎖關節增生肥大,以及其他可能導致肩峯-肱骨頭間距減小的原因,均可造成肩峯下結構的擠壓與撞擊。這種撞擊大多發生在肩峯前1/3部位和肩鎖關節下面。反覆的撞擊促使滑囊、肌腱發生損傷、退變,乃至發生肌腱斷裂。
10 發病機制
10.1 肩峯下撞擊徵的定義
肩峯下關節由於解剖結構原因或動力學原因,在肩的上舉、外展運動中,因肩峯下組織發生撞擊而產生的臨牀症狀。
10.2 肩峯下撞擊徵的病理學表現
依據撞擊徵的病理學表現,可以將其分成3期(圖2)。
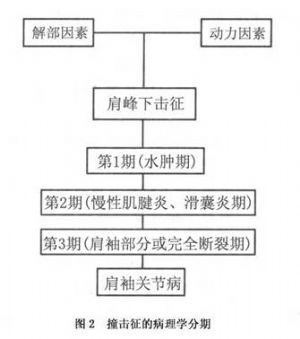
10.2.1 第1期
又稱水腫出血期,可發生於任何年齡。從事手臂上舉過頭的勞作,如板壁的油漆及裝飾工作,以及從事體操、游泳、網球及棒球投擲等運動項目而造成肩關節過度使用和發生累積性損傷是常見原因之一。此外,本期還包括一次性單純的肩部損傷史,如軀體接觸性劇烈運動或嚴重摔傷之後造成的岡上肌腱、肱二頭肌長頭腱和肩峯下滑囊的水腫與出血。此期雖因疼痛而致肌力減弱,但並無肩袖撕裂的一些典型症狀,物理學檢查不易發現疼痛弧徵、礫軋音及慢性撞擊試驗陽性等體徵。肩峯下注射利多卡因可使疼痛完全緩解。X線檢查一般無異常發現,關節造影也不能發現肩袖破裂存在。
10.2.2 第2期
即慢性肌腱炎及滑囊纖維變性期,多見於中年患者。肩峯下反覆撞擊使滑囊纖維化,囊壁增厚,肌腱反覆損傷呈慢性肌腱炎,通常是纖維化與水腫並存。增厚的滑囊與肌腱佔據了肩峯下間隙,岡上肌出口相對狹窄,增加了撞擊發生的機會和頻率,疼痛症狀發作可持續數天之久。在疼痛緩解期仍會感到肩部疲勞和不適,物理學檢查比較容易發現疼痛弧徵和陽性撞擊試驗。若有肱二頭肌長頭腱炎存在,Yergason徵呈現陽性,肱二頭肌長頭腱後伸牽拉試驗也可出現疼痛。肩峯下利多卡因注射試驗可使疼痛得到暫時緩解。
10.2.3 第3期
即肌腱斷裂期,主要病理變化是岡上肌腱、肱二頭肌長頭腱在反覆損傷、退變的基礎上發生肌腱的部分性或完全性斷裂。肩袖出口部撞擊徵併發肩袖斷裂的好發年齡在50歲以後,NeerⅡ報道的合併部分性肌腱斷裂者的平均年齡爲52歲,合併完全性斷裂者的平均年齡爲59歲。肌腱退變程度和修復能力與年齡因素有關。應當指出,並非所有的撞擊徵都會導致肩袖破裂,也不是所有的肩袖損傷皆因撞擊徵引起。撞擊徵造成的肩袖破裂,有外傷史者僅佔1/2左右,其中僅少數患者有較明顯或較重的外傷史,大部分病例的致傷力量實際上均小於造成肩袖完全斷裂所需要的外力,說明肌腱本身退變因素的重要性。
合併肩袖破裂的初期,疼痛呈間歇性,疼痛發作與撞擊發生的頻率密切相關。在勞作之後及夜間症狀加重,休息後明顯減輕。如有慢性肩峯下滑囊炎存在,疼痛呈現持續性和頑固性。因肩痛而使患肢無力,外旋肌與外展肌肌力減弱。在肢體下垂位,外旋肌肌力的90%來自於岡下肌,當肢體在外展90°位做外旋肌力測試時,則外旋肌肌力大部分來自於三角肌的後份。隨病程延長,岡上肌、岡下肌及三角肌相繼出現肌肉萎縮,肌力減弱。物力學檢查易發現疼痛弧徵、礫軋音、陽性撞擊試驗。此外,臂墜落徵陽性率也較高。肩袖廣泛撕裂者還出現盂肱關節不穩定現象。肩袖完全性撕裂使盂肱關節腔與肩峯下滑囊發生關節液交通,但大部分患者仍能保持盂肱關節的一定的活動度。不完全性肩袖斷裂或長期的疼痛性制動,反而易造成關節僵硬和功能喪失。
關節造影對完全性肩袖破裂仍是最可靠的診斷方法。但造影和超聲檢查均不能顯示或確定破裂口的大小。臨牀物理學檢查如發現岡上肌腱明顯萎縮、肌力減弱,臂墜落徵陽性,並有肱二頭肌長頭腱斷裂,而X線攝片顯示腱峯-肱骨頭間距明顯縮小(≤0.5cm),則提示存在肩袖大型斷裂。
肱二頭肌長頭腱的撞擊性損傷一般與岡上肌腱損傷伴隨發生,肩袖廣泛撕裂可促使肱二頭肌長頭腱損傷的迅速惡化。撞擊徵2期可能合併存在肱二頭肌長頭肌炎。在第2期還可能發生肌腱部分斷裂或完全斷裂。結節間溝近側壓痛、Yergason徵陽性、肩後伸牽拉肱二頭肌長頭腱試驗陽性是肱二頭肌長頭腱病變的表現。做屈肘位肱二頭肌抗阻力試驗時,若肌力明顯減弱,則意味着肱二頭肌長頭肌腱斷裂的可能性。肩關節造影和關節鏡檢查有助於作出明確診斷。
11 肩峯下撞擊徵的臨牀表現
肩峯下撞擊徵可發生於自10歲至老年期的任何年齡。部分患者具有肩部外傷史,相當多的患者與長期過度使用肩關節有關。因肩袖、滑囊反覆受到損傷,組織水腫、出血、變性乃至肌腱斷裂而引起症狀。早期的肩袖出血、水腫與肩袖斷裂的臨牀表現相似,易使診斷發生混淆。應當把撞擊徵與其他原因引起的肩痛症進行鑑別,並區分出撞擊徵屬於哪一期,此對肩峯下撞擊徵的診斷和治療是十分重要的。
各期撞擊徵的共同症狀:
11.1 肩前方慢性鈍痛
11.2 疼痛弧徵
患臂上舉60°~120°範圍出現疼痛或症狀加重。疼痛弧徵僅在部分患者中存在,而且有時與撞擊徵並無直接關係。
11.3 礫軋音
檢查者用手握持患臂肩峯前、後緣,使上臂做內、外旋運動及前屈、後伸運動時可捫及礫軋聲,用聽診器聽診更易聞及。明顯的礫軋音多見於撞擊徵2期,尤其是在伴有完全性肩袖斷裂者。
11.4 肌力減弱
肌力明顯減弱與廣泛性肩袖撕裂的晚期撞擊徵密切相關。肩袖撕裂早期,肩的外展和外旋力量減弱,有時系因疼痛所致。
11.5 撞擊試驗
檢查者用手向下壓迫患者患側肩胛骨,並使患臂上舉,如因肱骨大結節與肩峯撞擊而出現疼痛,即爲撞擊試驗陽性。NeerⅡ認爲撞擊試驗對鑑別撞擊徵有很大臨牀意義。
11.6 撞擊注射試驗
以1%利多卡因10ml沿肩峯下面注入肩峯下滑囊。若注射前、後均無肩關節運動障礙,注射後肩痛症狀得到暫時性完全消失,則撞擊徵可以確立。如注射後疼痛僅有部分緩解,且仍存在關節功能障礙,則“凍結肩”的可能性較大。撞擊注射試驗對非撞擊徵引起的肩痛症可以作出鑑別。
12 肩峯下撞擊徵的併發症
12.1 併發內部撞擊徵的治療
Dabidson等描述了當上臂外展90°、極度外旋時,位於肱骨頭與關節盂後上部之間的崗上肌受到擠壓發生的內部撞擊徵,關節鏡檢可發現患肩的後上方盂脣有磨損及肩袖的關節面有病變。在行關節鏡下肩袖清理術的同時應對變性的盂脣進行清理,術後康復治療可獲行良好的療效。
12.2 併發盂肱關節不穩定的治療
由於肩袖的顯著症狀、體徵常常遮掩了盂肱關節不穩定的微弱表現,因此併發撞擊徵的盂肱關節不穩定很難診斷,而忽略了對不穩定的處理只進行肩峯下減壓術或行肩袖清理術,手術效果很差。因此,術前要明確肩峯下撞擊的病因是結構性的還是動力性的,如有動力性的原因,必須同時加強肌力鍛鍊,必要時行手術加強盂肱關節的穩定性。
12.3 併發肩鎖關節骨性關節病
肩鎖關節下面是岡上肌出口部位,也是發生肩峯下撞擊徵的常見部位。漏診肩鎖關節骨性關節病是肩峯下撞擊徵手術失敗的常見原因。Lozman等報道,肩峯下減壓和鎖骨外側端部分切除術可在關節鏡下同時進行,經過平均32個月的隨訪,18名患者的功能、力量、活動範圍均改善,其中16名患者的疼痛減輕,手術的總優良率是89%。
14 輔助檢查
X線攝片應常規包括上臂中立位、內旋位、外旋位的前後位投照及軸位投照,顯示肩峯、肱骨頭、肩盂及肩鎖關節。X線平片可以識別出肩峯下鈣鹽沉積、盂肱關節炎、肩鎖關節炎、肩峯骨骺發育異常和其他骨疾患。
岡上肌腱出口部X線投照(Y位相)對了解出口部的結構性狹窄以及測量肩峯-肱骨頭間距是十分重要的,其方法爲:將患臂向下牽引,使其肩胛岡呈水平位,X線球管從健側往患側向下傾斜10°,指向患肩肩峯下間隙投照。
X線攝片對1期、2期及3期撞擊徵的診斷無特異性,但在具有下列X線徵象時,對肩峯下撞擊徵診斷具有參考價值。
1.大結節骨疣形成。因大結節與肩峯反覆衝撞所致,一般發生於岡上肌止點嵴部。
2.肩峯過低及鉤狀肩峯。
3.肩峯下面緻密變、不規則或有骨贅形成。喙肩韌帶受到衝撞,或反覆受到拉伸而使肩峯前下方骨膜下形成骨贅。
4.肩鎖關節退變、增生,形成向下突起的骨贅,致使岡上肌出口狹窄。
5.肩峯-肱骨頭間距(A-H間距)縮小。正常範圍爲1.2~1.5cm,<1.0cm應爲狹窄,≤0.5cm提示存在廣泛性肩袖撕裂。肱二頭肌長頭腱完全斷裂,失去向下壓迫肱骨頭的功能,或其他動力性失衡原因也可造成A-H間距縮小。
6.前肩峯或肩鎖關節下方骨質的侵蝕、吸收;肱骨大結節脫鈣、被侵蝕和吸收或發生骨的緻密變。
7.肱骨大結節圓鈍化,肱骨頭關節面與大結節之間界線消失,肱骨頭變形。
上述1~3點X線表現結合臨牀肩前痛症狀和陽性撞擊試驗,應考慮撞擊徵存在。第4~7點X線徵象屬於撞擊徵晚期表現。
除了採用不同位置的靜態X線攝片及測量外,還應做X線監視下的動態觀察。在出現撞擊徵的方向、角度,使患臂做重複的前舉、外展等運動,觀察肱骨大結節與肩峯喙肩弓的相對解剖關係。動態觀察法對於診斷動力性撞擊徵尤爲重要。
對撞擊徵晚期階段併發肩袖斷裂,造影術仍爲目前完全性肩袖斷裂特異性最高的診斷方法。
撞擊徵進行肩關節造影的指徵:①年齡在40歲以上,臨牀表現支持撞擊徵合併肩袖損傷,經非手術療法3個月以上無效者。②肩峯下衝撞性損傷伴突發性外展、外旋肌力喪失者。③慢性肩前痛伴肱二頭肌長頭腱斷裂。④頑固性肩痛,伴盂肱關節失穩。
肩關節造影時若發現對比造影劑自盂肱關節溢入肩峯下滑囊或三角肌下滑囊,即可診斷肩袖完全性破裂。可觀察肱二頭肌長頭腱的形態及腱鞘的充盈度判斷肱二頭肌長頭肌腱有否斷裂。小型的肩袖斷裂及不完全性肩袖斷裂在造影時難以顯示。肩峯下滑囊造影也有助於完全性肩袖撕裂的診斷,但由於肩峯下滑囊形態的變異以及顯影的重疊性,其實用價值受到限制。無創診斷方法MRI檢查對軟組織病變有很高的敏感性,隨着經驗的積累,MRI檢查對肩袖損傷診斷的特異性也在不斷增高,已逐漸成爲常規診斷手段之一。
超聲診斷法屬非損傷性檢查法,具有可重複性,對肩袖水腫、出血,以及腱內斷裂和完全性斷裂均有一定的診斷價值。目前超聲診斷肩袖損傷尚無統一標準,超聲圖像解釋還存在一定困難,還有待進一步探索和總結。對於肩袖內部分肌腱斷裂的識別和診斷,超聲檢查術也許是今後應予重視的一個方向。
關節鏡檢查術是一種直觀的診斷方法,能發現肌腱斷裂的範圍、大小、形態,對岡上肌腱關節面側的部分斷裂及肱二頭肌長頭腱病變也有診斷價值,並能從肩峯下滑囊內觀察滑囊病變及岡上肌腱滑囊面的斷裂。此外,在診斷的同時還能進行治療,如肩峯下間隙的刨削減壓、病竈清除和前肩峯骨贅切除,並可進行前肩峯成形術。關節鏡檢查是損傷性檢查方法,需在麻醉下進行,並且還需具備一定的經驗和技術設備,不易廣泛開展。
16 肩峯下撞擊徵的治療
16.1 肩峯下撞擊徵治療方法選擇
16.1.1 (1)撞擊徵1期
採取非手術治療。早期用三角巾或吊帶制動,在肩峯下間隙注射皮質激素和利多卡因能取得明顯止痛效果。口服非甾體類消炎鎮痛劑能促進水腫消退,緩解疼痛,同時可應用物理治療。一般在治療2周左右症狀基本緩解之後開始做肩的功能練習,即向前彎腰,使患臂在三角巾懸吊保護下做肩關節前後、左右方向的擺動運動(Codman鍾運動)。3周之後開始練習抬舉上臂,初始階段應選擇非疼痛方向的上舉運動。宜在症狀完全緩解6~8周後,再從事原勞動或體育運動,過早恢復體力活動與體育運動易使撞擊徵復發。
16.1.2 (2)撞擊徵2期
進入慢性岡上肌腱炎和慢性滑囊炎階段,仍以非手術治療爲主。以物理治療與體育療法爲主促進關節功能康復,並改變勞動姿勢和操作習慣,調整工種,避免肩峯下撞擊徵復發。如病變進入第Ⅱ期後期,纖維滑囊增厚已造成肩袖出口狹窄,使撞擊反覆發生,而非手術治療無效,患者喪失勞動能力達半年以上,則肩峯下纖維滑囊切除(也可在關節鏡下做滑囊切除)和喙肩韌帶切斷術應予考慮。凡屬2期撞擊徵伴有明確的肩峯下結構解剖異常者,均應去除撞擊徵病因,如行肩峯成形術、大結節骨疣切除、肩鎖關節部分切除術和喙肩韌帶切斷術等,消除撞擊因素。對動力失衡造成的撞擊徵,應根據病變性質重建動力平衡和關節穩定裝置,如行肌腱修復術或移植術、盂肱關節成形術及人工關節置換術等。
16.1.3 (3)撞擊徵3期
均伴有岡上肌腱斷裂和肱二頭肌長頭腱斷裂等病理變化,是外科治療的適應證。對岡上肌腱斷裂一般採用Mclaughlin修補術,對廣泛性肩袖撕裂可利用肩胛下肌轉位或岡上肌推移修補術,重建肩袖的功能,與此同時應常規做前肩峯成形術,切除肩峯前外側部分,切斷喙肩韌帶,使已修復的肌腱避免再受到撞擊。術後患肢宜做零度位牽引或肩人字石膏固定,3周之後去除固定行康復訓練。
肩峯下撞擊徵凡能得到及時診斷,明確病因和病理變化狀況,得到正確治療,一般均能取得較滿意的結果。
16.2 肩峯下撞擊徵的非手術治療
非手術治療適用於1期和大多數2期肩峯下撞擊徵患者。早期用三角巾或吊帶制動,在肩峯下的間隙注射激素能取得明顯止痛效果。口服非甾體類消炎藥能促進水腫消退,緩解疼痛,同時可行理療。治療2周症狀緩解後開始功能鍛鍊(Codman鍾運動)。3周後練習抬舉上臂。症狀完全緩解後6~8周恢復體力活動或體育鍛煉。Morrison等報道了非手術治療(口服NSAID,肌肉等張、等長收縮鍛鍊)的616例肩峯下撞擊徵病例。經過27個月的隨訪,413例(67%)療效滿意;172例(28%)因療效差而手術,手術後效果滿意;31例患者療效差但拒絕手術。他注意到,具有1型肩峯(扁平型)的患者要比2型(彎曲型)和3型(鉤狀)肩峯的患者更易獲得較好的療效。
非手術治療的時限在12~18個月不等。關節鏡在肩峯下減壓術中的應用使手術操作的併發症減少,因而非手術治療的時間可能適當縮短。非手術治療的時間依患者的具體情況而定,但大多數報道建議非手術治療的時間不應少於6個月。
16.3 肩峯下撞擊徵的手術治療
手術治療指徵是非手術治療失敗的2期和3期肩峯下撞擊徵患者。手術包括肩峯下減壓和肩袖修復兩部分,肩峯下減壓術是首選,它包括清理有炎症的肩峯下滑囊,切除喙肩韌帶、肩峯的前下部分和肩鎖關節的骨贅甚或整個關節。切除肩鎖關節並非常規進行,只有當肩鎖關節有壓痛、肩鎖關節的骨贅被確定是撞擊徵的部分病因時才具指徵。如今,肩峯下間隙減壓手術可以由傳統的開放技術或Ellman的關節鏡技術完成。
16.3.1 (1)開放的肩峯下減壓術(前方肩峯成形術)
Neer最早提出開放的肩峯下減壓術(open subacromial decompression,OSD),在他的研究中,療效滿意的標準是:術後患者無疼痛,患肩上舉活動受限少於20°,至少保留75%的肌力;手術指徵是:術前經9個月以上非手術治療仍有臨牀症狀。結果,16例患者中15例療效較滿意,1例療效不滿意的患者歸因於併發肩鎖關節骨性關節病。
Rockwood等對Neer的肩峯下減壓術作了改良。手術操作分爲2步:首先在額狀面沿鎖骨水平切除肩峯的前方突出部分,然後在矢狀面向後楔形鑿去肩峯的前下部分。這樣,肩峯的前後長度縮短,避免了Neer術後向前突起的殘餘骨贅。根據Neer的標準,平均隨訪4年,87%(33/37)的病例療效評價爲優良。
在Hawkins等的研究報道中,有108例不伴全層肩袖撕裂的肩峯下撞擊徵患者行肩峯下減壓術治療。這組患者的術前平均病程爲18個月,術後平均隨訪5年。根據Neer提出的標準,94例患者(87%)療效滿意;當排除了涉及勞工賠償要求(workers compensation claim)的35例患者後,滿意率上升到92%。Hawkins第一個提出勞工補償要求與術後效果負相關。
儘管大多數報道都表明Neer肩峯下減壓術的效果令人滿意,但也有一些研究報道了較高的失敗率。Sahistand等對52例患者隨訪11個月後發現,只有40例患者效果滿意,14例(27%)患者存在中到重度休息痛。21例(40%)患者有中到重度活動痛。
開放的肩峯下減壓術的併發症相當少,包括肩峯骨折、術後殘留持續性疼痛以及術後肩關節僵硬、患肩無力、傷口感染及三角肌止點撕脫等。Odivie-Harris等分析了67例術後殘留疼痛超過2年的病例,關節鏡檢查提示其中27例(40%)爲診斷錯誤,28例(42%)爲術中有操作失誤,其餘12例(18%)的診斷及操作無誤。
16.3.2 (2)關節鏡下肩峯下減壓
Ellman於1987年首先描述了關節鏡下減壓術(arthroscopic subacroial decompressino,ASD)。在他的研究中,平均病程29個月的49例患者隨訪17個月後43例(88%)效果滿意,6例效果較差,其中2例曾行開放的肩峯下減壓術,再行關節鏡術後仍有殘留痛,2例又行開放的減壓術而獲成功,2例伴有巨大型肩袖撕裂。ASD短期隨訪(2~5年)的結果令人滿意。Roye等依據UCLA評分在90例患者中隨訪41個月後得到了94%的優良率,其中34/56(62%)的投擲運動員重返賽場,但在投擲運動員中優良率只有79%。
Stephens等詳細報道了ASD長期隨訪的療效。82例患者平均隨訪8年後優良率均爲81%;16例失敗(19%),其中13例(15%)經再手術疼痛得以緩解。其中的33例運動員由於疼痛和肌力下降而不能重返賽場。
鈥激光是近幾年興起的一項技術,與傳統的電凝、刨削技術比較,鈥激光手術後無關節粘連、腫脹,疼痛水平低,因此在6周內患者的活動範圍、外展力量優於傳統的關節鏡技術。鈥激光手術1年後患者的評分要明顯優於傳統手術組。
ASD的主要併發症是切除的肩峯骨量少而使減壓不徹底。但Matthews等報道了ASD術後6例患者併發肩峯骨折,他的發現表明了關節鏡下對肩峯前下部準確定位的重要性。
16.3.3 (3)OSD和ASD的比較
Checroun等回顧了1970~1996年關於OSD和ASD的英文文獻,其中有34項研究共1935名患者符合以下標準:在同類期刊發表,材料及方法詳盡可靠,患者只經肩峯成形而未行肩袖修補術。分析結果表明:開放的和關節鏡下肩峯下間隙減壓術的客觀成功率分別是83.3%和81.4%,主觀性滿意率爲90.0%和89.3%,重返工作率爲43%和74%。由此,Checroun等認爲兩者的療效相仿,但對於持續的2期原發肩峯下撞擊徵,他推薦首選ASD,而首次手術失效的病例選擇OSD。與OSD相比,ASD的技術要求相對較高,但它使患者較早康復,因爲它不存在三角肌止點剝離、重建的過程。但T’Jonck等認爲,ASD的這些主要優點在術後早期比較明顯,1年後兩者的區別已很輕微。
Sachs等詳細報道了OSD和ASD臨牀隨機對照研究的結果:平均病程在6個月以上的41例2期撞擊片病例,隨機分爲OSD組(22例)和ASD組(19例)。分別在術後2、6、12、26、52周評估,評價參數包括患者滿意度、疼痛、關節活動範圍、肌力、恢復日常活動和住院時間。隨訪的結果表明:ASD組的術後功能恢復比OSD組快,但其餘各項指標並無統計學差異。
16.3.4 (4)肩袖清理術
對肩峯下減壓術治療肩峯下撞擊徵仍有一些爭議,Budoff等認爲,大多數肩峯下撞擊徵發生於肩袖內源性變性,減壓術因使肩峯下軟組織失神經支配而能較好地緩解疼痛,但不是針對病因治療。肩峯下減壓術後又有肩峯骨刺形成有利支持了這一點。減壓術會破壞肩峯的骨膜和骨皮質,使大面積粗糙骨松質外露和導致大量瘢痕形成,繼而喙肩弓纖維化,導致患肩的活動範圍下降。原發的肩峯異常、先天性肩峯下出口狹窄這兩類真正需要減壓術的異常只佔肩峯下撞擊徵的一小部分。喙肩弓對穩定肩關節的作用已越來越受到重視,減壓術會破壞喙肩弓,從而使肱骨頭的異常上移不能受到限制。肩袖的病變在組織學上表現爲成纖維細胞增生,被認定是疼痛的根源。基於以上的理由,Budoff等反對將減壓術作爲一種常規手術,認爲應有選擇地進行,他推崇用肩袖清理術來治療肩峯下撞擊徵。
依據美國加州大學洛山礬分校矯形外科肩關節評分標準(VCLA)現已成爲被廣泛運用的公認評分方法之一。Budoff報道的98例肩袖清理術短期隨訪(2~5年)的優良率是89%,排除了有補償要求的患者後爲93%;長期隨訪(5年以上)的優良率是81%,排除了有補償要求的患者後爲83%。他認爲,肩袖清理術的重點在於準確定位肩袖的病變,並建議使用刨刀來檢查而不是僅僅觀察肩袖表面,病變區被覆的滑囊組織必須去除,直至健康的肌腱組織顯露。