7 概述
胼胝體是最大的聯合纖維(commissure fibers),其橫行纖維在半球間形成寬而厚的緻密板,大約有兩億神經纖維組成。它連接着兩半球的對應區,額葉和扣帶回經胼胝體前半連接,顳葉經胼胝體後半及其下的海馬連合相連接,頂葉經胼胝體壓部的前部,枕葉經胼胝體壓部的後部相連接。實驗證實胼胝體是癲癇放電從一側半球擴散至另一側半球的主要通路。故切斷胼胝體可以阻止癲癇放電擴散,病人的癲癇可顯著減輕。該手術爲Van Wagenen(1939)首創,20世紀60年代起應用逐漸增多,被臨牀醫生普遍接受。切斷胼胝體後,雖然有裂腦(split brain)綜合徵,但病人未出現任何持久的神經或心理障礙,性格、脾氣、語言、口頭推算和記憶功能等幾乎都沒有改變(圖4.9.5-1)。

衡量胼胝體切開術的效果常以Wilson制定的標準來判斷:①優秀,癲癇發作頻率和(或)嚴重度減輕80%以上;②良好,癲癇發作頻率和(或)嚴重度減輕50%以上,或發作型式改變;③尚可,癲癇發作頻率和(或)嚴重度減輕25%~50%;④無效或惡化。
不論分期或一期全部切開胼胝體後,約80%~90%的病人其失張力性(跌倒發作)、強直性或強直-陣攣性癲癇發作可完全停止或顯著減少。而在部分切開胼胝體術後經長期隨訪中,只有50%左右的病人癲癇發作得到控制。
目前多主張採用胼胝體前部切開術,無效時再二期手術切開胼胝體後部。胼胝體前部和後部切開的解剖關係見(圖4.9.5-2,4.9.5-3)。


10 術前準備
1.多次EEG檢查(至少3次),證實有癲癇樣異常放電,但又無可切除致癇竈者。
2.CT或MRI檢查。
3.腦血管造影,排除血管病變。瞭解靜脈的部位,以便術中中央靜脈不受損傷。
5.停用抗癲癇藥1~2天。
12 手術步驟
12.1 1.胼胝體前部切開術(anterior callosotomy)
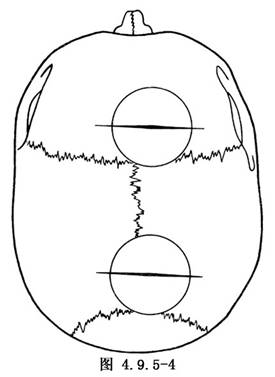
(1)於右額冠狀縫前2.5cm處做一與矢狀竇垂直的直線切口,長約10~11cm,其1/3的切口跨過中線(圖4.9.5-4)。但對右大腦半球佔優勢的病人或有顯著的左半球病變的病人,可偏於左額部做切口。
(2)用自動牽開器牽開頭皮(圖4.9.5-5)。在冠狀縫前環狀切開顱骨膜,用直徑5cm的環鑽(圖4.9.5-6)鑽開顱骨,骨孔後緣剛好在冠狀縫處。環鑽直徑的2/3放在中線右側,取出顱骨盆。在切開頭皮或環鑽鋸骨時應靜脈快速滴注甘露醇液1g/kg及地塞米松10~20mg。矢狀竇上出血用明膠海綿覆蓋止血。但亦多采用中線旁骨瓣開顱的方法。


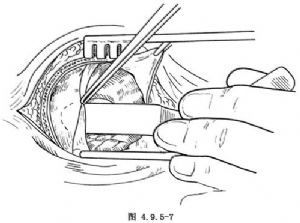
(3)弧形切開硬腦膜,基底朝向矢狀竇,暴露右額葉表面,此時若腦不鬆軟,應行過度換氣使PCO2維持在3.3kPa(25mmHg),亦可穿刺右腦室放出腦脊液。暴露的皮質有橋靜脈進入矢狀竇時,應電凝切斷(圖4.9.5-7)。
(4)手持牽開器,向外牽拉右額葉,沿大腦鐮進入大腦縱裂,仔細分離兩扣帶回之間的粘連,通常很易分開。但當病人曾有外傷或感染史時分離相當困難,此時需在顯微鏡下仔細操作,注意不要誤認扣帶回爲胼胝體。繼續向深部分離即可找到胼胝體周圍動脈,將動脈向兩側牽開(圖4.9.5-8)。看清動脈之下呈白色光澤的胼胝體。暴露出所需切開的胼胝體長度。

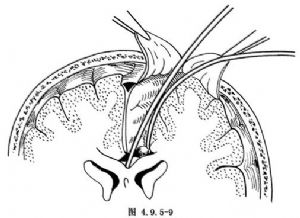
(5)用雙極電凝處理胼胝體表面的小血管,用直剝離子從後向前切割胼胝體纖維,直至看到藍色半透明室管膜爲止。其膝部和嘴部的纖維可用細吸引器切割。若嚴格沿胼胝體中線切開(圖4.9.5-9),即可進入透明隔腔,可避免進入側腦室。切開胼胝體的前2/3或全長的80%,長度爲5~8cm。
(6)嚴密縫合硬腦膜,骨盤復位,縫合骨膜,頭皮分兩層縫合,頭皮下放橡皮片引流24h。
12.2 2.胼胝體後部切開術(posterior callosotomy)
於頂骨隆凸平面做一直線切口,與胼胝體前部切開時切口和環鑽的部位一樣見圖4.9.5-4。頂葉表面進入矢狀竇的引流靜脈不能切斷,儘可能在其前或後進入縱裂,將右頂葉向外牽開。顯露出胼胝體後部,此一步驟常比胼胝體前部切開時容易,因爲有較寬的大腦鐮阻止了兩扣帶回之間的粘連,放入牽開器即可達胼胝體壓部。不管以前是否做過胼胝體前部切開,切開胼胝體後部時通常是從壓部的後緣向前切開胼胝體,並將其下的海馬連合切開。其餘步驟同胼胝體前部切開術。
13 術中注意要點
3.勿穿破腦室頂部之室管膜,如有破裂,應緊密縫合硬腦膜,防止腦脊液漏的形成。
4.儘可能在腦鬆軟狀態下進行手術,勿強力牽拉額葉的內側面,造成腦組織損傷。
6.勿將扣帶回誤認爲胼胝體。
7.嚴格沿胼胝體中線切開。
14 術後處理
1.術後1~2天肌注安定和苯巴比妥,防止手術後血中抗癲癇藥物濃度減少,引起癲癇大發作。次日可口服抗癲癇藥,藥量同術前。半年至1年後根據癲癇發作情況及EEG變化,酌減藥量。
15 併發症
1.急性失連合綜合徵(acute disconnection syndrome) 表現爲緘默,左側失用(常誤認爲偏癱),左半視野忽視徵(常誤認爲偏盲),左側肢體乏力。雙側巴彬斯基徵陽性,雙側腹壁反射消失,有強握反射。左上肢肌張力減退,並有命名不能現象,以及尿失禁、眩暈等。可持續數天至數月後自行恢復。常併發於全部胼胝體切開術後,並且症狀發生突然和呈持久性。
4.後部失連合綜合徵 常在胼胝體後部切開後發生,爲感覺性失連合綜合徵,由於感覺輸入爲雙側性,故無重要意義。
5.裂腦綜合徵(split brain syndrome) 兩半球的感覺及運動功能喪失連繫,病人日常生活能力(如穿衣、喫飯、購物等)幾乎完全喪失,隨着時間推移大多數病人逐步好轉,極少數爲永久性。