5 概述
右心室雙出口的定義爲兩大動脈完全起源於右心室或一大動脈完全起源於右心室,另一大動脈大部分起源於右心室,主動脈瓣和二尖瓣間纖維連續可有可無,心室與大動脈連接可以一致或不一致。此畸形爲雙出口型心室與大動脈連接,系由五種異族先天性心臟畸形所組成,其類型之多堪稱先天性心臟病之最。典型的右心室雙出口爲兩大動脈完全起源於右心室,室間隔缺損是左心室惟一出口,無主動脈瓣和二尖瓣纖維連續。Taussig-Bing綜合徵也屬於右心室雙出口,其主動脈完全起源於右心室,有肺動脈下室間隔缺損,肺動脈完全或大部分起源於右心室,間有肺動脈瓣與三尖瓣纖維連續。法洛四聯症的肺動脈完全起源於右心室,主動脈>50%起源於右心室稱爲四聯症伴有右心室雙出口,主動脈>90%起源於右心室,稱爲右心室雙出口伴有四聯症。此處選用四聯症主動脈>90%起源於右心室,因需做心內隧道而納入右心室雙出口。解剖性矯正大動脈異位的肺動脈完全起源於右心室,主動脈完全或>50%起源於右心室;先天性矯正大動脈轉位的主動脈完全起源於右心室,肺動脈完全或>50%起源於右心室,均屬於右心室雙出口。
右心室雙出口是一種少見的先天性心臟病約佔1%~2%。每10萬活嬰中約有9例患此心臟畸形。在瀋陽軍區總醫院12044例先天性心臟病手術中,有208例爲右心室雙出口,佔1.7%。早在1793年Abenethy和1898年Vierordt發現此畸形並闡述其病理解剖,1957年Withiam命名爲右心室雙出口。1949年Taussig和Bing發現另一種右心室雙出口合併肺動脈橫跨於室間隔缺損之上,後人稱爲Taussig-Bing綜合徵。1957年Lev和Bharati報道133例右心室雙出口,將此畸形分爲主動脈下、肺動脈下、靠近和遠離兩大動脈室間隔缺損4種類型。1975年Zamora、1976年Carmeron和1977年Sondheimer等根據室間隔缺損的位置和兩大動脈關係對右心室雙出口做了分類。1957年Kirklin首次應用心內隧道修復右心室雙出口伴有主動脈下室間隔缺損,並在1976年報道1例右心室雙出口伴有遠離兩大動脈室間隔缺損和肺動脈狹窄做了心內隧道和右心室流出道補片加寬,均獲得成功。1967年Thompson、1983年Abe、1967年Hightower和1975年Damus和Kaye等先後首次應用心內隧道、心內心外雙管道、Mustard手術以及Damus-Kaye-Stansel手術治療Taussig-Bing心臟畸形,前二者術後效果較好,後二者的手術病死率高和長期效果差。1985年Yacoube首次開展Taussig-Bing心臟畸形的大動脈調轉術,手術效果明顯提高。1971年Lincolin和1972年Danielson先後報道SDL型解剖性大動脈異位右心室雙出口施行心內隧道和(或)右心室到肺動脈心外管道獲得成功。在我國,1977年方大維在長春全國心血管外科會議上報道3例右心室雙出口的心內修復,其中1例早期死亡。1986年汪曾煒報道33例多種類型的右心室雙出口,並率先開展了心內心外雙管道治療右心室雙出口伴有遠離兩大動脈室間隔缺損和Taussig-Bing綜合徵,手術病死率爲15.2%,並在全國推廣。2001年徐志偉、蘇肇伉等報道5例大動脈調轉術治療Taussig-Bing心臟畸形,術後死亡1例,餘4例恢復良好。
5.1 1.病理解剖
(1)右心室雙出口類型 如上所述,右心室雙出口包含典型右心室雙出口,Taussig-Bing心臟畸形、四聯症伴有主動脈90%以上起源於右心室,解剖性矯正大動脈異位和先天性矯正大動脈轉位等。按Van Praagh字標命名法,右心室雙出口的心臟類型有SDD和ILL型、SDS和ILI型、SDL和ILD型以及SLL和IDD型等。
(2)兩大動脈位置和相互關係 在右心室雙出口中,兩大動脈並列(主動脈與肺動脈並列,兩大動脈瓣在同一水平面上)最多見,佔64%;其次爲右側大動脈異位(主動脈位於肺動脈的右前方,包括主動脈與肺動脈呈前後位),佔26%;左側大動脈異位(主動脈位於肺動脈的左前,事實上爲先天性矯正大動脈異位和解剖性矯正大動脈異位)和大動脈關係正常少見,分別佔7%和2%(圖6.29.1.1-0-1)。如將法洛四聯症主動脈>90%起源於右心室包括在內,則大動脈關係正常則明顯增多,約佔44%。

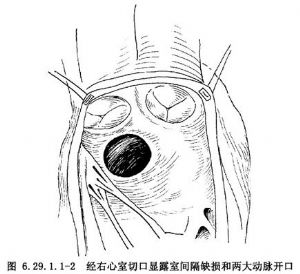
(3)室間隔缺損和心臟傳導系統 右心室雙出的室間隔缺損較大,約等於主動脈開口。約有10%病例室間隔缺損小於主動脈開口,稱爲限制性室間隔缺損。也有極少數病例無室間隔缺損或多發性室間隔缺損。根據Lev等分類方法,將右心室雙出口室間隔缺損分爲4種類型,最常見的爲主動脈下室間隔缺損,其次爲肺動脈下室間隔缺損,靠近和遠離兩大動脈室間隔缺損少見(圖6.29.1.1-0-2)。

主動脈下室間隔缺損(subaortic ventricular septal defect):在右心室雙出口中,主動脈下室間隔缺損最多見,佔60%。兩大動脈並列關係佔67%,右側大動脈異位佔23%。該缺損位於主動脈下,在主動脈與室間隔缺損之間爲漏斗隔和心室漏斗褶形成粗大的肌肉束,其後下緣爲心室漏斗褶和隔緣下支,後上緣爲主動脈左瓣葉或三尖瓣前瓣根部,前緣爲漏斗隔。有主動脈下和肺動脈雙圓錐者,形成典型右心室雙出口,兩大動脈完全起源於右心室,兩大動脈瓣位於同一平面上,室間隔缺損是左心室惟一的出口,無主動脈瓣與二尖瓣的纖維連續(圖6.29.1.1-0-2A)。有肺動脈下圓錐而無主動脈下圓錐者,主動脈瓣位置低於肺動脈瓣,兩心室流出道相互相交叉大動脈關係正常,有主動脈瓣和二尖瓣纖維連續。
在右心室雙出口伴有法洛四聯症的病例,室間隔缺損亦位於主動脈下,但缺損與主動脈瓣口之間無粗大肌肉束,室間隔缺損與主動脈瓣口在同一平面,主動脈橫跨在室間隔上>90%,有主動脈瓣與二尖瓣纖維連續。
在解剖性矯正大動脈異位,主動脈位於肺動脈的左前方。主動脈下圓錐位於主動脈瓣與室間隔缺損之間,也是主動脈下室間隔缺損,無主動脈瓣與二尖瓣纖維連續。
以上三種右心室雙出口的房室結位於Koch三角的頂部,希氏束穿過右纖維三角的中心纖維體沿圍膜部缺損後下緣室間隔左心面心內膜下分爲左前、左後兩束支。
肺動脈下室間隔缺損(subpulmonary ventricular septal defect):右心室雙出口伴有肺動脈下室間隔缺損又稱Taussig-Bing心臟畸形(Taussig-Bing malformation)。右心室雙出口中佔20%~30%,多爲兩大動脈並列,佔73%。在此心臟畸形中,均有漏斗隔對位異常。室間隔缺損位於室間隔前上方。如有肺動脈下圓錐,圓錐肌肉構成室間隔缺損上緣,其後下緣可延伸至三尖瓣環;如無肺動脈下圓錐,則缺損側位於肺動脈瓣環下方(圖6.29.1.1-0-2B)。根據肺動脈橫跨程度,缺損後上緣爲肺動脈瓣與二尖瓣或三尖瓣纖維連續或肺動脈瓣環,其後下緣爲肌肉室間隔。
心臟傳導束一般離開缺損邊緣較遠,但缺損延伸至三尖瓣環,則希氏束走行於缺損後下緣室間隔左心室面心內膜下,修復時應縫在三尖瓣根部和室間隔右心室面,防止心臟傳導阻滯。
在先天性矯正大動脈轉位合併右心室雙出口的病例,兩大動脈完全起源於右心室並有左側大動脈異位,往往合併肺動脈瓣和瓣下狹窄,室間隔缺損位於肺動脈下方。有兩側圓錐時,無主動脈瓣或肺動脈瓣與房室瓣連續。
靠近兩大動脈室間隔缺損(double committed ventricular septal defect):此型缺損在右心室雙出口罕見,約佔3%~4%。兩大動脈多爲並列關係。由於此缺損位於室間隔上方和漏斗隔嚴重發育不全或缺如,所以缺損則位於兩大動脈環的下方(圖6.27.1-2C)。兩大動脈瓣環爲缺損後上緣,缺損的前下緣爲隔緣束的上支,後下緣爲隔緣束下支。往往無主動脈下圓錐或僅在室間隔缺損和兩大動脈瓣環之間有一窄條肌肉束,可伴有主動脈與二尖瓣或肺動脈與三尖瓣纖維連續。心臟傳導束離開缺損邊緣較遠,很少因手術產生心臟傳導阻滯。
遠離兩大動脈室間隔缺損(noncommitted或remote ventricular septal defect):此缺損比較少見,在右心室雙出口中佔5%~8%。兩大動脈多呈並列關係,右側大動脈異位少見。遠離兩大動脈室間隔缺損合併Rastelli的C型完全性房室隔缺損比較多見,往往有脾臟異常、單心房或內臟異位。不合並完全性房室隔缺損者,兩大動脈開口與室間隔缺損之間有3~5個三尖瓣乳頭肌及其腱索,缺損位於隔瓣後,屬於流入部室間隔缺損,房室結位置正常,希氏束和左束支走行於缺損後上緣室間隔左心室面(圖6.29.1.1-0-2D);缺損位於三尖瓣前瓣和隔瓣之間,屬於圍膜部缺損,心臟傳導束走行於缺損後下緣室間隔左心室面(圖6.29.1.1-0-2D)。此型室間隔缺損可有心房反位或合併左心室發育不全。
(4)主動脈下和肺動脈下圓錐(subaortic and subpulmonary conuses) 在右心室雙出口中可能有主動脈下和肺動脈下雙圓錐或主動脈下或肺動脈下單圓錐,或者無圓錐。在主動脈下室間隔缺損,3/4病例有主動脈下圓錐和(或)肺動脈下圓錐,1/4僅有肺動脈下單圓錐。在肺動脈下室間隔缺損的病例,兩大動脈下雙圓錐和肺動脈單圓錐各佔一半。在靠近兩大動脈室間隔缺損的病例,兩大動脈下有一共同圓錐或無圓錐,後者往往伴有兩側半月瓣之一與房室瓣纖維連續。
(5)冠狀動脈解剖 由於大動脈調轉術用於Taussig-Bing心臟畸形和右心室雙出口伴有遠離兩大動脈室間隔缺損,其冠狀動脈畸形有了詳細報道。總之,正常冠狀動脈分佈多見於右心室雙出口伴有主動脈下室間隔缺損(77%),靠近兩大動脈室間隔缺損(60%)和主動脈位於肺動脈的右後方(83%)。在右心室雙出口伴有右側大動脈異位和肺動脈下或遠離兩大動脈室間隔缺損者,有各種不同的冠狀動脈分佈。在主動脈與肺動脈前後位和右側大動脈異位的病例,冠狀動脈分佈類似完全性大動脈轉位,其右冠狀動脈起源於右後竇,左冠狀動脈起源於左後竇。也有報道右心室雙出口伴有單支冠狀動脈或左迴旋冠狀動脈起源於右冠狀動脈。先天性矯正大動脈轉位合併右心室雙出口的冠狀動脈分佈爲正常的反位。
(6)合併畸形 右心室雙出口伴有大動脈異位者合併肺動脈狹窄可高達70%,還有極少數病例合併肺動脈瓣缺如和雙腔右心室。大多數病例合併房間隔缺損。
在右心室雙出口中,可見不同程度的左心室流出道阻塞,過去報道甚少,後經超聲心動圖檢查約有17%爲小室間隔缺損合併左心室流出道阻塞。主動脈下狹窄佔3%,其主要原因爲主動脈下圓錐和圓錐隔過度肥厚,以及明顯的圓錐隔對位異常。在Taussig-Bing心臟畸形伴有主動脈下狹窄者,往往合併主動脈縮窄和主動脈弓中斷。在主動脈下和靠近兩大動脈室間隔缺損伴有主動脈下狹窄者,也可合併主動脈縮窄。
二尖瓣畸形有降落傘形二尖瓣狹窄、二尖瓣橫跨和二尖瓣裂隙,多見於右心室雙出口伴有主動脈下、肺動脈下和遠離兩大動脈室間隔缺損的病例。在各種類型右心室雙出口中,均可見有輕重不等的左心室發育不全,多見於明顯肺部血流減少、肺靜脈異位連接和大房間隔缺損等。
右心室雙出口合併左上腔靜脈,往往經冠狀靜脈竇匯入右心房,也有直接與左心房連接者。在右心室雙出口伴有完全性房室缺損者,往往合併腹腔內臟異位、脾臟畸形和Trisomy18綜合徵。
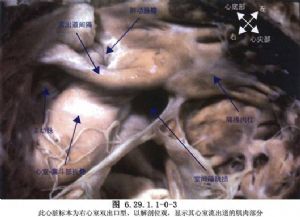
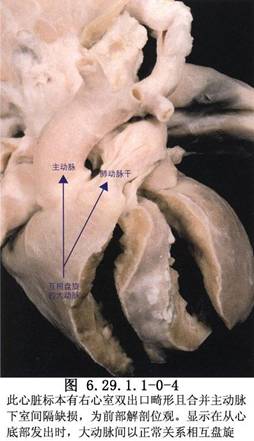
據報道208例右心室雙出口中,141例爲典型右心室雙出口,50例右心室雙出口伴有法洛四聯症,9例SDL型解剖性矯正大動脈異位,Taussig-Bing心臟畸形4例和SLL型和IDD型先天性矯正大動脈轉位各2例。兩大動脈並列100例,正常大動脈關係60例,右側大動脈異位37例,左側大動脈異位11例。室間隔缺損位於主動脈下191例,肺動脈下8例,靠近兩大動脈5例,遠離兩大動脈4例。除12例外,其餘196例均合併肺動脈狹窄(圖6.29.1.1-0-3~6.29.1.1-0-4)。
5.2 2.病理生理
右心室雙出口合併室間隔缺損和肺動脈狹窄者,病理生理基本上與法洛四聯症相同,肺動脈狹窄愈重,則肺血流愈少,發紺和症狀愈明顯。合併大室間隔缺損者,在生後1歲可產生嚴重肺動脈高壓和阻塞性肺血管病。合併小室間隔缺損有主動脈下狹窄者,無論有無肺動脈狹窄,右心室靜脈血與左心室氧合血混合多,生後有嚴重發紺,而且產生左心室壓力超負荷,左心室受損和衰竭,多在早期夭亡。
6 適應症
右心室雙出口的類型衆多,產生血流動力學的變化亦各不相同,所以其手術時間和手術方法應根據室間隔缺損的位置、有無肺動脈狹窄以及合併畸形而決定。
1.右心室雙出口伴有主動脈下和靠近兩大動脈室間隔缺損而無肺動脈狹窄者,應在新生兒和嬰兒時施行心內隧道手術,將左心室連接至主動脈。在肺動脈下室間隔缺損的病人,應在新生兒時期施行大動脈調轉術。早期手術可以防止阻塞性肺血管病等併發症。
2.右心室雙出口主動脈下和靠近兩大動脈室間隔缺損合併肺動脈狹窄病人的手術適應證與法洛四聯症相同。有症狀者應早期施行心內隧道和(或)右心室流出道補片或Lecompte手術。無症狀者或需用右心室到肺動脈帶瓣管道者可擇期在5歲以後手術,避免再次手術更換心外管道。
3.在右心室雙出口遠離兩大動脈室間隔缺損的病例,多數作者主張施行分期手術,對無肺動脈狹窄者,先在生後6個月內用肺動脈帶縮術,控制心力衰竭,防止肺血管病;對伴有肺動脈狹窄和發紺較重者,在嬰兒時期應用體-肺動脈分流術,在5歲以後做心內隧道和右心室到肺動脈帶瓣管道。
4.在大的兒童和成人右心室雙出口遠離兩大動脈或肺動脈下室間隔缺損合併肺動脈狹窄的病人,選用心內管道和右心室流出道補片或心內心外雙管道,可獲得滿意效果。
5.在右心室雙出口合併左心室流出道阻塞包括主動脈瓣口狹窄和升主動脈發育不全的病例,可選用Damus-Kaye-Stansel手術和Norwood手術。
6.先天性矯正大動脈轉位合併右心室雙出口的傳統心內修復手術的長期效果差,應選用雙調轉術。
7.約有36%右心室雙出口的病例不能應用兩心室修復,如右心室雙出口合併一側心室發育不全、多發性室間隔缺損、房室瓣騎跨和二尖瓣病變等,應選用一期或二期全腔靜脈與肺動脈連接手術。
8.右心室雙出口合併完全性房室隔缺損而無肺動脈狹窄者可施行早期心內修復。有肺動脈狹窄者,需加用右心室流出道補片或右心室到肺動脈心外管道,可延期在5歲以後手術。
7 禁忌症
1.右心室雙出口無肺動脈狹窄已有嚴重肺動脈高壓和阻塞肺血管病者,不適合心內修復,應考慮心肺移植。
2.右心室雙出口合併兩側肺動脈發育不全,不適合兩心室修復,應用體-肺動脈分流術。
3.有嚴重呼吸功能不全。
4.有嚴重肝腎功能損害。
8 術前準備
1.右心室雙出口伴有充血性心力衰竭者,應用洋地黃和利尿藥治療心力衰竭。應用抗生素治療呼吸道感染。
2.在右心室雙出口無肺動脈狹窄的病人,往往合併重度肺動脈高壓,術前應用前列腺素E1或硝普鈉等藥物1周,每日吸氧兩次。
3.在右心室雙出口伴有肺動脈下室間隔缺損的病例,生後發紺和病情嚴重者,應在心導管術檢查的同時做球囊房間隔撐開術。
4.右心室雙出口的類型衆多和畸形複雜,手術方法各異,認真做好術前各項檢查和制定正確手術方案是手術成功的前提:
(1)心導管術測定心臟各腔壓力,有無肺動脈高壓和跨主動脈瓣或肺動脈瓣壓力階差,計算出室內左到右分流和肺血管阻力。
(2)超聲心動圖查明右心室雙出口的類型,兩大動脈關係,室間隔缺損的位置和大小,有無肺動脈狹窄,以及計算左心室舒張末期容量指數和其他心臟功能指標,以及有無房室瓣騎跨或關閉不全和有無主動脈下狹窄或升主動脈發育不全等。
(3)電影心血管造影是右心室雙出口診斷的準確方法,可直接觀察兩大動脈完全或大部分起源於右心室,確定此畸形的類型,兩大動脈互相關系,室間隔缺損的位置和大小以及肺動脈狹窄的部位和嚴重程度。在Taussig-Bing心臟畸形是否合併主動脈縮窄和主動脈弓中斷等。
9 麻醉和體位
體外循環基本方法和心肌保護:在新生兒和小嬰兒採用深低溫(16~18℃)低流量體外循環灌注或少數停止循環,在兒童和成人用中度低溫(25~26℃)體外循環。間斷冠狀動脈灌注冷血心臟停搏液和心臟局部降溫,以保護心肌。胸部正中切口,經升主動脈遠端插入動脈灌注管,直接插入上、下腔靜脈直角管,經右肺上靜脈或在心臟停跳後切開右心房經卵圓孔未閉插入左心減壓管。
10 手術步驟
10.1 1.心室內隧道的修復
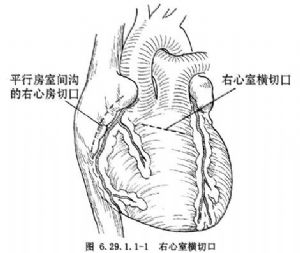
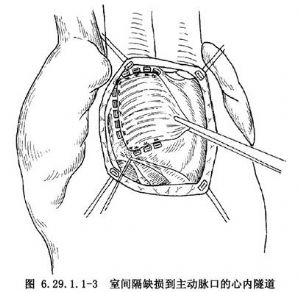
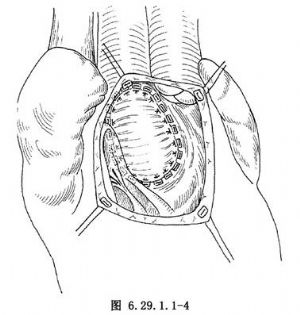
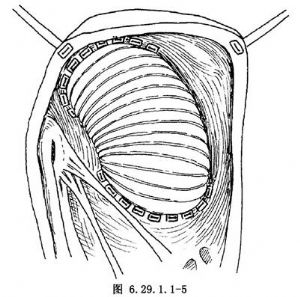
在右心室雙出口,室間隔缺損大都位於主動脈下或靠近兩大動脈開口,均可施行左心室到主動脈的心內隧道。在無肺動脈狹窄時,可選用右心房或右心室橫切口(圖6.29.1.1-1);在有肺動脈狹窄時,一律採用右心室縱切口。經右心房或右心室切口,仔細探查室間隔缺損的部位和大小以及與主動脈開口的距離(圖6.29.1.1-2)。有漏斗部狹窄或室間隔缺損與主動脈開口之間有粗大肉柱時,均需充分切除。將滌綸人工血管(兒童1.8~2.0cm直徑,成人2.0~2.2cm直徑)剪裁併保留其周徑的2/3,長度略長於主動脈開口到室間隔缺損的邊緣,而後將此人工血管片中部拉長,並覆蓋主動脈開口和室間隔缺損,形成心內隧道,四周均用帶墊片的褥式縫合,危險區縫在三尖瓣隔瓣根部和室間隔右心室面(圖6.29.1.1-3),穿過人工血管片的邊緣,推下結紮(圖6.29.1.1-4)。如室間隔缺損較小,切除缺損前上緣的室間隔,使室間隔缺損擴大到等於主動脈開口,而後做心內隧道。另一種修復方法是用密紋的滌綸人工血管,其長度等於主動脈開口與室間隔缺損之間距離,約1.5cm,剪去1/3周徑,將保留2/3周徑的人工血管;在上下緣中間用力拉開,形成兩端窄中間寬紋理的拱橋,以後先縫好主動脈開口與室間隔缺損之間兩端3~4個帶墊片的褥式縫合和穿過人工血管兩端窄小部位,以後縫合室間隔缺損下半緣和主動脈開口上半緣,均用帶墊片的褥式縫合,穿過人造血管上下緣,推下結紮(圖6.29.1.1-5)。如主動脈下室間隔缺損有主動脈瓣和二尖瓣纖維連續者,可用一大圓形補片覆蓋主動脈開口和室間隔缺損,也是應用一圈帶墊片的褥式縫合。在心內修復後,縫合右心房或右心室切口,如有肺動脈狹窄,則重建肺動脈流出道。
10.2 2.心室內管道的修復
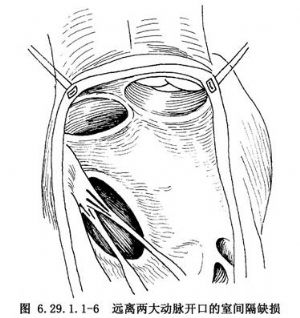
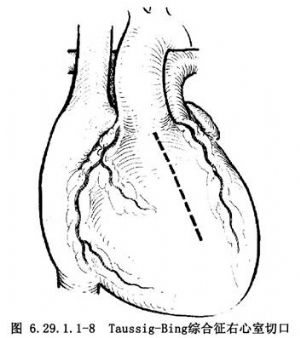
右心室內安放心內管道連接左心室到主動脈適用於遠離兩大動脈開口的室間隔缺損和Taussig-Bing綜合徵較大的兒童和成人病例。由於在上述室間隔缺損和主動脈開口之間有多根乳頭肌及其腱索,無法安放心內隧道(圖6.29.1.1-6)。經右心室縱切口,應用直徑2.0~2.2cm、長度約3cm的人造血管,兩端剪裁成斜面,其一端與室間隔缺損邊緣吻合,另一端與主動脈瓣環四周肌肉吻合。在室間隔缺損四周縫一圈帶墊片的褥式縫合,危險區縫在三尖瓣隔瓣根部和室間隔右心室面,將管道斜面對室間隔,將上述帶墊片的褥式縫合針穿過管道四周,推下結紮。修整管道另一端,在主動脈開口四周肌肉也做一圈帶墊片的褥式縫合,穿過管道邊緣和結紮(圖6.29.1.1-7)。管道要安放適宜,面對室間隔短而主動脈開口上緣到室間隔下緣要長,形成管道式拱橋,使左心室血暢通到主動脈。在肺動脈瓣下室間隔缺損,經右心室縱切口(圖6.29.1.1-8),多數應用心內管道(圖6.29.1.1-9,6.29.1.1-10),少數可做心內隧道。

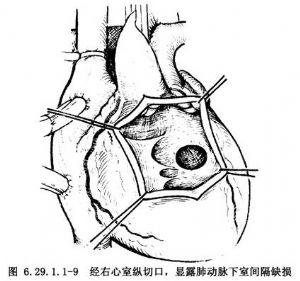
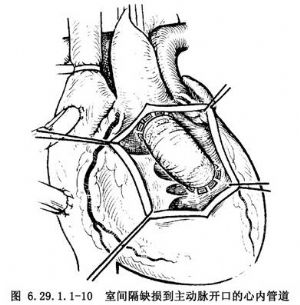
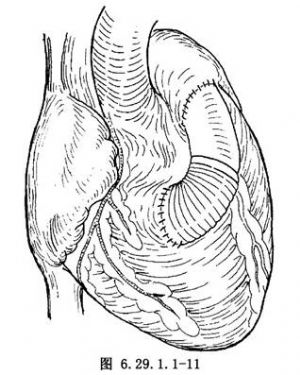
在右心室雙出口合併肺動脈狹窄的病例。一般採用帶單瓣跨瓣環的右心室流出道補片。在右心室雙出口、遠離兩大動脈開口合併肺動脈狹窄的病例,安放心內管道後,右心室腔變小,應做右心室到肺動脈的心外管道(Rastelli手術)(圖6.29.1.1-10)。有粗大的冠狀動脈分支橫過右心室漏斗部表面,不能施行右心室流出道補片者,也應做右心室到肺動脈心外管道。
10.3 3.Damus-Kaye-Stansel手術
此手術適用右心室雙出口合併主動脈瓣口或瓣下狹窄的病例。
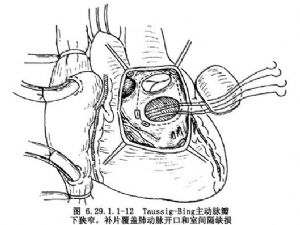
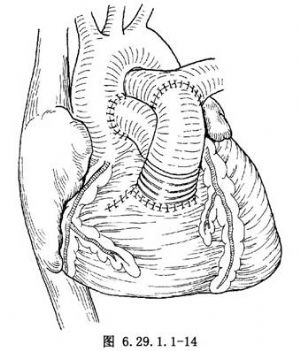
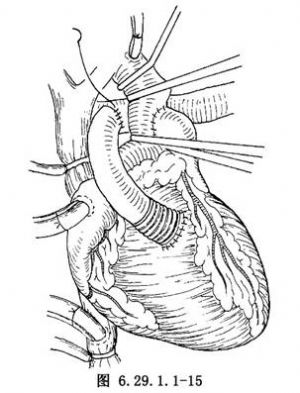
應用補片覆蓋肺動脈開口和室間隔缺損,做一圈帶墊片的間斷縫合(圖6.29.1.1-12),使左心室與肺動脈相連接。靠近分叉處切斷肺動脈幹,對近側肺動脈剪裁使其內側較短和外側較長。應用5-0聚丙烯線連續縫合,施行肺動脈和與升主動脈端側吻合(圖6.29.1.1-13)。縫閉主動脈瓣口,最後應用同種帶瓣主動脈遠心端與肺動脈遠心端做端-端吻合,近心端與右心室切口吻合。形成反C形心外管道(圖6.29.1.1-14)或C形心外管道(圖6.29.1.1-15)。

10.4 4.Lecompte手術
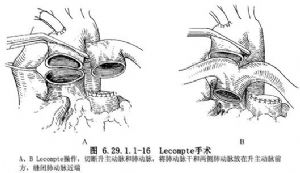
又稱REV手術,是將肺動脈及兩側肺動脈放在升主動脈前方直接與右心室切口連接,適用於嬰幼兒右心室雙出口合併肺動脈狹窄,避免應用心外管道再次手術。廣泛遊離肺動脈乾和兩側肺動脈至心包出口處,切斷和結紮動脈導管韌帶。經右心室縱切口做心內隧道使左心室與主動脈連接。在主動脈與肺動脈呈右前或前後關係的病例,需做Lecompte操作(圖6.29.1.1-16)。切斷升主動脈和肺動脈幹,縫閉肺動脈幹近端,將肺動脈乾和兩側肺動脈放在升主動脈前方,並做升主動脈近遠段端端吻合。應用肺動脈遠端後緣與右心室切口上緣連續縫合,並做肺動脈幹前面縱切口。將大塊橢圓形心包片覆蓋右心室和肺動脈切口,應用5-0聚丙烯線連續縫合(圖6.29.1.1-17)。兩大動脈並列關係者,不做Lecompte操作,直接做肺動脈遠段與右心室切口縫合。

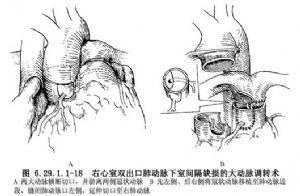
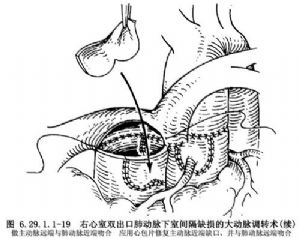
10.5 5.大動脈調轉術
適用於嬰幼兒右心室雙出口肺動脈下室間隔缺損、主動脈與肺動脈呈前後或並列關係而無肺動脈狹窄者。肺動脈瓣爲二瓣葉,不是手術禁忌證。要充分遊離肺動脈乾和兩側肺動脈和冠狀動脈近段,切斷和結紮動脈導管未閉或韌帶。經右心房和右心室切口常規閉合房間隔缺損和室間隔缺損,使左心室血流通過室間隔缺損到肺動脈。在兩側肺動脈下橫斷肺動脈乾和主動脈根部上方1.0~1.5cm橫斷升主動脈。在右側大動脈異位或兩側大動脈並列的病例,採用Lecompte操作,將肺動脈及兩側肺動脈放置在升主動脈前方,先左側、後右側冠狀動脈移植至肺動脈近段。縫合肺動脈遠端左側,並將其切口向右側擴大(圖6.29.1.1-18)。做升主動脈遠端與肺動脈幹近端吻合。應用心包片修復主動脈近段缺口,施行肺動脈遠端與主動脈近端吻合(圖6.29.1.1-19)。
10.6 6.右心室雙出口合併左側大動脈異位的修復手術
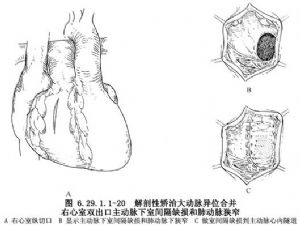
此種類型右心室雙出口實質上爲SDL型解剖性矯正大動脈異位和主動脈下室間隔缺損。充分遊離肺動脈乾和兩側肺動脈至心包出口處,無需做Lecompte操作。經右心室縱切口(圖6.29.1.1-20A),充分切除肥厚的隔束和壁束以及漏斗隔,可見缺損位於主動脈下爲圍膜部缺損(圖6.29.1.1-20B)。如肺動脈下圓錐可產生肺動脈下狹窄以及經常合併肺動脈瓣狹窄,應充分解除右心室流出道阻塞。裁剪人工血管片至適當大小,兩端剪成半圓形,覆蓋主動脈瓣口和室間隔缺損,做一圈帶墊片的褥式縫合,形成左心室經室間隔缺損到主動脈心內隧道,危險區縫在三尖瓣隔瓣根部和缺損下緣的右心室面(圖6.29.1.1-20C),防止產生心臟傳導阻滯。切斷肺動脈幹並縫合其近端,在主動脈右側做右心室到肺動脈遠端的同種帶瓣主動脈心外管道。
10.7 7.雙調轉術
雙調轉術現已常規用於先天性矯正大動脈轉位合併心臟畸形,取得較好的效果,逐漸替代其傳統的心內修復。
10.8 8.右心室雙出口合併完全性房室隔缺損的修復手術
此複合心臟畸形無肺動脈狹窄者,應在新生兒施行一期心內修復和大動脈調轉術;合併肺動脈狹窄多需做右心室到肺動脈心外管道,應延長至5歲以後手術。
10.9 9.Fontan類手術
此手術適用於右心室雙出口合併一側心室發育不全、房室瓣騎跨,以及合併遠離兩大動脈室間隔缺損延伸到三尖瓣後方施行心室內隧道或管道可產生三尖瓣狹窄者,可以分期或一期施行全腔靜脈與肺動脈連接。
11 術中注意要點
1.經心外和心內探查,主要查明兩大動脈關係、室間隔缺損的位置和大小以及有無肺動脈狹窄等合併畸形,從此制定正確的手術方案,從血流動力學觀點做解剖上矯治手術。術中應用超聲心動圖監測,檢查復跳後血流動力學,左、右心室流出道是否通暢以及有無室內殘餘分流。
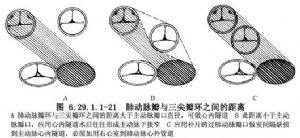
2.根據室間隔缺損和病人年齡選用心內隧道或管道,防止左心室流出道阻塞。在主動脈下和靠近兩大動脈室間隔缺損,無論年齡大小均可做心內隧道。在肺動脈下和遠離兩大動脈室間隔缺損也可做心內隧道,要求三尖瓣環與肺動脈瓣環距離要大於主動脈瓣口直徑(圖6.29.1.1-21),防止左心室流出道阻塞。在大的兒童和成人有肺動脈下或遠離兩大動脈室間隔缺損和(或)肺動脈狹窄,可選用心內管道。無論要應用心內隧道或管道,均應形成拱橋,使左心室血流通過室間隔缺損到主動脈通暢。要充分切除肥厚的隔束和壁束並切除部分漏斗隔,防止右心室流出道阻塞。施行心內隧道或管道要縫合嚴密,最好應用一圈帶墊片的褥式縫合,防止室內殘餘分流。
3.室間隔缺損的擴大 在絕大多數右心室雙出口,傳導束位於室間隔缺損後下緣,室間隔缺損較小者應向前上方擴大至主動脈瓣口大小,防止左心室流出道阻塞。但在遠離兩大動脈小梁部肌肉室間隔缺損應向室間隔前下方擴大。
4.防止右心室流出道阻塞 在右心室雙出口合併肺動脈狹窄者,均應用右心室流出道重建術。在右心室流出道表面無冠狀動脈粗的分支橫跨者,做右心室流出道補片;有冠狀動脈粗支橫跨者,則做右心室到肺動脈心外管道。術終常規進行心腔內測壓,如右心室/左心室收縮壓比值>0.75,應重新體外循環轉流,更換較大的右心室流出道補片或右心室到肺動脈心外管道。
5.避免產生心臟傳導阻滯 在常見的主動脈下、肺動脈下以及靠近和遠離兩大動脈圍膜部室間隔缺損,其心臟傳導束位於缺損後下緣或離缺損邊緣較遠,危險區縫在三尖瓣隔瓣根部和缺損下緣的右心室面,可避免產生心臟傳導阻滯。但遠離兩大動脈小梁部室間隔缺損,其心臟傳導束位於缺損後上緣,應縫在三尖瓣根部和缺損後上緣右心室面,防止心臟傳導束的損傷。
6.大動脈調轉術 應適當遊離冠狀動脈和避免冠狀動脈移植時產生張力;必要時應用心包加以延長。在主動脈與肺動脈呈前後和並列關係,應做Lecompte操作,避免肺動脈瓣損傷和便於冠狀動脈移植。防止心室膨脹所產生的心肌缺血。
12 術後處理
右心室雙出口無肺動脈狹窄者,術後處理猶如單純室間隔缺損合併嚴重肺動脈高壓;合併肺動脈狹窄者則與法洛四聯症相似。但右心室雙出口心臟畸形複雜,心內修復時間長,以及很多病人在術前有明顯的右心室和(或)左心室肥厚,所以術後的主要問題是治療心室功能不全。術後常規應用持續靜脈滴注小劑量多巴胺和(或)多巴酚酊胺,心律慢者加用異丙基腎上腺素,以維持心排出量。在嬰幼兒合併肺動脈高壓者,術後早期應用鎮靜和麻醉藥物,高通氣量輔助呼吸產生呼吸性鹼中毒和持續靜脈滴注硝普鈉或前列腺E1減少肺血管阻力。有時需要延遲關胸促使心功能好轉和組織水腫減輕,達到挽救生命的目的。做心外管道和(或)心內管道者,術後抗凝1個月,以後終生服用阿司匹林。
13 併發症
1.低心排出量綜合徵 此綜合徵多發生在右心室雙出口合併肺動脈狹窄的病例,往往導致病人早期死亡。主要原因爲選擇手術方法不當、心內修復不完善而產生右心室和(或)左心室流出道阻塞和殘餘室內分流。其次爲左心室和肺動脈發育差,以及心肌保護不好和心肌缺血時間長等。大多數病例需要多巴胺等藥物治療和延長輔助呼吸時間等,少數則用主動脈內囊反搏和左心室輔助循環。
2.術後經超聲心動圖證實有明顯左心室或右心室流出道阻塞或室內大的左到右分流者,立即再次手術。
3.新生兒右心室雙出口肺動脈下室間隔缺損在大動脈調轉術後也可以產生冠狀動脈心肌缺血,術後避免產生高血壓和心臟膨脹。
4.晚期左心室功能不全,應用洋地黃和利尿藥等藥物治療;檢查有主動脈下狹窄者,應再次手術。有完全性房室傳導阻滯者,則安裝永久性心臟起搏器。