2 別名
自發性帕金森病的定向手術;震顫麻痹的定向手術;原發性帕金森病的定向手術;Lewy體帕金森病的定向手術;Stereotactic Operation for Parkinson's Disease;Stereotactic Operation for Idiopathic Parkinson Disease;Stereotactic Operation for;Lewy Body Parkinson Disease; Stereotactic Operation for Paralysis Agitans;Stereotactic Operation for Primary Parkinsonism
5 概述
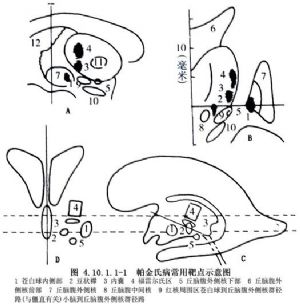
Spiegel等(1947年)首先用立體定向術毀損蒼白球治療帕金森病(PD)。其後發現毀損丘腦腹外側核(VL)對震顫等症狀能產生更好的療效,後者至今仍常選用。1992年Laitinen等應用現代立體定向技術重又採用蒼白球(PVP核)爲靶點進行手術,獲得了滿意效果,病人的主要症狀(震顫、肌強直、運動遲緩等)都能有所好轉,近年來獲得推廣。病理生理學的研究進展表明,在PD的發病機制中,蒼白球和丘腦底核是兩個重要環節,阻斷丘腦底核蒼白球通路或紋狀體蒼白球通路,可阻斷與PD發病相關的異常神經衝動。因此,認爲毀損竈做在蒼白球腹後部及丘腦底核更爲合理,尤其對僵直和運動障礙的改善有良好作用(圖4.10.1.1-1)。
6 適應症
帕金森病的定向手術適用於:
1.震顫、肌強直、運動遲緩等症狀明顯,已影響生活和工作能力的單側或雙側病變。
2.病程在1年以上,服藥無效或不能繼續接受藥物治療者。
3.65歲以下。但年齡並非決定因素,只要全身情況較好,高齡者亦可手術。
8 術前準備
1.手術前應注意全身的體檢,尤其注意有無心血管疾病,並做血、尿常規化驗和腦電圖、心電圖、肝功能檢查、胸部攝片等。
2.長期臥牀及行動困難的病人,應扶助下牀活動或進行力所能及的鍛鍊,以增強心功能。
5.剃髮,普魯卡因和碘過敏試驗。
10 手術步驟
10.1 1.安裝定向儀
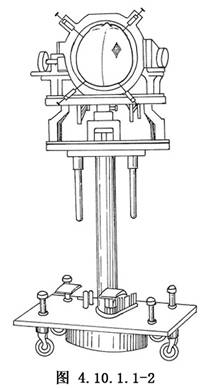
定向儀有多種,安裝時要嚴格按各種類型定向儀要求,力求標準。例如彬田定向儀,必須調整病人頭位,使框架兩側之耳塞對準外耳道,頭顱中線對準框架前後之中心孔(即儀器中線)。Leksell定向儀安裝時必須使框架矢狀中線與頭顱中線重合,框架的Y軸與G-I線平行,前後方向上頭顱位於框架中心,避免框架後仰,前傾或旋轉,儘可能消除定位誤差(圖4.10.1.1-2)。
10.2 2.頭皮切口及顱骨鑽孔
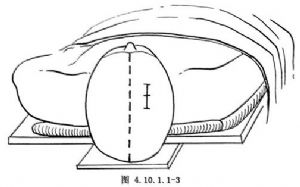
在冠狀縫之前,手術側中線旁2.5cm做3~4cm長的縱切口(圖4.10.1.1-3)。在切口中央做顱骨鑽孔,“十”字形切開硬腦膜,然後在皮質表面電凝一點,以備腦室穿刺及靶點穿刺之用。
10.3 3.腦室造影
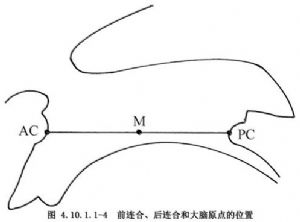
經顱骨鑽孔穿刺側腦室前角,行壓力充氣腦室造影或注入陽性造影劑8~10ml,隨即攝頭顱正側位片,顯示第三腦室、室間孔、導水管、松果體隱窩和前、後連合等定位標誌結構(圖4.10.1.1-4)。
10.4 4.靶點定位
按選擇的靶點,求出靶點座標數值。根據症狀選擇靶點:蒼白球內側部對僵直及運動遲緩有效,對震顫次之;丘腦腹外側覈對震顫及僵直有效,對運動遲緩效果不肯定。靶點位置:蒼白球內側部,X=18~20mm,Y=2mm,Z=4~6mm。丘腦腹中間核(Vim),X=14mm,Y=4~5mm,Z=0。用解剖學定位的數據找出靶點,再測量靶點到儀器原點或中心射線點的前後(Y軸)、上下(Z軸)和內外(X軸)距離,獲取靶點座標數值(圖4.10.1.1-5A、B)。

除傳統方法外,近年來還可採用MRI定位導向手術。由於高分辨率MRI和薄層掃描的應用,能清晰顯示AC、PC和基底節區腦深部結構的圖像,爲靶點的直接準確定位提供了條件。此種方法無造影痛苦,也比CT分辨率高,如有專用軟件配合,直接在顯示器上進行靶點定位和計算靶點座標,則更加省時和準確。
10.5 5.導向穿刺
按靶點座標數據調整定向儀的三個座標軸,即向側方、前後、上下移動儀器座標原點。經過調整之後,座標原點便與靶點相重合。這樣,便可通過弓形架球面上設置的手術器械運載裝置(或針座)進行導向穿刺,由任一點進針,都能準確地到達靶點(圖4.10.1.1-6)。

10.6 6.對靶點位置的核對和鑑定
將腦針或電極穿刺達靶點後,進行神經、精神功能檢查,電刺激試驗或攝頭顱正側位片,以觀察電極或操作器的位置是否正確。
10.7 7.毀損靶結構
證明穿刺無誤,便可製作腦毀損竈。目前國內多采用射頻溫控定量破壞法。選75℃凝固80s,必要時可延長凝固時間或適當調整針尖位置。例如毀損VL核時,以震顫爲主的病人靶點可稍偏後,以肌強直爲主者稍偏前,破壞偏內側時對上肢有效,偏外側時對下肢有效。達到對側肢體震顫消失,動作的靈活度明顯改善。毀損竈大小爲6~9mm(圖4.10.1.1-7)。

10.8 8.縫合頭皮切口
11 術中注意要點
1.病人的頭部固定在儀器框架內,這是本手術的第一個關鍵步驟,應嚴格按規定與要求進行。特別要注意頭架基準面與AC-PC線平行;頭架正中矢狀面儘可能與頭顱中線重合。病人震顫劇烈或頭頸部過於僵直影響頭位及固定時,可應用適量短效鎮靜藥物,使震顫與僵直暫時緩解,以利手術操作。
2.靶點的定位主要靠顯示腦室影像來確定。做好造影攝片,使造影反應小,第三腦室及前、後聯合等標誌結構顯影清晰,是本手術的又一關鍵步驟。造影劑要與腦脊液充分混勻,如顯影不佳,應重複注藥及攝片。
3.在確定靶點位置時,應考慮有無腦室擴大及個體差異的可能。Fager(1965)提出,如AC-PC線在24~26mm之間,則丘腦腹外側核的位置應在前聯合後16mm,如線長>26mm,則其位置應向後移動1~2mm;在正位片上,如第三腦室大小正常,則靶點距中線10mm,如第三腦室擴大,則應距中線12~13mm。在定位時最好配合電生理學方法(如電刺激試驗)或其他覈對電極位置的方法進行監護,以彌補解剖定位的不足。
4.在製作毀損竈過程中,密切注意和觀察病人的反應和臨牀效果,對爭取滿意療效與防止併發症至關重要。術中最好不用或少用鎮靜藥物,以保持病人高度清醒和合作。如症狀不緩解或出現併發症,說明定位有偏差,應立即停止毀損。對術中出現意識混亂不能配合的病人,也應終止手術。
12 術後處理
1.測量脈搏、呼吸、血壓及體溫每2小時1次,並注意神志、瞳孔及一般情況,直至情況穩定爲止。
5.運動障礙較重的病人每2小時協助翻身1次。
13 併發症
由於立體定向術、神經影像學等高新技術和先進設備的出現及應用,現代立體定向術已有了飛速發展,進入了一個定位更準確、創傷更小、效果更好的新時代。手術併發症已較過去大爲減少,主要有以下幾類。
1.運動障礙 偶見偏癱、平衡障礙、多動症等,多因定位誤差、血管損傷、血栓和水腫等累及內囊、小腦-皮質通路、丘腦底核等所致。運動障礙多爲暫時性,但少數可長期存在。
2.言語障礙 包括音量減小、構音障礙和失語症三種形式。一般見於雙側手術和優勢半球手術,多爲暫時性。與言語功能有關的部分位於優勢半球丘腦的外後上部,手術時可在病人連續計數或連續命名時進行電刺激,如出現計數或命名中斷,提示該部位與言語功能有關,必須將毀損區向前下方移動。
3.精神障礙 多爲暫時性。優勢半球的手術,對計數、造句等口語功能影響較多,近事記憶障礙也比較多見;非優勢半球的手術,對構圖、造型等空間形像功能影響較多。雙側VL的內側部分毀損後可產生失眠。據報道丘腦背內核與近事記憶有關,將毀損竈置於偏低的位置,可減少近事記憶障礙的發生。
4.腦內出血 可因穿刺時直接損傷血管或毀損竈局部出血(繼發於電凝、冷凍或機械切割等損傷之後)。動脈硬化、高血壓等全身性因素是引起出血的誘發因素。出血多呈急性,有時呈亞急性或慢性過程。病人術後逐漸出現偏癱,意識不清及顱內壓增高,病情呈進行性惡化,應考慮出血可能。CT檢查可迅速確診。惟一的救治是及時開顱手術處理。