6 概述
感染引起的葡萄膜炎稱爲眼內炎。外傷性眼內炎是在眼球壁出現破口後,微生物侵入眼內繁殖而發生的。最常見的致病微生物是細菌,病程可表現爲急性、亞急性或慢性。外傷性眼內炎約佔所有眼內炎病例的20~30%,爲眼內炎的第二種最常見的原因。在眼球穿通傷後的發生率,低者爲2%,高的達到7.4%以上。眼內有異物存留發生眼內炎的危險是無眼內異物的2倍。兒童玩弄一次性注射器誤傷眼球,也是一種常見的原因。
感染微生物的種類及其致病力是決定感染發作和疾病預後的主要因素。大約60~80%的病例是由革蘭陽性菌引起的,10~15%是革蘭陰性菌。外傷眼常見的致病微生物是革蘭陽性桿菌,預後很差。在Brinton等報道的一組外傷性眼內炎中,表皮葡萄球菌最常見,其次爲金黃色葡萄球菌、鏈球菌和桿菌。在其他病例組中,也查到真菌。在革蘭陽性菌中,細菌毒力和對眼的破壞作用有較大差別。表皮葡萄球菌屬凝固酶陰性葡萄球菌,在醫院感染的病例中多見,臨牀預後較好。金黃色葡萄球菌(S.aureus)爲凝固酶陽性,毒力較大,預後相對較差。芽胞桿菌(Bacillus spp.)是一類需氧的、產生芽胞的桿菌,近年逐漸成爲外傷後眼內炎中最常見的細菌之一,它們引起的感染發病很快,常在角膜形成特徵性的環形膿腫或潰瘍,並伴有全身發熱和白細胞增多症,容易發展成全眼炎,幾乎總是造成視力完全喪失。真菌感染大約佔所有感染性病例的10~15%。已報道的真菌種類有念珠菌(candida)、鐮刀菌(fusarium)、曲黴菌(aspergillus)、淡紫擬青黴菌(paeciloneces lilacinum)等,主要見於外傷後或內源性感染。典型的真菌性眼內炎發病慢、病程長,早期可能無明顯症狀,以後逐漸出現玻璃體渾濁或膿腫。
6.1 眼內炎的病理研究
近年對眼內炎的病理研究主要是實驗性的。向動物眼內注入細菌後,病理檢查發現,24h內在眼內各層組織都有大量的嗜中性白細胞浸潤,在48h有明顯的光感受器細胞變性。對多數菌種,注入後24~48h眼內的細菌數量最多,此後數量自動減少,而72h以後培養即爲陰性。但是,病理改變繼續向壞的方向發展,組織的損傷仍在繼續。在表皮葡萄球菌引起的眼內炎,病情改變與細菌數量有關。少量的細菌僅引起輕度的改變,發展緩慢,其中一些眼有自愈傾向。細菌數量多時才引起較嚴重的感染。但無論細菌的數量多少,在4d時玻璃體內均無菌。這些結果表明,炎症的繼續發展並不取決於感染源的繼續存在。在細菌內毒素及其他毒性產物的作用下,已經激發起的炎症仍能按炎症的發展過程繼續進行並惡化。用金黃色葡萄球菌引起兔眼的眼內炎,未經治療者均喪失了眼球。還有實驗證實,完整的晶狀體囊能阻止感染從前房向玻璃體腔擴散。
6.2 外傷性眼內炎的臨牀表現
外傷性眼內炎的臨牀表現,隨感染發作的快慢和程度有不同。一般情況下,病人覺傷眼疼痛明顯加重,結膜水腫、充血,結膜囊的黃色分泌物增多。可有明顯的眼瞼水腫,不易睜開。角膜有不同程度的水腫,KP,傷口可能會裂開,嚴重者有分泌物從傷口流出。前房內蛋白及細胞增多,下部常有積膿,有時前房積膿混有血液。極重時,前房內出現血性滲出物,角膜變白。玻璃體內有大量細胞碎片,局部有白色的團狀或成層的渾濁。眼壓可能降低,但也可爲正常或偏高。瞳孔縮小,眼底難以檢查。視網膜血管炎屬於感染早期的表現,在多數病例看不清楚。通常眼底僅有紅光反射或完全無紅光反射。由表皮葡萄球菌或其他凝固酶陰性菌引起者,臨牀發作可在傷後幾天,表現較輕。
6.3 外傷性眼內炎的早期診斷
早期診斷比較困難,因爲病人很難確定疼痛是由於原來的穿通傷或是由於感染引起,而且外傷性的眼內炎症也已存在。對有明顯危險因素的病例,如銳器穿通傷、球內異物應列爲高度懷疑的對象,密切觀察。而頓挫傷引起的眼球破裂則較少有眼內感染的可能性。要根據臨牀表現初步診斷或列入可疑診斷,注意眼內的炎症表現已超出了外傷性炎症的程度。如發現前房內或玻璃體中有絨球樣渾濁,此爲真菌感染的特徵。
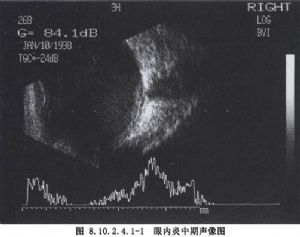
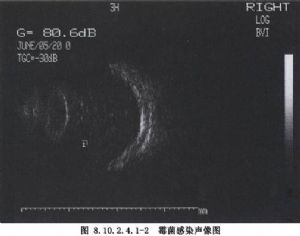
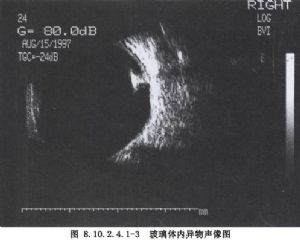
經標準化的超聲檢查,對確定感染的程度和範圍有一定價值。病人因疼痛、眼瞼腫脹不能睜眼,可閉眼,將超聲探頭置於眼瞼上。這樣雖然會減弱分辨能力,但仍可得到較多的信息。A超掃描,中度的眼內炎通常顯示爲玻璃體內有一連串的低幅度小尖波;B超顯示爲彌散的細亮點。如果感染病竈在前部,後面仍有渾濁點,一般前部的渾濁要緻密些。如果整個玻璃體腔受累,則在玻璃體內有比較均一的渾濁點。如果在感染前不存在玻璃體後脫離,由於感染時玻璃體後皮層與視網膜產生炎性粘連,玻璃體後層仍會保持附着。還可看到視網膜脈絡膜瀰漫性增厚,滲出性或牽拉性視網膜脫離。在某些情況下,需要鑑別玻璃體渾濁是由於感染還是積血,尤其是臨牀表現不能肯定有炎症時。主要的鑑別點在於,玻璃體積血比眼內炎更常見有較廣泛的玻璃體後脫離。由於重力作用,玻璃體出血時常在下方有玻璃體膜形成。如果玻璃體內有明顯均一的炎症,一般看不到這些情況。
ERG檢查對傷眼視網膜功能評價也是重要的。由於疼痛和眼瞼腫脹,不能應用角膜接觸電極,但可用線形或皮膚電極以及明亮的閃光刺激得到。使用的亮度可達到正常閃光刺激的10萬倍,足以使光線刺激透過眼瞼。如果此時存在ERG,可以確定有一定的視網膜功能;無反應則是壞兆頭,但不能證實沒有視網膜功能,因爲穿通傷後的玻璃體積血或渾濁使介質密度增大。
6.4 外傷性眼內炎的治療
在炎症明顯的病例,應進行玻璃體注藥或藥物灌注(玻璃體切除術中)。因爲,靜脈、口服或局部用藥都不能在玻璃體內達到有效的濃度。雖然對預防性玻璃體內注藥還有不同意見,但對有危險因素的傷眼進行玻璃體注藥是可以肯定的。對可疑病例或預防性用藥,可試用以下療法:①結膜下注藥:硫酸慶大黴黴素40mg,1~2/d;頭孢唑啉鈉100mg,1~2/d;硫酸氯林可黴素34mg,1~2/d(如有球內異物時用)。②點眼藥:慶大黴黴素10~20mg/ml,頭孢唑啉50mg/ml,每日40次。③靜脈點滴慶大黴黴素80mg/8h;頭孢唑啉鈉1.5g/6h。④玻璃體注藥:慶大黴黴素0.1mg,頭孢唑啉鈉2.5mg。⑤除抗生素以外,激素也是重要的,能抑制和減輕炎症和機化。可用潑尼松80mg/d,也可做結膜下注射。
應用玻璃體手術處理眼內炎有不少優點,可以取得較多樣本做細菌培養;切除感染的玻璃體,不僅能減少或清除微生物,而且可以清除毒素,減少毒性產物對眼內組織的損害;可以很快清除渾濁的介質,較快地恢複視功能,而在一般處理的病例,即使眼內感染得到控制,眼內介質變得透明也需要很長時間;在無晶狀體眼,前、後房的直接交通能加快炎性產物的排出,因爲通常前房的排出要比後房和玻璃體內快得多;可向玻璃體內灌注藥物,藥物的擴散也快得多。手術的時機與細菌的種類、毒力和數量有關,一般應及早手術。