7 概述
7.1 本手術的優點與缺點
(1)優點:①進入迷路下和顳骨尖部的通道寬,並暴露頸內動脈的全部巖骨內的行程;②對面神經進行改道,有利於開闊進路和可能保留面神經功能;③便於控制靜脈竇的出血;④可能達到一期傷口癒合,避免感染的危險。
(2)缺點:中耳腔消失,導致永久性傳音性聾。由於面神經改道,引起神經缺血,可發生暫時性面癱或面肌無力。
7.2 手術特點
(1)面神經永久性前移。
(2)顴弓移位。
(3)鼓室腔消失和咽鼓管永久性堵塞。
9 禁忌症
1.腫瘤侵入顱內>2cm,侵壓腦幹等重要部位,無良好手術條件者,血源不足時。
2.侵入顱內腫瘤,經放療後,快速發展者。
3.全身情況不能耐受長時間手術,或年齡過大者(>70歲)。
4.估計出現術後併發症並無搶救條件者。
10 相關解剖
頸靜脈球體瘤(glomus jugulare tumors)也稱爲非嗜鉻性副神經節瘤(nonchromaffin paraganglioma)或化學受體瘤(receptoma)和鼓室體瘤(tympanic body tumor)等。頸靜脈體是和頸動脈體或主動脈體相同的微小組織結構,約爲0.5mm×0.5mm×0.25mm大小,呈扁平或卵圓形,常爲1個,偶有2個以上,多長在頸靜脈球外膜處,或沿舌咽神經和迷走神經耳支至鼓室或在中耳鼓岬黏膜和骨質。其功能與動脈體相似,對氧和二氧化碳分壓有靈敏的感受作用。也可能與某種內分泌有關。
腫瘤生長主要是按解剖通道擴張,如頸靜脈孔、外耳道等,也可侵入哈弗骨管破壞骨質和壓迫鄰近組織、神經等。生長速度可快可慢。腫瘤似血管性肉芽組織,無明顯包膜,略呈結節狀或分葉狀,腫瘤血管極豐富,血管壁無收縮功能,觸之極易出血。
頸靜脈球體瘤臨牀上分爲鼓室體瘤和頸靜脈球體瘤兩類,腫瘤初期症狀不同,但腫瘤擴大後二者在臨牀上不易區別(圖9.3.5.2.2-0-1~9.3.5.2.2-0-4)。




本病多見於中年女性,女男之比爲5∶1。主要症狀爲單側搏動性耳鳴,壓迫頸總動脈耳鳴可消失,傳音性聾。如腫瘤長到外耳道可有出血,迷路受侵可出現眩暈,侵犯到神經可出現周圍性面癱,第Ⅸ、Ⅹ、Ⅺ、Ⅻ腦神經癱瘓和Horner綜合徵。
診斷除臨牀表現外,須行X線平片、斷層、CT、MRI及血管造影(最好行數字減影血管造影檢查),確定腫瘤部位、大小、血供等情況。
Fisch(1979)把發生在顳骨內的球體瘤按CT檢查所見及術時發現分爲4期:A期——侷限於中耳腔;B期——侷限於鼓室乳突區,無骨質破壞;C期——腫瘤侵犯迷路下區和巖錐(C1爲腫瘤侵犯頸靜脈孔骨質和頸靜脈球爲主,頸內動脈管只有輕度受侵;C2以迷路和頸動脈管垂直段的破壞爲主;C3有迷路下區、巖錐和頸動脈管水平段的破壞);D期——腫瘤侵犯顱內(D1表示侵入顱內部分的直徑<2cm,可一次性切除,D2的直徑>2cm,可分二期切除,D3爲腫瘤已不能手術)。C期指腫瘤仍在腦膜外,而D期是指侵入腦膜內的腫瘤。
本病治療以手術爲主,手術應以腫瘤全部切除爲原則。根據腫瘤部位與擴展的範圍,採取不同的手術方法。A和B期腫瘤應用鼓室成形技術和保護中耳功能,C1~3腫瘤切除要進行面神經鼓室段向前移位方法。
1.鼓室切開術(tympanotomy),方法與“鼓室探查術”相同。作外耳道內半圓形切口,剝離外耳道皮瓣,掀起鼓環,暴露鼓室,切除腫瘤(A期)。
2.下鼓室切開術(hypotympanotomy),方法同上,同時去除鼓溝下骨質,暴露下鼓室(A期)。
3.乳突根治性鑿除術 與“乳突根治術”基本相同,注意保護面神經(B期)。
4.顳骨部分或全部切除術 與“次全顳骨切除術”和“全顳骨切除術”節基本類似(C和D期)。由於腫瘤大,已侵入頸靜脈孔、巖錐或顱內,採取暴露頸靜脈孔和巖錐的顳下窩進路手術。
11 術前準備
1.詳細瞭解病情,有典型的症狀和體徵。
2.行X線平片、斷層片、CT檢查、MRI檢查、數字減影血管造影,確定腫瘤部位、大小、侵犯與破壞範圍以及血供情況。
3.與手術科室成員和上臺護士、血庫有關人員、麻醉師等共同會診,討論手術步驟、麻醉與復甦、輸血與血源準備、上臺手術成員班子、指揮、供應保障等有關完成手術的一切問題。
5.頸動脈壓迫訓練1個半月,至每次壓迫半小時無不良反應時止。
6.術前3d應用抗生素。
7.根據不同情況備血2000~10000ml。
8.術前1d頭髮剃光,局部消毒包紮。
13 手術步驟
1.切口
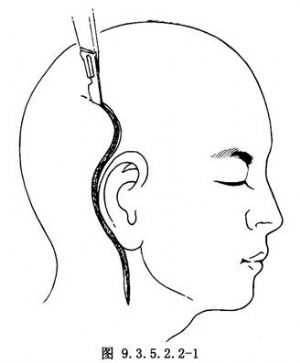
耳後頭頸聯合大S形切口,上起耳廓尖上5cm的顳部,下至頸部舌骨平面(圖9.3.5.2.2-1)。
2.皮瓣
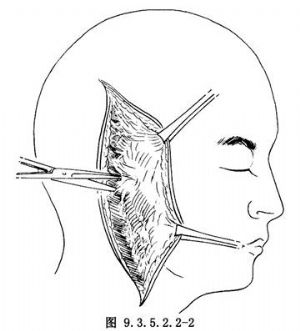
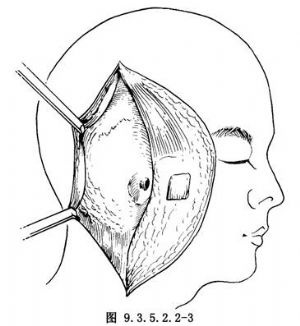
在顳肌表面向前翻起皮瓣。乳突表面切出一肌肉骨膜瓣,在該瓣內側將外耳道完全橫斷,將肌肉骨膜瓣前翻並移入外耳道之後,封閉外耳道的內側端,使外耳道成爲一個盲管(圖9.3.5.2.2-2,9.3.5.2.2-3)。
沿頸部切口的胸鎖乳突肌前緣將分出的頸外靜脈先結紮切斷,然後向頸深處找到頸動脈鞘,分出頸總動脈、頸外與頸內動脈和頸內靜脈,分出第Ⅸ、Ⅹ、Ⅺ和Ⅻ腦神經,分出腮腺後葉的同時分出面神經莖乳孔至腮腺段,結紮頸外動脈(在甲狀腺上動脈上結紮)及其以上分支,切斷胸鎖乳突肌及二腹肌。保護好大血管及腦神經(圖9.3.5.2.2-4)。

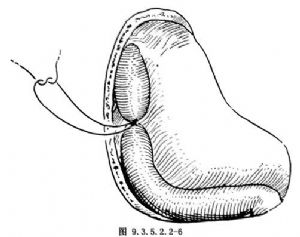
4.電鑽磨去乳突外壁骨質,乳突腔輪廓化,清楚看到外半規管和後半規管、乙狀竇前壁和面神經鼓室和乳突段骨管,從膝神經節至莖乳孔去除面神經骨管的1/2周徑,顯露面神經,同時明確腫瘤範圍,再去除乙狀竇骨板至暴露腦膜2~3mm,將腦膜切開一小口,結紮乙狀竇,同時取出聽小骨(圖9.3.5.2.2-5,9.3.5.2.2-6)。

5.面神經移位和結紮頸內靜脈;在前鼓室與顴弓根處磨出一條骨槽,將面神經遊離向前移入骨槽內。結紮頸內靜脈後,剖開頸靜脈確定腫瘤範圍。同時用電鑽小心打開頸內動脈管並加以保護(圖9.3.5.2.2-7)。

6.去除腫瘤 去除腫瘤前儘量避免觸動它,否則會引起嚴重出血。確定腫瘤範圍後,電凝腫物並切除腫瘤,連同部分頸靜脈球一同去除,巖骨面用鑽石鑽磨光,露出正常骨質。巖下竇口用肌肉塊填塞止血,在去除腫瘤過程中要保護好頸內動脈,切勿損傷,腦神經也要加以保護(圖9.3.5.2.2-8)。

7.去除侵入顱內的腫瘤 如腫瘤侵入顱內應去除乙狀竇部分和巖錐部分,同時去除與腫瘤粘連的腦膜,去除後須行硬腦膜縫合和修補術,術腔用顳肌瓣與胸鎖乳突肌瓣填充縫合(圖9.3.5.2.2-9)。在術中如面神經被腫瘤包圍,無法分離出面神經,應與腫瘤一併去除,有條件者應行面神經移植術,無條件者可行舌下神經近側端與面神經遠側端吻合術。

8.縫合切口 分層縫合皮下組織與皮膚,術腔放置硅膠管引流條,加壓包紮(圖9.3.5.2.2-10)。

14 術中注意要點
1.首先去除乳突外壁,確定腫瘤範圍,在腫瘤周邊去除骨質,以留有足夠範圍處理腫瘤。
2.爲了保護頸內動脈,首先要用鑽石鑽頭磨除骨管,遊離頸內動脈,並加以保護,切勿損傷。如腫瘤與頸內動脈粘連過緊,可殘留腫瘤於血管壁上,用雙極電凝處理。
3.術中儘量保留硬腦膜,如有破損或缺損,應認真修補,避免腦脊液漏。
4.對靠近腦幹的腫瘤,分離時應特別小心,危險的動作均要在顯微鏡下細心認真操作,否則會發生意外情況。
5.應先結紮乙狀竇後再結紮頸內靜脈乙狀竇部,步驟不能顛倒,否則會造成結紮困難。
6.未結紮頸內靜脈時不能用肌塊或明膠海綿填塞巖下竇,否則會發生腦或肺等重要臟器組織的栓塞,引起極其嚴重後果。