6 概述
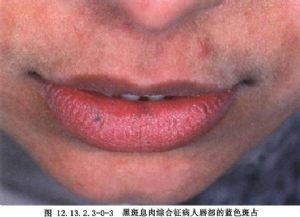
大腸全切除迴腸造口術用於大腸息肉病的手術治療。 大腸息肉病是常染色體顯性遺傳性家族性疾病,多在青少年期間發病,但也有在嬰幼兒期間發病的報道。根據本病臨牀及病理特點分爲3型:①結腸多發性息肉症:息肉的分佈從回盲部至直腸佈滿整個結腸,甚至可累及迴腸末端,偶見胃及小腸散在數個息肉。息肉的病理性質爲腺瘤,有高度惡性變傾向。②黑色素斑點-胃腸道多發性息肉綜合徵(Pentz-Jeghers綜合徵):較少見,特點是口脣、頰黏膜、四周皮膚出現特殊的黑色素斑點,伴之以胃腸道多發息肉,以小腸息肉爲多見。也是常染色體顯性遺傳,其惡性變傾向較前一種類型低。③Gardner綜合徵:也是一種家族性結腸多發息肉病,伴發骨瘤及軟組織腫瘤(圖12.13.2.3-0-1~12.13.2.3-0-3)。
鑑於大腸息肉病的特點,息肉瀰漫整個結腸,且有高度惡變傾向,故一旦明確診斷,應施行手術治療。根據病變的分佈不同,可採用全結腸切除、迴腸直腸吻合術,或全結腸切除、迴腸肛管吻合術,或全結腸切除、迴腸永久性造口術等。
病情轉重時,大腸全切除迴腸造口術可分兩期進行,第一期僅做迴腸造口,待病兒一般情況好轉後再切除大腸。兩期手術的間歇期則根據病兒的病情決定,可在數週內或數月內進行。


7 適應症
大腸全切除迴腸造口術適用於:
1.凡結腸息肉病兒的直腸內息肉較少,息肉間有正常腸黏膜組織,息肉無惡性變。病兒家長可與醫師密切配合,定期檢查,如發現直腸息肉後能及時行電灼切除者,可選擇大腸全切除迴腸直腸吻合術。
2.直腸及結腸內息肉密佈,息肉間腸黏膜有增殖性病變,可能癌變或息肉已有癌變,而病兒家長不願接受永久性迴腸造口術時,可選擇大腸全切除迴腸肛管吻合術。
3.整個大腸滿布息肉,病理檢查已有惡性變者,可行大腸全切除迴腸造口術。
10 手術步驟
大腸全切除術方法同大腸次全切除、迴腸-乙狀結腸(或直腸)吻合術;末端迴腸造口方法如下。
10.1 1.第一期迴腸造口術
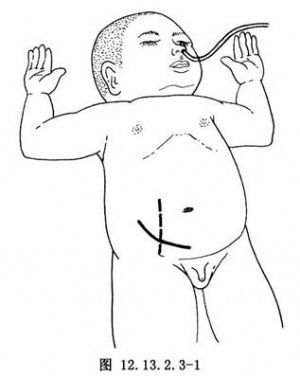
(1)切口:下腹部弧形切口或右下腹腹直肌切口(圖12.13.2.3-1)。
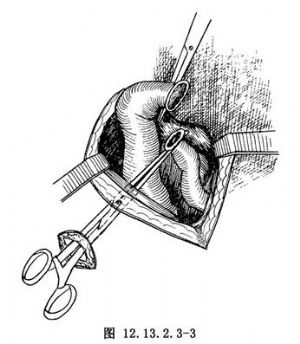
(2)將末端迴腸距迴盲瓣10cm處提出於切口外,分離對應的腸繫膜,切斷結紮腸繫膜血管直達系膜根部。注意保留腸管兩端的血運(圖12.13.2.3-2)。

以Kocher鉗鉗夾腸管兩端,切斷腸管,殘端以乙醇紗球擦拭,遠端腸管做兩層荷包縫合,將腸管封閉後置入腹腔。在腹直肌外緣處做一斜切口長2~3cm,切開腹外斜肌腱膜,切斷腹內斜肌及腹橫肌,切開腹膜。將近端腸管提出於切口外約4cm長。將腸管漿肌層與腹膜、筋膜、皮膚分層間斷縫合,以防造口腸管回縮,或其他腸管經此切口疝出。
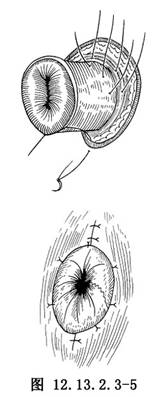
造口暫時予以封閉,術後48~72h再予開放,以減少對切口的污染。但一些作者主張造口可在術中開放,除可減輕迴腸內壓外,新成形的造口外形好、癒合快、局部瘢痕組織少,可減少造口的併發症(圖12.13.2.3-3~12.13.2.3-5)。

10.2 2.第二期大腸全切除術
(1)切口:自臍上3cm處向下做下腹部正中切口,達恥骨聯合。或行臍上橫切口(圖12.13.2.3-6)。

進入腹腔後,仔細探查結腸病變的情況,一般在術前已做過纖維結腸鏡檢,對結腸息肉的分佈已有所瞭解,主要是探查迴腸末端受累的情況,以決定切除小腸的範圍。
(2)切開升結腸外側腹膜,輕輕分離結腸後疏鬆結締組織,妥善保護右側輸尿管。結紮切斷胃結腸網膜,分離橫結腸右曲及左曲,然後切開降結腸外側腹膜,將升結腸和降結腸推向中線(圖12.13.2.3-7A~C)先後處理右結腸動脈、中結腸動脈及左結腸動脈、乙狀結腸動脈,保留直腸上動脈,將結腸系膜切除。結腸切斷的部位應根據息肉分佈來決定。切斷結腸之前,兩端安放腸鉗,以防腸內糞便外溢。



(3)迴腸乙狀結腸吻合:將病變的迴腸末端及升結腸、橫結腸,降結腸及乙狀結腸的一部分切除後,將迴腸斷端與乙狀結腸斷端靠攏,兩端各縫一根牽引線,前後壁均以2-0絲線做間斷縫合兩層,內層以絲線做間斷全層縫合,可先從後壁開始,外層做漿肌層縫合。吻合後用手指檢查吻合口大小和是否通暢,注意腸壁血運。
將保留的結腸系膜與側腹膜間斷縫合,以遮蓋後腹壁的裸面。仔細止血(圖12.13.2.3-8)。

11 術中注意要點
1.大腸切除術手術創傷較大,術中應密切觀察血壓、脈搏的變化,預防休克發生。準確計算出血量,及時予以補充。
2.結腸多發性息肉腸壁常合併潰瘍、出血、水腫和炎症,故在手術操作中手法應輕柔、防止腸管破裂污染手術野。
3.做腸吻合時,應保證吻合部腸管血運良好,同時做迴腸拖出吻合時,迴腸系膜應有足夠的長度,防止張力過大影響吻合口癒合而發生腸管回縮。
13 併發症
13.1 1.吻合口癒合欠佳而發生破裂
迴腸回縮引起盆腔及腹腔感染,導致吻合口破裂的原因:①吻合部腸管血運不良;②系膜遊離的過短,拖出後張力不大;③縫合不嚴密。發生吻合口破裂後應立即做迴腸造口術及盆腔引流。
13.2 2.腹瀉及稀便
大腸的功能之一爲吸收糞便中的水分,大腸切除後病兒立即出現稀便,有時次數頗多,由於護理不當而發生肛門周圍皮膚糜爛、潰瘍,嚴重影響病兒的正常生活,給病兒造成很大痛苦。出現上述症狀後,可口服固澀劑,抑制小腸蠕動,大部分病兒於3個月至半年後均能逐漸適應。爲了防止大腸切除後出現腹瀉及稀便,有的作者將拖出的迴腸末端10cm向上反轉折疊,摺疊部與肛管吻合或經直腸肌鞘內拖出,摺疊的腸管可用吻合器縱形吻合後切開,或用鉗夾貫通,這樣就增加了新形成的“直腸”口徑,增加了吸收水分的腸管面積,對防止術後腹瀉有一定的幫助。
13.3 3.肛門部分失禁
發生的原因主要爲破壞了正常排便反射。在盆腔的廣泛解剖使肛門外括約肌功能減退,病兒缺乏排便感覺,往往出現大便已排出肛門後始引起外括約肌收縮的情況,加之糞便稀,故難以控制。
13.4 4.盆腔感染
術前洗腸及腸道準備不滿意,術中操作不注意保護腹腔,造成糞便污染手術野,或在操作中結腸破裂,均爲常見的原因。有時在手術中止血不徹底,術後盆腔殘留血塊,也是造成盆腔感染的原因之一。術中要徹底沖洗盆腔,術後盆腔放置引流管,爲預防感染應用抗生素。
13.5 5.水電解質平衡失調
結腸切除後影響水分的吸收,因而損失了大量的水分及電解質,數週乃至數月後病兒可逐漸適應和恢復。故在術後早期應注意補充水及電解質,防止紊亂。妥善保護肛周皮膚,防止糜爛。