4 別名
胸穿刺術;pleuracentesis;pleurocentesis;thoracentesis;thoracocentesis
5 ICD編碼:34.9101
5.1 分類
5.2 概述
5.3 適應症
胸腔穿刺術適用於:
1.有胸腔積液者,爲明確其積液的性質或抽出胸腔積液以便了解肺部情況。
2.通過抽氣、抽液、胸腔減壓治療單側或雙側氣胸、血胸或血氣胸。
5.4 術前準備
1.穿刺點的選擇與定位 若是胸腔抽氣,則多選在鎖骨中線第2前肋間,若是抽液則多選在肩胛後線、腋後線或腋中線第7、8肋間。若爲包裹積液或少量積液穿刺,則要依據胸透或超聲定位。
5.5 麻醉和體位
1.麻醉 皮膚消毒,鋪單後,用1%~2%的利多卡因或普魯卡因,先在穿刺點處做一皮丘,然後將麻藥向胸壁深層浸潤至壁層胸膜,待注射器回抽出氣體或液體證實已進入胸腔後拔出麻醉針頭。
5.6 手術步驟
1.用18號針頭將皮膚穿一孔,然後換爲胸腔穿刺針從皮膚穿刺孔進入,針頭應沿着肋間隙的下部,下一肋骨的上緣進入胸腔。這樣既可避免損傷肋間血管,又可作爲進入胸膜腔的標誌,避免進針過深而傷及肺組織。有經驗的醫師在針頭刺入胸膜腔時能有落空感,表明針頭已進入胸腔(圖5.1.1-1)。

2.當術者調整好針頭位置,可以順利抽出氣體或液體後,即由助手用血管鉗在皮膚表面處將穿刺針固定,避免針頭移位。穿刺針通過10cm長的乳膠管與一個30ml或50ml的注射針管連接。待注射針管抽滿時,由助手用另一把血管鉗夾閉乳膠管,取下注射針管排除氣體或液體,如此可以避免空氣進入胸腔。然後注射針管再連接乳膠管繼續抽吸。
5.7 術中注意要點
1.在穿刺過程中應嚴密觀察患者的呼吸及脈搏狀況,個別患者有暈針或暈厥時應立即停止操作,對患者進行相應的處理。
2.穿刺針進入胸腔不宜過深,以免損傷肺組織,一般以針頭進入胸腔0.5~1.0cm爲宜。在抽吸過程中,如患者突然咳嗽,應將針頭迅速退到胸壁內,待患者咳嗽停止後再進針抽吸。
3.每次穿刺原則上以抽盡爲宜,但對大量胸腔積液,第一次抽液一般不超過1000ml,以後每次抽液不超過1500ml。若因氣胸或積液使肺臟長期受壓,抽吸時速度不要過快,以免復張性肺水腫發生,當患者主訴胸悶難受時則應停止操作。
6 ICD編碼:34.9102
6.1 分類
6.2 關於原發自發性氣胸
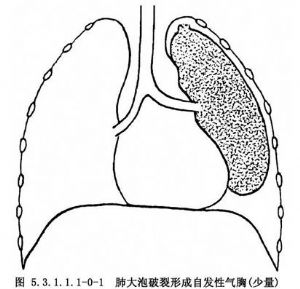
原發自發性氣胸起因於胸膜下的肺大泡破裂,常位於肺尖,患者多爲瘦長體型。Withers等對一批新兵調查發現,發生氣胸者的平均身高和體重普遍比其他新兵高5cm和輕11kg(25磅)。肺尖部肺泡承受的平均張力較大,從而導致胸膜下肺大泡形成。吸菸者容易發生原發自發性氣胸。亦有報道證明,原發自發性氣胸有家族性傾向,HLA單純型A2、B40者更容易發生氣胸。在正常情況下,肺靜息功能殘氣量(FRC)佔肺活量的36%,壓力總是比胸膜腔高,如果肺泡和胸膜腔之間發生交通,氣體將從肺泡進入胸膜腔,壓力梯度消失則氣體交通停止。健康人能較好地耐受肺活量降低,如肺功能在氣胸之前已遭到損害,肺活量的降低則可能導致肺泡換氣不足和呼吸性酸中毒等。動物研究表明,氣胸時,肺灌注沒有相應改變,但同側肺通氣減少導致氣胸側通氣/血流灌注比例降低。由氣胸引起的PaO2平均水平從12.8kPa(96mmHg)降到6.8kPa(51mmHg),肺膨脹後PaO2可立即恢復到原來水平;但在人類,PaO2恢復則需要較長時間,通常需30~90min。氣胸消失後肺內分流改變的速度亦與氣胸病程長短有關(圖5.3.1.1.1-0-1,5.3.1.1.1-0-2)。

原發自發性氣胸的主要症狀是胸痛和呼吸困難。二者兼有者約佔64%,既無胸痛也無呼吸困難者較少見。有報道自發性氣胸併發Horner綜合徵,系縱隔移位,交感神經受牽拉而引起。原發自發性氣胸通常發生於休息時,有文獻報道285例氣胸,在緊張鍛鍊中發病者僅佔24例。氣胸時間過長,肺膨脹時復張性肺水腫發病率將有所升高。
原發自發性氣胸患者的生命體徵一般正常,但可有心動過速。胸部體徵可見氣胸側胸廓飽滿並在呼吸週期中活動減弱,觸診無震顫,叩診反響增強,呼吸音減弱或消失,氣管可能向對側移位;右側氣胸者,可有肝臟下界下移;胸部X線檢查可以確診,10%~20%的病例同時伴有胸腔積液;部分患者心電圖檢查發現額面QRS電軸右移,胸前導聯R波電壓減低,T波倒置,有時會誤診爲急性心內膜下心肌梗死。如果脈率超過130/min或出現低血壓、發紺,應懷疑已有張力性氣胸(圖5.3.1.1.1-0-3)。

原發自發性氣胸容易復發。Gobbel等在一組119例自發性氣胸6年隨訪發現,初次氣胸時沒有進行胸腔閉式引流的110例,有57例(52%)同側復發;第2次、第3次氣胸均未行胸腔閉式引流者,其複發率分別爲62%和83%;復發的平均間隔時間約爲7個月。許多化學性材料,包括:奎納克林、滑石粉、高滲葡萄糖液和四環素等,在初次氣胸時注入胸膜腔,以期產生胸膜粘連和預防復發似乎有效。關於滑石粉是否會導致胸膜或肺部腫瘤發生,英國胸科協會曾觀察了210例於14~40年前用加碘的滑石粉進行胸膜固定者,未發現間皮瘤和肺部腫瘤發病率有所增加。
大多數原發自發性氣胸初次處理中採用胸腔閉式引流術;初次氣胸給予胸膜腔內注入化學性致粘連的藥物,如:四環素或高滲葡萄糖等,可以減少復發。若患側肺長期漏氣或一直未能膨脹,則應進行胸腔鏡下或剖胸手術縫扎或切除肺尖部的大泡並加胸膜粘連術。
許多肺內疾病均可能繼發自發性氣胸。諸如:結核、硅沉着病(矽肺)、肺纖維化、肺膿腫、伴有支氣管阻塞的原發性肺泡癌和轉移性胸膜疾病、Marfan綜合徵等;甚至還有報道,自發性氣胸可以成爲艾滋病(AIDS)的首發臨牀症狀。但其中以慢性阻塞性肺疾患及肺囊性纖維化最爲常見。
繼發自發性氣胸常使已有損害的肺功能降低更爲嚴重,臨牀症狀也遠比原發自發性氣胸嚴重的多。絕大多數繼發自發性氣胸均有呼吸困難,而所見到的X線變化往往與呼吸困難的嚴重程度並不一致。在一組57例繼發於慢性阻塞性肺疾患的氣胸患者中,全部都有氣短,其中42例(74%)有患側胸痛。因爲這些患者的呼吸儲備功能已部分或大部分喪失,一旦發生氣胸,可有生命危險。綜合3組共120例繼發自發性氣胸病例,入院治療期間死亡率爲16%。其中,在置入胸腔閉式引流管之前突然死亡3例;治療期間24h內呼吸衰竭者3例;24h後呼吸衰竭者3例;此外,在後續治療中出現消化道大出血者3例。
繼發自發性氣胸多原有肺過度膨脹,叩診呈過清音,觸診震顫及肺呼吸音均明顯減低,當氣胸發生時,體格檢查雙側往往無明顯差別。確立繼發自發性氣胸的診斷是胸部X線片。但慢性阻塞性肺疾患發生氣胸時,X線片可表現爲侷限性氣胸或病肺萎陷不完全。有時還需要與大的肺大泡相鑑別。CT掃描檢查,有助於判別肺內的原發性病竈。
繼發自發性氣胸的最初處理幾乎都是先行胸腔閉式引流術。即使氣胸減輕,排出氣體後症狀也常可以很快好轉,通常在插管引流24h以內,動脈血氣即已得到改善。如果已有呼吸衰竭而需要機械通氣,放置胸腔閉式引流管則更是必要,甚至有資料表明,29%~35%繼發於慢性阻塞性肺疾患的氣胸常需要一根以上的胸管引流。安放胸管的位置須通過X線和(或)CT仔細檢查並定位,選用大號蕈狀乳膠管,在胸膜腔儘可能高的部位置管。置管以後若有持續漏氣,應給予持續低負壓(18~20cmH2O)吸引,使胸腔的積氣盡快排出,並在24h以內複查X線胸片。放置胸管引流以後,繼發性氣胸的恢復遠比原發性氣胸困難。原發性氣胸,一般肺膨脹後,漏氣多在3d內停止;而繼發性氣胸,由於慢性阻塞性肺疾患,肺膨脹的平均時間約爲5d,20%繼發自發性氣胸7d以後仍有持續漏氣。
對於氣胸明確起因於肺內侷限性病竈者,在行胸腔閉式引流的同時,經過短期準備後應考慮電視胸腔鏡輔助下或剖胸探查切除肺內侷限性病竈,並且做胸膜摩擦或加部分性壁層胸膜切除,使肺重新膨脹後造成“胸膜粘連”。慢性阻塞性肺疾患及肺囊性纖維化患者,急診剖胸探查手術死亡率約爲10%。因此,對於繼發自發性氣胸病例,無論是早期或是延期安排手術治療,手術前、後的內科強化治療不容忽視。
Dines等曾報道57例繼發自發性氣胸,僅做胸膜腔穿刺或閉式引流治療而未行剖胸手術者,經過10年觀察,仍有38例再次發生氣胸。提示繼發自發性氣胸的複發率超過50%。Luck等發現繼發於肺囊性纖維化的自發性氣胸如果單純採用胸腔閉式引流術治療,其複發率亦爲50%。因此,治療中應儘可能地採取措施預防其再次復發。
自發性氣胸的治療措施應注重兩個方面,即排除胸膜腔氣體和降低復發的可能性(圖5.3.1.1.1-0-4)。

如果肺泡和胸膜腔間交通閉合,胸膜腔中的氣體將被吸收。Kircher和Swartzel認爲自行吸收的速度約爲每24h吸收單則胸腔容量的1.25%;若氣胸佔據胸腔15%,完全吸收則需要12d。所以,氣胸佔據單側胸腔容量小於15%,並且臨牀症狀又不明顯的患者可以不進行特別處理。

6.3 適應症
胸腔穿刺術適用於:
6.4 術前準備
2.患者取平臥位、半臥位或坐立位,選患側鎖骨中線稍外方第1或第2肋間、腋中線第5肋間或脊柱旁第2後肋間隙(胸腔頂部液氣胸)。
6.5 手術步驟
1.局部消毒鋪洞巾,用2%利多卡因在選定的穿刺點做局部麻醉。
2.穿刺針沿下一肋骨上緣緩慢刺入,穿透壁層胸膜時可感到針頭抵抗突然消失,即可抽氣。
3.穿刺針頭進入胸膜腔不宜超過0.5cm,以免刺傷膨脹的肺組織,必要時用血管鉗鉗夾固定。經脊柱旁第2後肋間隙抽胸腔頂部液、氣胸時,患者取坐立位,患側手平放在對側肩部(使穿刺側肩胛骨外展),術者在患者後方,局部麻醉以後,採用9號或12號長穿刺針,經棘突與肩胛骨上角連線之中點緩慢刺入,可進入胸膜腔頂部,抽取胸膜腔頂部氣體和液體(圖5.3.1.1.1-2~5.3.1.1.1-5)。




4.當針筒抽滿以後,用血管鉗鉗夾膠管,拔下針筒排液、排氣,以免空氣吸入;若有大量氣體抽出且難以抽盡或胸腔壓力較高,應改做胸腔閉式引流。
6.6 術中注意要點
1.如患者爲單純液氣胸,有嚴重肺壓縮且時間較久(超過1周),一次抽出液、氣體總量不宜超過1500ml。若患者出現出冷汗、暈厥或突然咳嗽、胸悶,則應立即停止操作。
7 ICD編碼:34.9103
7.1 分類
7.2 關於膿胸
胸膜腔積膿稱爲膿胸。近年來,由於醫療條件的改善和抗生素的不斷更新,膿胸的發病率明顯降低。但由於耐藥菌的不斷出現和胸部手術的普遍開展,膿胸仍時有發生。根據病程的長短,可分爲急性膿胸和慢性膿胸。
7.2.1 1.急性膿胸
病因:多繼於肺部感染病竈。當肺炎直接侵犯胸膜或肺膿腫等病竈破潰時,病菌直接進入胸膜腔,則形成膿胸或膿氣胸。若有厭氧菌感菌感染則形成腐敗性膿胸,膿液含有壞死組織,伴有惡臭氣味。
胸部創傷和手術後,胸腔內積血積液,細菌污染,異物存留,氣管、支氣管或消化道與胸膜腔相通,形成膿胸。
鄰近器官感染,如肝膿腫、膈下膿腫、化膿性心包炎、縱隔膿腫、自發性食管破裂、縱隔畸胎瘤感染破裂和縱隔淋巴腺炎等均可引起膿胸。
病理:胸膜受到細菌感染後,引起組織炎性改變,胸膜充血、水腫、滲透性增加,使胸膜表面粗糙。胸腔內出現淡黃色清亮的滲液,並有少量纖維蛋白沉積和多形核白細胞存在,此階段爲急性期或滲出期。此時若給予積極有效的治療,及時排出積液,肺可以充分復張,對肺功能的影響不大。如果在滲出期未得到及時有效的治療,隨着細菌侵入增多,白細胞數量也逐漸增多,成血管細胞及成纖維細胞增生加速,髒、壁兩層胸膜面大量纖維蛋白沉積,尤以壁層胸膜面爲著,滲出液轉爲膿性,即發展到膿性纖維蛋白期。纖維素膜質軟而脆,逐漸機化變韌,形成胸膜粘連,使膿胸侷限化,形成侷限或包裹性膿胸。如果感染未得到控制,範圍擴大而波及整個胸腔,則形成全膿胸。胸腔積膿過多壓迫肺組織使其萎陷,並將縱隔推向對側,影響呼吸循環功能。
由於滲出液中所含纖維蛋白、白細胞等數量不同,膿液性狀各異。金黃色葡萄球菌引起的膿胸,因膿液中含有大量的纖維蛋白和膿細胞,膿液黏稠,易形成粘連而出現多房性膿腔。溶血性鏈球菌引起的膿胸則膿液較稀薄呈淡黃色。大腸桿菌、糞產鹼桿菌性膿胸的膿液稀薄有糞臭味,組織壞死嚴重,不易侷限,常形成全膿胸。
臨牀表現及診斷:患者常有高熱、胸痛、咳嗽、咳痰、氣短、食慾不佳和全身不適等。合併有支氣管胸膜瘻者,可因改變體位而咳嗽,咳出大量膿痰。患者多呈急性病容,可因呼吸困難而不能平臥,甚至發紺。患側肋間飽滿,呼吸動度減小,縱隔向健側移位,語顫減弱,叩診呈濁音。聽診呼吸音減弱或消失。膿氣胸並存,胸廓上部叩診呈鼓音,下部叩診呈實音。
X線檢查可見胸腔積液引起的緻密影。少量積液時(100~300ml),肋膈角模糊、變鈍、中等量以上積液(400~1000ml)時,顯示弧形濃度陰影。膿氣胸並存時,可見氣液平面。全膿胸可見到肺萎陷及縱隔移向健側;侷限性膿胸常表現爲包裹性陰影。CT掃描和MRI檢查對多房性侷限性膿胸的診斷和定位有特殊重要意義(圖5.3.2.1-0-1,5.3.2.1-0-2)。




在X線定位和B超指引下做胸腔穿刺,抽取膿汁做塗片和細菌培養及藥敏試驗,可確定診斷並指導選用敏感抗生素治療。
7.2.2 2.慢性膿胸
病因:
(1)急性膿胸延誤診斷,穿刺引流不及時,或雖做引流,但引流部位不合適,引流管太細,纖維素沉積和凝血塊堵塞造成引流不暢;引流管插入膿腔太深,位置太高,拔除引流管太早,膿液瀦留;膿腔呈多房分隔狀,留有沒有引流的膿腔。
(2)病原菌爲耐藥性化膿菌、結核菌、真菌和阿米巴等。也可因膿腔中殘留異物成爲細菌的“庇護所”,不能及時清除而轉爲慢性。
(3)膿胸合併有持續存在的支氣管胸膜瘻、食管胃吻合口瘻、肋骨或脊椎骨骨髓炎,造成膿胸的感染竈長期存在,使膿胸長時間不愈。
病理:胸膜腔長期積膿,大量纖維素沉積在胸膜上並逐漸增厚機化,形成0.3~2cm厚的纖維層,表面有肉芽組織。結核性膿胸有乾酪樣物質及鈣化。因壁層胸膜上的纖維組織收縮,肋間隙變窄,肋骨斷面呈三角形。肋間肌萎縮纖維化,胸廓下陷,脊柱側彎,縱隔向患側移位,膈肌粘連升高。髒層的纖維層緊裹在肺臟表面,使肺不能膨脹,嚴重地影響呼吸功能。因長期慢性缺氧,患者可發生杵狀指(趾)。慢性感染中毒使肝、腎、脾發生澱粉樣變。有些慢性膿胸直接潰破,從肋間隙穿出在胸壁上形成膿腫。
臨牀表現及診斷:由於長期感染和消耗,患者有低熱,食慾不振,消瘦、營養不良、乏力、貧血、低蛋白血症等。檢查可見胸廓下陷,肋間變窄,呼吸動度降低或消失,縱隔向患側移位,脊柱側彎,杵狀指,叩診呈實音,聽診呼吸音減弱或消失。
胸部X線檢查可見胸膜增厚,肋間隙變窄,多呈一片密度增強的毛玻璃狀模糊陰影,縱隔向患側移位,膈肌升高。胸部斷層、CT掃描和MRI檢查可進一步確定膿腔的位置、大小及患側肺內有無病變。胸腔穿刺及細菌培養對診斷治療仍有指導意義。找出病因,明確病理性質,可提高手術的成功率。
7.2.3 3.治療原則
急性膿胸的治療原則包括全身支持治療、抗感染及膿液引流三個方面。
(1)全身支持治療:鼓勵患者進食、尤其要多進高熱量、高蛋白和高維生素飲食,注意補充電解質。病情危重體質虛弱者,要靜脈輸入高營養、血漿、白蛋白,並少量多次輸入新鮮血,以糾正貧血增加抵抗力。
(2)抗感染:儘早胸腔穿刺抽取膿液做細菌培養及藥物敏感試驗,選取敏感有效的抗生素,儘快控制病情。
(3)膿液引流:急性膿胸早期膿液多較稀薄,經胸腔穿刺很容易抽出膿液。遇有病情發展快,積膿多且黏稠,病情危重伴有中毒症狀,特別是胸腔穿刺後膿液迅速生成時,要及時行胸腔閉式引流,合併支氣管胸膜瘻或食管胸膜瘻的膿胸也應行胸腔閉式引流。
慢性膿胸的治療原則包括以下三個方面。
(1)慢性膿胸多需手術治療,目的是清除異物,消滅膿腔,儘可能多地保存和恢復肺功能。手術一般選擇在每日膿液量少於50ml時進行。術前應加強補充營養,糾正低蛋白和貧血,輸血要少量多次進行,選擇有效抗生素控制感染。
(2)調整引流管,保證膿液引流要充分,爲手術根治作好必要的準備。引流管的位置要選在近膿腔底部,但又不能過低,以免膿腔縮小將引流管口堵塞。引流管的口徑一般要求內徑要達到1~1.5cm,深入膿腔2~3cm,並留有側孔,以利於充分引流。膿液很少時可將引流管剪斷,改爲開放引流,但要注意引流管的固定,防止其落入膿腔。在逐漸退出引流管的同時,要更換細引流管,以便促進膿腔的閉合。
(3)術式選擇要根據患者的情況,特別是肺內有無結核空洞、支氣管擴張、嚴重的纖維化改變及支氣管胸膜瘻等病變來決定。一般常用的術式包括胸膜纖維板剝脫術、胸廓成形(胸膜內胸廓成形)術和帶蒂大網膜填充術。由於胸膜外胸廓成形術、胸膜全肺切除術損傷大,成功率低,現已很少採用。
7.3 適應症
胸腔穿刺術適用於胸腔積液性質不明者,作診斷性穿刺;大量胸液壓迫,導致呼吸循環障礙者;結核性胸膜炎化學療法後中毒症狀減輕仍有較多積液者;膿胸、膿氣胸患者;肺炎併發胸膜炎胸腔積液較多者;外傷性血氣胸;膿胸或惡性胸液需胸腔內注入藥物者。
7.4 禁忌症
病情危重,有嚴重出血傾向,大咯血,穿刺部位有炎症病竈,對麻醉藥過敏、胸膜粘連,胸膜腔消失者不宜做此術。
7.5 用品及準備
胸腔穿刺包1件,內有12或16號帶有乳膠管的胸腔穿刺針、小鑷子、止血鉗、5ml注射器及針頭、50ml注射器、紗布、孔巾和換藥碗,無菌試管數只(留送常規、生化、細菌、病理標本等,必要時加抗凝劑)。
7.6 麻醉和體位
1.麻醉 皮膚消毒,鋪單後,用1%~2%的利多卡因或普魯卡因,先在穿刺點處做一皮丘,然後將麻藥向胸壁深層浸潤至壁層胸膜,待注射器回抽出液體證實已進入胸腔後拔出麻醉針頭。
7.7 操作方法
1、患者反向坐於靠背椅上,雙手臂平置於椅背上緣,頭伏於前臂;重症患者可在病牀上取斜坡臥位,病側手上舉,枕於頭下,或伸過頭頂,以張大肋間。
2、穿刺部位宜取胸部叩診實音處,一般在肩胛下角線第7-9肱間,或腋中線第5-6肋間穿刺。包裹性積液,宜根據X線或超聲檢查所見決定穿刺部位。
3、術者戴口罩和無菌手套,助手協助打開胸穿包,穿刺部位依常規消毒、鋪巾,局部麻醉應逐層浸潤達壁層胸膜。
5、用18號針頭將皮膚穿一孔,然後換爲胸腔穿刺針從皮膚穿刺孔進入,針頭應沿着肋間隙的下部,下一肋骨的上緣進入胸腔。這樣既可避免損傷肋間血管,又可作爲進入胸膜腔的標誌,避免進針過深而傷及肺組織。有經驗的醫師在針頭刺入胸膜腔時能有落空感,表明針頭已進入胸腔(圖5.3.2.1-1)。

6、當術者調整好針頭位置,可以順利抽出液體後,即由助手用血管鉗在皮膚表面處將穿刺針固定,避免針頭移位。穿刺針通過10cm長的乳膠管與一個30ml或50ml的注射針管連接。待注射針管抽滿時,由助手用另一把血管鉗夾閉乳膠管,取下注射針管排除液體,如此可以避免空氣進入胸腔。然後注射針管再連接乳膠管繼續抽吸。
7、抽液完畢,拔出穿刺針,蓋以無菌紗布,膠布固定。囑患者臥牀休息。
7.8 注意事項
1.穿刺之前,操作者要親自做胸部X線透視,選擇穿刺點。穿刺點不宜過高或過低,過高不易抽淨膿汁,過低膿腔中的沉澱物易堵塞穿刺針頭。
2.患者要選用最舒適又便於術者操作的體位,以免虛弱的患者因過勞而不能堅持手術。
3.準備必要的急救藥品,以便發生意外時急救。
4、術前應向患者闡明穿刺的目的和大致過程,以削除其顧慮,取得配合。
5.穿刺過程中囑患者不要用力咳嗽和憋氣,宜平靜呼吸。穿刺中如患者有劇烈疼痛、呼吸困難、出冷汗、心悸及刺激性咳嗽,應立即停止穿刺。
6.注意掌握進針深度,避免刺傷肺及大血管引起出血和漏氣。每次抽吸膿液應儘量徹底。膿液抽淨後可注入已做過皮試的抗生素溶液。不伴有支氣管胸膜瘻的大膿腔,如果膿液黏稠,可連接三通管,用抗生素溶液或2%碳酸氫鈉溶液沖洗膿腔,每日1次。
7、穿刺針應沿肋骨上緣垂直進針,不可斜向上方,以免損傷肋骨下緣處的神經和血管。
8、抽液量。抽液不可過多過快,嚴防負壓性肺水腫發生。以診斷爲目的者抽液50-200ml,以減壓爲目的者,第一次不超過800ml,以後每次不超過1200ml。
9、穿刺中患者應避免咳嗽及轉動,必要時可事先服用可待因。術中如發生連續咳嗽或出現頭暈、胸悶、面色蒼白、出汗,甚至昏厥等胸膜反應,應即停止抽液,拔出穿刺針。讓患者平臥,必要時皮下注射1:1000腎上腺素0.3-0.5ml。
10、需要向胸腔內注入藥物時,抽液後接上備好的盛有藥液的注射器,將藥液注入。