3 概述
脊髓型頸椎病雖較前兩型明顯少見,但症狀嚴重,且多以隱性侵襲的形式發展,易誤診爲其他疾患而延誤治療時機,因此其在諸型中處於重要地位。由於其主要壓迫或刺激脊髓及伴行血管而出現脊髓神經的感覺、運動、反射與排便功能障礙,故稱之爲脊髓型頸椎病。
脊髓型頸椎病是由於先天性、動力性、機械性等因素對脊髓及伴行血管產生壓迫刺激而致病。
脊髓型頸椎病是以運動障礙爲主的疾患,易與神經內科多種疾病相混淆,尤其是運動神經元受侵犯的病症,應注意認真鑑別,兩者不僅治療方法明顯不同,且預後懸殊較大。
非手術療法仍爲脊髓型頸椎病的基本療法,但在進行中應密切觀察病情,切忌任何粗暴的操作及手法。一旦病情加劇,應及早施術,以防引起脊髓變性。
10 發病機制
在頸椎病情況下引起脊髓受壓(或刺激)的病理機制主要有以下四種:
10.1 先天性因素
先天性因素主要指頸椎椎管發育性狹窄。從病因學角度來看,其是後述三者的病理解剖學基礎。除非佔位性病變體積過大(例如骨贅、腫瘤及碎骨片等),大椎管者的脊髓型頸椎病發病率明顯地較頸椎椎管狹窄者爲低,即使出現症狀,也多較輕微,且易於治癒。
10.2 動力性因素
動力性因素主要是指椎節的不穩與鬆動、後縱韌帶的膨隆與內陷、髓核的後突、黃韌帶的前凸,以及其他有可能突向椎管、對脊髓致壓,而又可因體位的改變而能夠消失或減輕者。
10.3 機械性因素
機械性因素指骨質增生、骨刺形成及髓核脫出等,包括局部或蛛網膜下隙形成粘連無法還納者。這些因素大多是在先天性及動力性因素基礎上而對脊髓形成持續壓迫。
10.4 血管因素
脊髓血管及其血供量像腦部血管一樣,具有十分驚人的調節能力,以維持脊髓在各種複雜活動中的血供;其正常與異常狀態的供血量可以相差20倍左右。如果某組血管遭受壓迫或刺激時,則可出現痙攣、狹窄甚至血栓形成,以致減少或中斷了對脊髓的血供。視缺血的部位不同,在其相應的支配區表現出各種脊髓缺血症狀,嚴重者則有可能出現不可逆轉的後果。在臨牀上具有代表性的脊髓缺血表現包括:脊髓前中央動脈受壓引起的四肢癱瘓(以下肢爲重),溝動脈受壓引起脊髓中央管前方缺血,出現上肢癱瘓(也可波及下肢);軟脊膜缺血,引起脊髓刺激症狀;以及因大根動脈受阻所引起的脊髓變性等。此種在臨牀上難以被察覺的因素,實際上對脊髓的病理生理改變起着重要作用。例如,在手術時僅僅摘除脫出的髓核,四肢癱瘓症狀可迅速減輕甚至消失,而如此驚人的速度只能用血管因素來加以解釋。因此,在臨牀上應充分估計血管因素的重要作用,此對手術時機的選擇與判定亦具有重要意義。
以上四方面因素易使處於骨纖維管道中的脊髓組織遭受刺激與壓迫。早期,多系在椎管狹窄的基礎上由於動力性因素對脊髓本身或脊髓前動脈、溝動脈等造成刺激,出現肌張力升高、反射亢進及感覺過敏等症狀,並具有較大的波動性。而後期,由於致壓因素以機械性(骨贅等)爲主,對脊髓的壓力持續不消,不僅症狀與體徵日漸加重,且可形成難以逆轉的後果。
11 脊髓型頸椎病的臨牀表現
11.1 錐體束徵
錐體束徵爲脊髓型頸椎病的主要特點,其產生機制是由於致壓物對錐體束(皮質脊髓束)的直接壓迫或局部血供減少所致。臨牀上多先從下肢無力、雙腿發緊(如縛綁腿)及抬步沉重感等開始,漸而出現足踏棉花、抬步打漂、跛行、易跪倒(或跌倒)、足尖不能離地、步態拙笨及束胸感等症狀。檢查時可發現反射亢進、踝陣攣、髕陣攣及肌肉萎縮等典型的錐體束症狀。腹壁反射及提睾反射大多減退或消失,手部持物易墜落(表示錐體束深部已受累)。最後呈現爲痙攣性癱瘓。
錐體束在髓內的排列順序,從內及外依序爲頸、上肢、胸、腰、下肢及骶部的神經纖維,視其受累的部位不同可分爲以下三種類型:
11.1.1 (1)中央型(上肢型)
是錐體束深部先被累及,因該神經纖維束靠近中央管處,故又稱爲中央型。症狀先從上肢開始,之後方波及下肢。其病理改變主要是由於溝動脈受壓或遭受刺激所致,如一側受壓,表現爲一側症狀;雙側受壓,則出現雙側症狀。
11.1.2 (2)周圍型(下肢型)
指壓力先作用於錐體束表面,使下肢先出現症狀。當壓力持續增加波及深部纖維時,則症狀延及上肢,但其程度仍以下肢爲重。其發生機制主要是椎管前方骨贅或脫出的髓覈對硬膜囊前壁直接壓迫的結果。
11.1.3 (3)前中央血管型(四肢型)
即上、下肢同時發病者,主要是由於脊髓前中央動脈受累所引起,通過影響該血管的支配區造成脊髓前部缺血而產生症狀。本型的特點是患病快,經治療痊癒亦快;非手術療法有效。
以上三種類型又可根據症狀的輕重不同而分爲輕、中、重三度。輕度指症狀出現早期,雖有症狀,但尚可堅持工作;中度指已失去工作能力,但個人生活仍可自理;如已臥牀休息、不能下地及失去生活自理能力,則屬重度。一般重度者如能及早除去致壓物,仍有恢復的希望。但如繼續發展至脊髓出現變性甚至空洞形成時,則脊髓功能難以獲得逆轉。
11.2 肢體麻木
主要是由於脊髓丘腦束同時受累所致。該束纖維排列順序與前者相似,自內向外爲頸、上肢、胸、腰、下肢和骶部的神經纖維。因此,其出現症狀的部位及分型與前者相一致。
在脊髓丘腦束內的痛、溫覺纖維與觸覺纖維分佈不同,因而受壓迫的程度亦有所差異,即痛、溫覺障礙明顯,而觸覺可能完全正常。此種分離性感覺障礙,易與脊髓空洞症相混淆,臨牀上應注意鑑別。
11.3 反射障礙
11.3.1 (1)生理反射異常
視病變波及脊髓的節段不同,各生理反射出現相應的改變,包括上肢的肱二頭肌反射、肱三頭肌反射和橈骨骨膜反射,以及下肢的膝跳反射和跟腱反射,多爲亢進或活躍。此外,腹壁反射、提睾反射和肛門反射可減弱或消失。
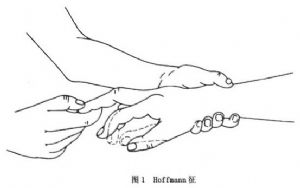
11.3.2 (2)出現病理反射
以Hoffmann徵(圖1)及掌頦反射出現的陽性率爲最高;病程後期,踝陣攣、髕陣攣及Babinski徵等均可出現。
11.4 自主神經症狀
臨牀上並非少見,可涉及全身各系統,其中以胃腸道、心血管及泌尿系統爲多見,且許多患者是在減壓術後症狀獲得改善時,才追憶可能系頸椎病所致。可見,術前如不詳細詢問,常常難以發現。
11.5 排便、排尿功能障礙
多在後期出現,起初以尿急、膀胱排空不良、尿頻及便祕爲多見,漸而引起尿瀦留或大小便失禁。
11.6 屈頸試驗
脊髓型頸椎病最怕屈頸動作。如突然將頭頸前屈,由於椎管內有效間隙突然減小,致使脊髓處於容易遭受激惹的敏感狀態,在患有脊髓型頸椎病者,其雙下肢或四肢可有觸電樣感覺(圖2)。此主要是由於,在前屈情況下,不僅椎管容積縮小,且椎管前方的骨性或軟骨性致壓物可直接撞擊脊髓及其血管,與此同時,硬膜囊後壁向前方形成的張壓力亦加重了對脊髓的壓應力。

13 輔助檢查
13.1 X線平片及動力性側位片
主要表現爲:
(1)椎管矢狀徑大多小於正常:按比值計算,椎體與椎管矢狀徑比值大多在1∶0.75以下;絕對值也多小於14mm,約半數病例在12mm以下。
(2)梯形變:病程較短的病例,大多系因突出或脫出的髓核及椎節不穩所致。因此,在動力性側位片上患節椎體間關節可顯示明顯的梯形變,其出現時間較MRI技術檢查陽性所見的時間爲早。同樣,在已有骨刺形成的病例,其鄰節在出現骨刺之前亦先從梯形變(椎節不穩)開始。
(3)骨刺形成:約80%左右的病例於患節椎體後緣有較明顯的骨刺形成,其矢狀徑可爲1~6mm或更長,一般以3~5mm者居多。
(4)其他改變:某些病例可伴有後縱韌帶鈣化、先天性椎體融合(以頸3~4爲多)及前縱韌帶鈣化等異常所見。此種異常與脊髓型頸椎病症狀的發生與發展亦有密切關係。
13.2 MRI技術
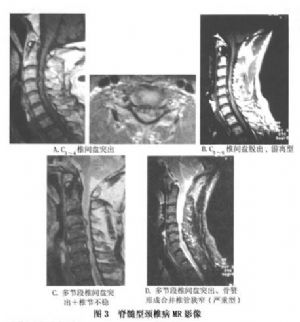
MRI圖像如一幅脊髓及其周圍組織的縱向剖面解剖圖,可使局部的病變一目瞭然,所以每個病例均應爭取選用,這不僅對頸椎病的診斷、分型至關重要,且爲手術的決定、手術部位的判定及術式的選擇等都具有重要意義(圖3)。
13.3 其他
14 脊髓型頸椎病的診斷
脊髓型頸椎病的主要診斷依據爲:
14.1 臨牀上具有脊髓受壓表現
分爲中央型、周圍型及中央血管型。三者又可分爲重、中、輕三度。
14.2 影像學檢查
可顯示椎管矢狀徑狹窄、椎節不穩(梯形變)、骨質增生(骨刺形成)、硬膜囊受壓徵及脊髓信號異常等各種影像學所見。
14.3 除外其他疾患
包括肌萎縮性脊髓側索硬化症、脊髓空洞症、脊髓癆(梅毒晚期)、顱底凹陷症、多發性神經炎、脊髓腫瘤、繼發性粘連性脊蛛網膜炎、共濟失調症及多發性硬化症等。注意,兩種以上疾患共存的病例,臨牀上常可發現。
14.4 其他
15 鑑別診斷
脊髓型頸椎病是以運動障礙爲主的疾患,易與神經內科多種疾病相混淆,尤其是運動神經元受侵犯的病症,應注意認真鑑別,兩者不僅治療方法明顯不同,且預後懸殊較大。臨牀上經常遇到的主要爲以下多種疾患。
15.1 肌萎縮型脊髓側索硬化症
15.1.1 (1)概述
肌萎縮型脊髓側索硬化症屬於運動神經元疾患中的一種類型,其病因至今尚不明瞭。在臨牀上主要引起以上肢症狀重於下肢的四肢性癱瘓,因此易與脊髓型頸椎病相混淆。肌萎縮型脊髓側索硬化症目前尚無有效的(甚至在術中即可發生)療法,預後差,手術可加重病情或引起死亡;而脊髓型頸椎病患者則需及早施術,故兩者必須加以鑑別,以明確診斷及選擇相應的治療方法。
15.1.2 (2)鑑別要點
①年齡特點:脊髓型頸椎病患者多在45~50歲以上,而肌萎縮型脊髓側索硬化症發病年齡較早,常在40歲前後起病,年輕者甚至30歲左右。
②感覺障礙:肌萎縮型脊髓側索硬化症一般均無感覺障礙,僅部分病例可有感覺異常主訴;而在頸椎病患者,當引起脊髓受壓出現運動障礙時,則均伴有感覺障礙症狀與體徵。
③起病速度:頸椎病發病較慢,且多伴有一定誘因;而肌萎縮型脊髓側索硬化症則多無任何原因突然發病,常先從肌無力開始,且病情發展快。
④肌萎縮情況:肌萎縮型脊髓側索硬化症雖可發生於身體任何部位,但以上肢先發者爲多,尤以手部小肌肉明顯。大、小魚際肌和蚓狀肌萎縮,掌骨間隙凹陷,雙手可呈鷹爪狀,並迅速向前臂、肘部及肩部發展,甚至引起頸部肌肉無力與萎縮。故對此類病例應常規檢查胸鎖乳突肌、肩胛提肌及頸部肌羣以判定有無萎縮徵。而頸椎病由於以頸5~6、頸6~7及頸4~5處多見,故肌肉受累水平罕有超過肩部以上者。
⑤自主神經症狀:肌萎縮型脊髓側索硬化症少有出現此症狀者,而在脊髓型頸椎病患者常可遇到。
⑥發音障礙:當側索硬化波及延髓時(可在起病時出現,但多見於肌萎縮型脊髓側索硬化症的後期),可出現發音含糊,漸而影響咀嚼肌及吞嚥動作。而脊髓型頸椎病患者則無此症狀,只有當病變波及椎動脈時方有輕度發音障礙。
⑦椎管矢狀徑:肌萎縮型脊髓側索硬化症時多屬正常,而脊髓型頸椎病患者則顯示較明顯的狹窄徵。
⑧腦脊液檢查:頸椎病患者多有不完全性阻塞及腦脊液生化檢查異常等,而肌萎縮型脊髓側索硬化症時則多屬正常。
⑨脊髓造影:肌萎縮型脊髓側索硬化症均屬陰性,而頸椎病患者則有陽性所見。
⑩其他:包括肌萎縮型脊髓側索硬化症各期所特有的肌電圖徵、肌肉活組織檢查以及CT和MRI檢查等,均有助於肌萎縮型脊髓側索硬化症與脊髓型頸椎病的鑑別診斷,見表1。

脊髓型頸椎病的預後較差,目前尚無有效措施阻止肌萎縮型脊髓側索硬化症的進展,多在起病後數年至十餘年死於各種併發症或呼吸障礙。
15.2 原發性側索硬化症
原發性側索硬化症與前者相似,惟其運動神經元變性僅限於上運動神經元而不波及下運動神經元,較前者爲少見。主要表現爲進行性、強直性截癱或四肢癱,無感覺及膀胱症狀。如病變波及皮質延髓束時則可出現假性延髓性麻痹(假性球麻痹)徵象。鑑別要領與前者一致。
15.3 進行性脊肌萎縮症
進行性脊肌萎縮症是指神經元變性限於脊髓前角細胞而不波及上運動神經元者。肌萎縮症先侷限於一部分肌肉,漸而累及全身,表現爲肌無力、肌萎縮及肌束顫動,強直徵不明顯。鑑別診斷要領亦與肌萎縮型脊髓側索硬化症相似。
15.4 脊髓空洞症
15.4.1 (1)概述
脊髓空洞症與延髓空洞症均屬慢性退行性病變,以髓內空洞形成及膠質增生爲特點。其病程進展緩慢,早期影響上肢,呈節段性分佈。當空洞逐漸擴大時,由於壓力或膠質增生不斷加重,可使脊髓白質內的長傳導束也被累及。本病臨牀上易與脊髓型頸椎病混淆。
15.4.2 (2)鑑別要點
①感覺障礙:脊髓空洞症早期爲一側性痛覺及溫度感覺障礙。當病變波及前連合時,則可有雙側手部、前臂尺側及部分頸、胸部的痛、溫覺喪失,而觸覺及深感覺則基本正常,此現象稱爲感覺分離性障礙。頸椎病患者則無此種現象。
②營養性障礙:由於痛覺障礙,不僅可在局部引起潰瘍、燙傷、皮下組織增厚及排汗功能障礙等病變,且可在關節處引起過度的增生及磨損性改變,甚至出現超限活動而無痛感,此稱爲夏科關節。應注意與因脊髓癆所致者鑑別(主要根據冶遊史、病史及血清梅毒反應等)。
③其他:尚可參考其他體徵、年齡、頸椎X線平片、頸椎椎管矢狀徑測量及腰椎穿刺等檢查。歸納上述內容,列表2,供參考。MRI、CT或脊髓造影等檢查,有助於對脊髓空洞症的確診。

以往對脊髓空洞症不主張手術,但近年來作者發現:採取脊髓後正中切開減壓及硅膠管植入引流術可以減輕髓內壓力,約半數病例的遠期療效可維持多年。作者曾遇到療效持續10年以上的病例。脊髓空洞症發展較慢,預後較前者爲好。
15.5 共濟失調症
共濟失調症多有明顯的遺傳性,視其病變特點不同而分爲少年脊髓型共濟失調(又名Friedreich共濟失調症)、脊小腦型共濟失調、小腦型共濟失調及周圍型共濟失調等數種,且亞型較多。
脊髓型頸椎病不難與脊髓型頸椎病鑑別,關鍵是對共濟失調症要有一個明確認識。在對患者查體時應注意有無肢體共濟失調、眼球震顫及肢體肌張力低下等症狀,陽性結果有助於對共濟失調症的判定。
15.6 顱底凹陷症
15.6.1 (1)概述
近年來發現顱底凹陷症並非罕見,因無特效療法,病員常求治於各醫院門診之間。由於其可引起脊髓壓迫症狀,因此應與脊髓型頸椎病加以鑑別。
15.6.2 (2)鑑別要點
①短頸外觀:主要因上頸椎凹入顱內所致。
②標誌測量異常:臨牀常採用的爲以下兩種:
A.顱底角:指蝶鞍和斜坡所形成的角度,取顱骨側位片測量之,正常爲132°,如超過145°則屬扁平顱底。
B.硬齶-枕大孔線:又名Chamberlain線,即硬齶後緣至枕大孔後上緣的連線。在正常情況下,樞椎的齒突頂端低於此線,如高於此線則屬扁平顱底。
③其他:顱底凹陷症患者發病年齡多較早,可在20~30歲開始發病;臨牀上多表現爲四肢痙攣性癱瘓,且其部位較脊髓型頸椎病患者爲高,程度較重;多伴有疼痛性斜頸畸形及頸椎骨骼其他畸形;病程後期如引起顱內壓增高,則可出現顱內症狀。
15.7 多發性硬化症
15.7.1 (1)概述
多發性硬化症爲一種病因尚不十分明瞭的中樞神經脫髓鞘疾患,因可出現錐體束症狀及感覺障礙而易與脊髓型頸椎病相混淆。
脊髓型頸椎病雖在國內少見,但也非罕見,其可引起與脊髓型頸椎病相類同的感覺障礙及肢體痙攣性癱瘓,故在診斷上應想及此病。多發性硬化症尚無特效療法,手術可加劇病情甚至引起意外,因此切忌誤診。
15.7.2 (2)鑑別要點
主要依據以下五點進行鑑別:
①好發年齡:多在20~40歲之間,女性多於男性。
②精神症狀:多有程度不同的精神症狀,常呈欣快狀,情緒易衝動。
15.8 脊髓癆
15.8.1 (1)概述
脊髓癆爲梅毒後期病症,其病理改變主要位於脊髓後根與後束,尤以腰骶部爲多發。多於初次感染後10~30年發病。目前較少見,但某些地區仍可遇到。
15.8.2 (2)鑑別要點
①有冶遊史:應詳細反覆詢問。
②閃電樣疼痛:以下肢多見,呈灼痛或撕裂痛,疼痛消失後該處出現感覺過敏。這是由於後根軀體神經受刺激所致。
③共濟失調:因深感覺障礙所致。主要表現爲步態蹣跚,並呈跨越狀;患者常主訴步行時有踩棉花樣感覺。
④視力障礙:由於視神經萎縮而引起。早期視力減退,視野呈向心性縮小,最後可致盲。
⑤阿·羅(Argyll-Robertson)瞳孔:即瞳孔的調節反射正常,而對光反射消失或延遲。
⑥肌力低下:尤以下肢爲明顯,膝跳反射甚至可消失。
⑦康華反應:血清康華反應陽性率約爲70%;腦脊液的華氏反應陽性率約爲60%。
根據以上幾點易與頸椎病相鑑別。此外,尚可參考其他檢查結果,包括X線平片、MRI及CT檢查等,一般勿需脊髓造影。
15.9 周圍神經炎
15.9.1 (1)概述
周圍神經炎系由於中毒、感染及感染後的變態反應等所引起的周圍神經病變,主要表現爲對稱性或非對稱性(少見)的肢體運動、感覺及自主神經功能障礙。可單發或多發。其中因病毒感染或自體免疫功能低下而急性發病者,稱爲急性多發性神經根炎(Guillain-Barre症候羣)。
15.9.2 (2)鑑別要點
①對稱性運動障礙:通常表現爲以四肢遠端爲重的對稱性、弛緩性、不完全性癱瘓,此不同於頸椎病時的不對稱性痙攣性癱瘓。
②對稱性感覺障礙:可出現上肢或下肢雙側對稱性似手套-襪子型感覺減退,頸椎病患者亦罕有此種改變。
③對稱性自主神經功能障礙:主要表現爲手足血管舒縮、出汗和營養性改變。
根據以上三點不難與脊髓型頸椎病區別。此外,尚可參考病史、X線片、MRI及CT等其他有關檢查。非病情特別需要,一般勿需脊髓造影。
15.10 繼發性粘連性脊蛛網膜炎
15.10.1 (1)概述
近年來發現繼發性粘連性脊蛛網膜炎日漸增多,除由於外傷、脊髓與脊神經根長期遭受壓迫所致外,大多系因椎管穿刺、椎管內或椎管外注藥、蛛網膜下隙阻滯及脊髓造影等所引起,因此,大多屬於醫源性因素。繼發性粘連性脊蛛網膜炎可與頸椎病伴發,亦可單獨存在。
15.10.2 (2)鑑別要點
①病史:既往多有椎管穿刺、注藥或脊髓造影等病史,尤其是某些刺激性較大的造影劑(目前已不再爲大家所選用)更易引起。
②根性刺激症狀:多較明顯,尤其是病程較長者,常表現爲根性痛。其範圍多較廣泛,且呈持續性,可有緩解期,但在增加腹壓時加劇。
③影像學改變:既往曾行碘油造影者,在X線平片上顯示椎管內有燭淚狀陰影,多散佈於兩側根袖處。此外,MRI技術可以較清晰地顯示蛛網膜下隙粘連的範圍與程度,有助於與脊髓型頸椎病者的鑑別,但有不少病例兩者同時伴發。
15.11 腫瘤
15.11.1 (1)概述
本節所闡述的腫瘤,主要是指頸髓本身及鄰近可波及脊髓的腫瘤。後者除椎管內髓外腫瘤外,尚應注意頸椎椎骨局部的轉移性或原發性腫瘤(以前者多見,約佔90%以上),尤其是病變早期,如不注意觀察,易誤診或漏診。
15.11.2 (2)腫瘤的分類及其鑑別要點
①髓內腫瘤:較爲少見,在脊髓腫瘤中不足十分之一,與脊髓外病變(包括頸椎病)及髓外腫瘤的鑑別可參考表3。

除上述諸臨牀鑑別要點外,尚可參考X線平片及腦脊液動力學試驗等。此外,髓內腫瘤在脊髓造影檢查時顯示脊髓呈梭形膨大,且不與椎節水平相一致;而髓外致壓者行脊髓造影檢查時,則呈杯口狀充盈缺損徵。
②髓外腫瘤:椎管內、髓外的腫瘤以神經鞘瘤爲多見,幾乎佔脊髓腫瘤的半數,其次爲脊膜瘤(10%~15%)和轉移瘤(8%)等。現以神經鞘瘤爲例,歸納其特點如下:
A.年齡:好發於30~40歲之間,性別無明顯差異。
B.好發部位:以脊神經後根處爲多發,可波及2~3個根。
C.症狀特點:發病緩慢,系由於脊髓及脊神經根的代償作用而使症狀多逐漸發生。主要表現爲根性放射痛、棘突旁叩痛及受累節段的反射與肌力改變。
D.診斷:除上述特點外,一般均需通過MRI、CT或脊髓造影檢查證實。
③脊髓血管瘤:在脊髓腫瘤中約佔5%左右,實際上大多屬於脊髓血管畸形。由於其病變範圍較廣,程度輕重不一,因此臨牀症狀差異較大,從僅有輕微症狀到完全癱瘓表現不一。後者主要因脊髓血流動力學改變引起病理循環或血栓形成,以致脊髓因嚴重缺血而出現軟化(後期纖維化)之故。
脊髓型頸椎病早期不易診斷,對有短暫性神經根痛者應注意是否爲本病。典型病例可以通過DSA或一般的脊髓造影及脊髓血管造影診斷,不典型者往往是在術中確診。
脊髓型頸椎病與脊髓型頸椎病的鑑別除依據DSA及其他造影技術外,尚可根據頸椎病本身的診斷要點。如兩者併發,預後不佳。
15.12 頸髓過伸性損傷
15.12.1 (1)概述
頸髓過伸性損傷又名脊髓中央管症候羣,屬於頸部外傷中的一種類型,臨牀易與在頸椎病基礎上遭受過屈損傷所造成的脊髓前中央動脈症候羣相混淆。前者大多需要先採用保守療法,後者則需及早施術,故對兩者的鑑別具有現實意義。
15.12.2 (2)鑑別要點
①損傷機制:兩者均發病於頭頸部外傷後。過伸性損傷者大多因高速行駛的車輛急剎車所引起,由於慣性的作用,乘客面、頜、頦部遭受正前方的撞擊,使頭頸向後過度仰伸;此時,已被拉長的脊髓(椎管亦變得相對狹窄)易突然被嵌夾於前突內陷的黃韌帶與前方骨纖維性管壁之中,引起脊髓中央管周圍損害。而脊髓前中央動脈症候羣患者則多系在椎體後緣骨刺或髓核突出的基礎上,突然遭受使頭頸前屈的暴力所致,以致脊髓前方被撞擊到骨性或軟骨性致壓物上,引起脊髓前中央動脈的痙攣與狹窄,並出現供血不全症狀。
②運動障礙:由於過伸性損傷的病理改變位於脊髓中央管周圍,因此最先累及上肢的神經傳導束而先出現上肢癱瘓,或是上肢重、下肢輕,尤以手部最爲明顯。而脊髓前中央動脈症候羣患者則完全相反,其癱瘓是以下肢重而上肢輕。
③感覺障礙:脊髓前中央動脈症候羣患者感覺功能受累較輕。而過伸性損傷患者不僅症狀明顯,且可出現感覺分離現象,即溫、痛覺消失,而位置覺、深感覺存在,此主要是由於病變位於中央管附近所致。
④影像學改變:X線平片上兩者有明顯差異。過伸性損傷者在側位觀察可以發現患節椎間隙前方呈增寬狀,且椎體前陰影明顯增寬,多超過正常值1倍以上。而脊髓前中央動脈症候羣患者由於多在骨刺形成的基礎上發病,因此不僅多有骨贅存在,且椎管一般較狹窄(寬椎管者不易發病)。
⑤其他:尚可參考面頜部或頭後部有無軟組織損傷,以及患者年齡及病史等加以區別。一般勿需脊髓造影。
歸納以上諸點,將兩者的鑑別診斷列於表4。

15.13 其他疾患
16 脊髓型頸椎病的治療
16.1 非手術療法
非手術療法仍爲脊髓型頸椎病的基本療法,尤其是在早期的中央型(上肢型)及前中央血管型(四肢型)患者,約近半數病例可獲得較明顯的療效。但在進行中應密切觀察病情,切忌任何粗暴的操作及手法。一旦病情加劇,應及早施術,以防引起脊髓變性。
16.2 手術療法
16.2.1 (1)手術病例選擇
①急性進行性頸脊髓受壓症狀明顯、經臨牀檢查或其他特種檢查(MRI、CT檢查等)證實者,應儘快手術。
②病程較長、症狀持續加重而又診斷明確者。
③脊髓受壓症狀雖爲中度或輕度,但經非手術療法治療1~2個療程以上無改善而又影響工作者。
16.2.2 (2)手術入路及術式
視病情、患者全身狀態、術者技術情況及手術操作習慣不同等選擇最爲有效的手術入路及術式。
①手術入路:對以錐體束受壓症狀爲主者,原則上採取前方入路。而對以感覺障礙爲主、伴有頸椎椎管狹窄者,則以頸後路手術爲主。對兩種症狀均較明顯者,視術者習慣先選擇前路或後路,1~3個月後再根據恢復情況決定需否另一入路減壓術。
②手術術式:對因髓核突出或脫出所致者,先行髓核摘除術,之後酌情選擇界面內固定術、植骨融合術或人工椎間盤植入術。對因骨刺壓迫脊髓所致者。可酌情選擇相應的術式切除骨贅。施術椎節的範圍視臨牀症狀及MRI檢查結果而定,原則上應侷限於受壓的椎節。後路手術目前以半椎板切除椎管成形術爲理想,操作時應注意減壓範圍要充分,儘量減少對椎節穩定性的破壞。
16.2.3 (3)視每例手術爲第一次
每位外科醫師都應該如此,包括高年資者。作者施術已近半個世紀,但仍然牢記恩師屠開元教授“視每次手術爲第一次”的教誨。應盡全力提高療效,並將手術併發症降低到最低點。