7 概述
大腦半球切除術,實質上應是大腦半球實質切除術。爲Krynauw1950年首先用來治療嬰兒偏癱伴頑固性癲癇的病人,取得了滿意的效果。不但癲癇發作消失,而且行爲改善,偏癱不加重,智商增高,神經功能也有所恢復。有人統計17個醫院共88例大腦半球切除的效果,術後癲癇消失者達77.3%,改善者佔18.2%,無改善者只有4.5%。手術致殘率佔17%,死亡率爲4%,但由於晚期併發症發生率高,常因輕微頭部外傷,神經症狀惡化(顱內出血,含鐵血黃素沉積症)而突然死亡。經典的大腦半球切除術在某些單位已摒棄不用,但經改進可預防晚期併發症,故作爲治療癲癇的有效手術之一。
10 術前準備
1.多次EEG檢查,證實致癇竈侷限於一側大腦半球。
2.CT或MRI檢查,證實一側半球有異常改變。
3.Wada試驗:當EEG示正常側半球有異常放電時應行此試驗,將阿米妥鈉注入異常半球側的頸內動脈時,正常和異常半球的癲癇發作波消失,表示正常半球的異常放電是鏡竈。但若正常半球持續有癲癇發作波,常表示正常半球有獨立的致癇竈。同時還可用此試驗作失語檢查,以明確何側爲優勢半球。
12 手術步驟
12.1 1.經典的大腦半球切除術(classical hemispherectomy)
(1)做一大的額頂枕顳弧形頭皮切口,鑽6~7個骨孔,做一大骨瓣開顱(圖4.9.4-1)。

骨瓣離矢狀竇1cm減少矢狀竇旁蛛網膜粒損傷出血。馬蹄形切開硬腦膜,翻向矢狀竇側,近顱骨邊緣硬腦膜用絲線懸吊縫合於骨膜上。肉眼可見蛛網膜增厚,腦萎縮,並可呈多囊性改變,爲使操作便利,可行腦室穿刺放出腦脊液,使腦塌陷。
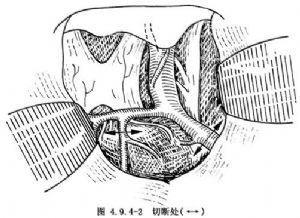
(2)顯露外側裂,將蛛網膜撕開,牽開額顳葉,向鞍旁檢查。遊離解剖頸內動脈及其分叉部,找到大腦中動脈及大腦前動脈,在大腦中動脈分出豆紋動脈的遠端用銀夾雙重夾閉後切斷。在大腦前動脈分出前交通動脈的遠端將動脈用銀夾夾閉後切斷(圖4.9.4-2)。可減少切除半球側的血供。
(3)在大腦皮質表面,用雙極電凝將進入矢狀竇旁的引流靜脈(大腦上靜脈)一一電凝切斷。接着,將顳葉後部抬起,將Labbé靜脈及其枕葉上的引流靜脈電凝切斷,沿顱中窩底向小腦幕切跡探查,打開環池蛛網膜,在大腦後動脈分出後交通動脈的遠端做雙重銀夾夾閉切斷(圖4.9.4-3)。

(4)沿大腦縱裂將半球牽開,顯露胼胝體,從胼胝體嘴和膝部向後切開至壓部。進入側腦室於尾狀核之上,切開腦中央白質,直至下角內,將顳葉內側面的海馬及鉤回切除。保留基底節和丘腦,整塊切除一側半球。
(5)將側腦室脈絡叢切除,嚴密縫合硬腦膜。復位骨瓣,按層縫合骨膜、肌肉、皮膚。硬膜外放導管負壓引流。
12.2 2.改良的大腦半球切除術(modified hemispherectomy)
切除半球的主要步驟同前。只是在縫合硬腦膜時不是原位縫合,而是將硬腦膜翻向中線縫於大腦鐮、小腦幕和前、中顱窩底的硬腦膜上,以縮小硬腦膜下腔。並用肌片堵塞同側Monro孔,固定縫合於顱底硬腦膜上(圖4.9.4-4)。目的是預防硬腦膜下血腫形成和阻止殘腔和腦室系統相交通,防止血液灌入腦室。以達到減少晚期的顱內出血和腦表面含鐵血黃素沉積症。

12.3 3.功能性大腦半球切除術(functional hemispherectomy)
指功能上完全切除,而在解剖上爲次全半球切除而言。它將保留的部分額葉和頂枕葉與胼胝體和上腦幹分開。
(1)於矢狀線內緣做一較大的“U”形皮瓣切口,骨瓣亦要大,使之在胼胝體嘴部容易接近額葉,在胼胝體壓部易接近頂葉,要咬去顳肌下的顱骨使易於顯露顳葉下面。切開硬腦膜,應進行ECoG檢查,根據癲癇放電竈,部分結合形態學改變決定保留多少額葉和頂枕葉。
(2)在外側裂以上電凝額葉,中央和頂蓋區腦表面(圖4.9.4-5)用細吸引器或CUSA向皮質深處切入直至顯露腦島爲止。接着用吸引器將切口延伸向上到額葉和頂葉,電凝並切開軟腦膜。當腦室擴大時,皮質切開時常易進入腦室。然後,切口的兩緣向下延伸到半球內側面的扣帶回和額、頂葉內側面(圖4.9.4-6)。


皮質切口的兩緣剛好在扣帶回之上相連接。此時暫時保留扣帶回在原位,以免損傷位於胼胝體表面兩側大腦前動脈的主幹。整塊切除額葉後部,中央區和頂葉前部的腦組織。其後用吸引器在軟膜下切除扣帶回及胼胝體下回,暴露出有軟膜覆蓋的大腦前動脈。
(3)將額葉白質剛好在胼胝體嘴部的前方切除,並向下至大腦鐮上的軟腦膜層,頂葉白質剛好在胼胝體壓部之後切除,並向下到大腦鐮和小腦幕。殘留的額葉前部和頂枕區從上腦幹和胼胝體切開使其失去連接,並切除顳葉(圖4.9.4-7)。

(4)顳葉切除:於頂葉皮質切口的平面開始切除顳葉,皮質切口正好在大腦外側裂之下,向下深到腦島,並沿着顳葉尖端切至鉤回。順着顳上回切口向後至頂葉,然後向下延伸至顳葉下面,沿梭狀迴向前延伸與顳葉尖端的切口相會,當腦室顯著擴大時,通常打開腦室下角,可整塊切除顳葉,不留任何白質(圖4.9.4-7)。
在腦室下角尖的內側可以見到杏仁核的凸出部分,可用吸引器吸除之,但要保護內緣,以免損傷下丘腦。將海馬腳和其體從軟腦膜牀上完全切除,同時將殘留的梭狀回和海馬的灰質切除,應小心地保護好內側軟腦膜層,防止損傷基底池中的神經和血管。
任何殘留的顳上回的灰質、Heschl區和鉤回都應從軟腦膜表面切除掉。不必切除島葉,但它常萎縮難以辨認。有人亦將島葉切除。在島葉的前緣用銀夾夾閉和電凝外側裂中的側裂動脈,可減少術後出血。
(5)關顱:儘可能完全切除或電凝脈絡叢。嚴密縫合硬腦膜,並將硬腦膜懸吊縫合固定於顱骨邊緣。並可在骨瓣中央用細鑽鑽一對小孔,通過小孔將硬腦膜懸吊在骨瓣上。在硬腦膜外或帽狀腱膜下置負壓引流管,可預防術後皮瓣下積液。縫合骨膜,分兩層縫合頭皮。
13 術中注意要點
1.先處理好應切除的大腦半球的主要血管,減少術中或術後的出血併發症。
4.在改良式大腦半球切除時,應保留透明隔的完整。